Что прививки делают с иммунитетом

Миф второй: прививки ослабляют собственный иммунитет и вредят организму
Иммунизация как метод борьбы с заболеваниями существует уже несколько веков. Первые письменные упоминания о вариоляции (лат. variola — «оспа») — методе активной иммунизации против натуральной оспы — появились в X веке нашей эры в Китае.

Лекари вскрывали созревший оспенный пузырек на теле заболевшего и смачивали содержимым лоскут хлопковой материи. После — касались им ноздрей здорового человека, которому хотели передать иммунитет к вирусу.
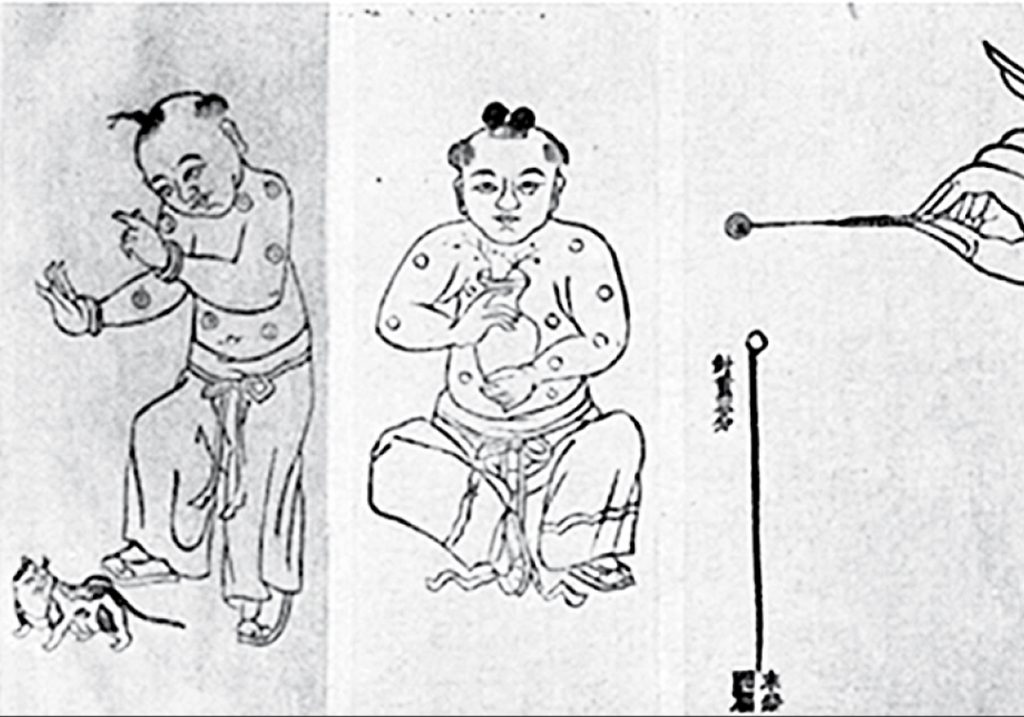 Инокуляция. Книга о традиционной китайской медицине. (Источник: The Historical Medical Library of The College of Physicians of Philadelphia. The History of Inoculation and Vaccination for the Prevention and Treatment of Disease. Lecture Memoranda. A.M.A. Meeting, Minneapolis. Burroughs Wellcome and Co. London, 1913)
Инокуляция. Книга о традиционной китайской медицине. (Источник: The Historical Medical Library of The College of Physicians of Philadelphia. The History of Inoculation and Vaccination for the Prevention and Treatment of Disease. Lecture Memoranda. A.M.A. Meeting, Minneapolis. Burroughs Wellcome and Co. London, 1913)
В XVII–XVIII веках в Индии отмечали, что эпидемии натуральной оспы бывают разной «силы». Поэтому во время вспышек «мягких эпидемий», когда жертв было не так много, детей оборачивали простынями больных оспой для того, чтобы они перенесли слабую форму заболевания и тем самым обеспечили себе иммунитет.
Другой способ передачи оспы от человека к человеку, существовавший примерно в те же века в Индии, Китае и Северной Африке — инокуляция или прививка (от лат. inoculare — «прививать», «пересаживать»), то есть подкожное введение вируса натуральной оспы. В прошлом под прививкой подразумевали надрез или укол скальпелем, которым предварительно вскрывали пузырек оспы на теле больного. Через три дня на месте пореза появлялся крупный оспенный пузырек, а спустя четыре или пять дней по мере развития инфекции их становилось множество. Кроме того, у больного проявлялись и другие характерные для оспы симптомы.
В Европе об этих методах предотвращения эпидемий натуральной оспы стало широко известно только в XVIII веке, когда появилась тенденция перенимать оригинальные идеи восточных народов и культур. Самое раннее упоминание о вариоляции было обнаружено в Дании в XVII веке — европейцы переняли практику прививок от оспы у турков.
Сами турки приписывали этот метод черкесам, которые использовали его в меркантильных целях. Этот народ был беден, но, несмотря на это, красивых черкешенок выдавали замуж за богатых иноземцев или продавали в качестве рабынь в гарем турецким султанам. Черкесские женщины прививали своих шестимесячных или годовалых детей от оспы, снижая риск возникновения заболевания. Вариоляция служила гарантией того, что лицо и кожа девочек не будут позже испорчены оспой.
Постепенно инокуляция стала распространяться за пределами Дании. Известный французский философ Вольтер был настолько впечатлен этим явлением, что ему удалось передать через переписку свой энтузиазм Екатерине II.
После того, как от оспы привилась сама императрица, ее сын Павел и граф Орлов, этот метод профилактики заболевания стал популярен и в России.
Считается, что метод вакцинации впервые предложил врач Эдвард Дженнер в 1796 году. Слово «вакцинация» происходит от названия вируса коровьей оспы Variolae vaccinae. Ученый успешно привил восьмилетнего Джеймса Фиппса (James Phipps) вирусом коровьей оспы, в результате чего мальчик получил иммунитет и против натуральной оспы.
 Картина художника Эрнеста Борда «Эдвард Дженнер прививает Джеймса Фиппса»
Картина художника Эрнеста Борда «Эдвард Дженнер прививает Джеймса Фиппса»
В истории науки существуют доказательства того, что Дженнер был далеко не первым, кто наблюдал невосприимчивость переболевших коровьей оспой доярок к натуральной оспе. Например, в 1774 году английский фермер Бенджамин Джести во время эпидемии привил своих сыновей и жену вирусом коровьей оспы. После того, как они переболели менее тяжелой формой заболевания, семья приобрела иммунитет и к натуральной оспе. Тем не менее широкое признание получил именно Эдвард Дженнер. Он не только решил проверить собственные давние наблюдения, но и ввел термины «вакцинация» и «вакцина», которые мы используем и по сей день. Экс-перименты в области прививок дали толчок развитию учения о вакцинах. Именно им мы обязаны исчезновению вируса натуральной оспы. Последняя смерть от этого заболевания была зафиксирована в 1978 году в Англии — фотограф заразилась натуральной оспой в лаборатории.
В настоящее время существует более 100 видов вакцин от десятков инфекций, которые по основным характеристикам делятся на 4 класса:
1. Инактивированные вакцины
Инактивированные вакцины содержат убитые бактерии, вирусы, либо их части. К таким вакцинам относятся прививки против гриппа, брюшного тифа, клещевого энцефалита, бешенства, гепатита А и другие.
2. Живые (аттенуированные) вакцины
В этих вакцинах присутствуют ослабленные возбудители, которые не способны вызвать заболевание. При их введении в организм человека запускается иммунный ответ с образованием антител и клеток-памяти. Благодаря аттенуированным вакцинам организм в большинстве случаев защищен от туберкулеза, ротавирусной инфекции, кори, краснухи, полиомиелита, ветряной оспы («ветрянки») и других заболеваний.
3. Анатоксины (токсоиды)
Этот тип вакцин содержит токсины бактерий, которые были обработаны специальным образом. При этом теряются их вредоносные свойства, но сами токсины не сильно изменяют свою структуру. На основе анатоксинов создают прививки от дифтерии, коклюша и столбняка.
4. Молекулярные вакцины
Молекулярные вакцины содержат белки или фрагменты белков микроорганизмов, характерных для определенного типа возбудителей. В наши дни такая вакцина существует против вирусного гепатита B. Необходимые компоненты для молекулярных вакцин получают с помощью методов генной инженерии. Эти вакцины создаются для предупреждения болезни: прививку делают здоровому человеку, чтобы заранее «вооружить» организм средствами борьбы с инфекцией.
Но существует исключение — вакцина, которая применяется после инфицирования. Луи Пастер и его ученик Эмиль Ру разработали средство против бешенства, которое вводят уже после укуса зараженным животным. Эффективность такой вакцинации можно объяснить длительным инкубационным периодом этого вируса. Он поражает центральную нервную систему — головной и спинной мозг. Чтобы проникнуть в эти органы, вирусу необходимо время. Так что иммунная система успевает выработать ответ и болезнь не развивается.
После того, как в организм попадают компоненты вакцин, запускается тот же механизм, который срабатывает при возникновении инфекции.
Организм вырабатывает антитела, но при этом не атакует предполагаемый патоген, поскольку вакцины заболевания вызвать не могут. Это, своего рода, «репетиция» действий иммунной системы в ответ на попадание опасного возбудителя заболевания. «Боевые учения», которые при возникновении реальной угрозы позволят организму адекватно на нее реагировать.
После прививки и синтеза необходимых антител, организм уже «выигрывает время»: его B-клетки «помнят», какие именно антитела нужно производить при встрече с определенным патогеном.
Как для поддержания эффективности войск нужны регулярные учения, так и прививки необходимо делать несколько раз для выработки антител, которые будут максимально быстро распознавать антиген. Каждое следующее появление антигена усиливает иммунитет к конкретному возбудителю инфекции, поэтому его удаление из организма происходит все быстрее и быстрее.
В итоге при иммунизации в теле человека остаются только те B-клетки, которые производят наиболее сильнодействующие антитела.
Что происходит в случае отсутствия антител к инфекционному агенту? Например, при заболевании полиомиелитом может развиться паралич. Корь в некоторых случаях вызывает энцефалит и слепоту. А клещевой энцефалит при отсутствии прививки может привести к летальному исходу. Прививка в большинстве случаев — это способ приобрести иммунитет к отдельному возбудителю без каких-либо затрат и потерь для организма.
В некоторых случаях после прививки могут наблюдаться побочные эффекты в виде недомоганий (боли в месте укола, слабость, головная боль, небольшое повышение температуры и другие), а иногда даже возможны серьезные приступы аллергических реакций. Побочные эффекты вакцин часто становятся поводом для возникновения множества вопросов и недоверия к прививкам. Многие люди отказываются делать их себе и своим детям, аргументируя это решение наличием у вакцин побочных эффектов. При этом большинство отказников не учитывают, что сами заболевания, от которых им предлагают вакцинироваться, в большинстве случаев намного опаснее сопутствующих эффектов прививок. Таким образом люди повышают уязвимость собственного иммунитета и риск заразиться серьезным заболеванием с намного более серьезными последствиями.
Лицензированные вакцины тщательным образом проверяются, а после выхода на рынок становятся постоянным объектом повторных проверок и отзывов.
Один из аргументов против вакцинации звучит следующим образом: «Я не прививался(-лась) и не заболел(-а), значит, можно обходиться без прививок». Действительно, у каждого из нас по теории вероятности есть шанс никогда не встретиться с возбудителем заболевания, или, встретившись, не заболеть. Это может быть связано со множеством факторов, в том числе — коллективным иммунитетом, сильным врожденным иммунитетом человека и другими. Но отказываться от прививок — в корне неверно.
И вот почему.
Во-первых, без поддержания на определенном уровне показателей иммунизации — коллективного иммунитета — могут вернуться редкие заболевания, которые прекратили свое распространение благодаря вакцинации большого количества людей.
Например, эпидемии коклюша и эпидемии полиомиелита могут возобновиться в случаях массовых отказов от прививок. В наши дни отсутствие заболевания у человека может быть связанно именно с коллективным иммунитетом. Прививка позволяет не только обезопасить свое здоровье, но и поддержать коллективную защиту от определенного вида инфекции.
Еще одна причина отказа от вакцинирования — использование тиомерсала или соединения ртути, которое необходимо для консервации вещества некоторых вакцин, выпускающихся в многодозовых флаконах.
В течение более 10 лет Всемирная организация здравоохранения (ВОЗ) тщательным образом изучала вопрос о безопасности использования этого вещества и неизменно приходила к однозначному выводу — количество содержащегося в вакцинах тиомерсала не представляет опасность для здоровья человека.
По данным ВОЗ, каждый год иммунизация позволяет предотвращать от двух до трех миллионов случаев смерти от дифтерии, столбняка, коклюша и кори. Помимо того, что прививки могут останавливать развитие и распространение инфекционных заболеваний, с помощью вакцинации удается препятствовать росту некоторых видов злокачественных опухолей. Так, например, известно, что некоторые виды онкологических заболеваний связаны с инфицированием отдельных тканей вирусами — рак шейки матки, вульвы, вагины, анального отверстия — вызываются вирусом папилломы человека (ВПЧ). Рак печени может спровоцировать вирус гепатита B. Если провести вакцинацию против этих возбудителей, то с очень высокой вероятностью можно избежать образования этих видов опухоли.
По данным сайта ВОЗ, вакцина против ВПЧ может предотвратить 70 % случаев развития рака шейки матки, 80 % случаев рака анального отверстия, 60 % случаев рака влагалища, 40 % случаев рака вульвы и, возможно, даже предупредить развитие некоторых видов рака ротовой полости.
В случае использования вакцины против вируса гепатита B вероятность заболеть раком печени составляет всего 5 %.
Существует еще один важный аргумент в пользу вакцинации. Дело в том, что привитому человеку совсем не понадобятся антибиотики для борьбы с бактериями-возбудителями, поскольку никакого лечения инфекционных заболеваний и не потребуется. Вакцинация косвенно предупреждает возникновение супербактерий — штаммов, устойчивых к антибиотикам, и способствует ограничению распространения устойчивости к антибиотикам, в том числе и к самым сильно действующими.
 Супербактерия, устойчивая к антибиотику
Супербактерия, устойчивая к антибиотику
Бактерия может стать устойчивой к действию антибиотика за сравнительно небольшой промежуток времени. Так, например, группа ученых из Гарварда под руководством профессора Роя Кишони показала, что кишечная палочка может стать устойчивой к 1000-кратной дозе антибиотика всего за 12 дней.
Устойчивость может развиваться не только к действию антибиотиков, но и к спирту — одному из главных антимикробных средств.
Австралийские ученые из Университета Мельбурна выяснили, что бактерии Enterococcus faecium из рода энтерококков часто являются причиной больничных инфекций. Этим бактериям не страшны не только многие антибиотики, но и дезинфицирующие средства на основе спиртов.
Спирт в составе гелей растворяет клеточную стенку — защитную оболочку бактерий. Профессор Тимоти Стиниа и его коллеги предполагают, что мутации в генах E. faecium, по всей видимости, наделили этих бактерии способностью создавать клеточные стенки, которые не растворяются под действием спирта.
Источник
О том, какие мифы о вакцинации правдивы и какие прививки нужно делать взрослым, «АиФ-Воронеж» рассказала врач-инфекционист и организатор научно-популярного «Медицинского лектория для всех» Дарья Астапченко.
Все прививки делают в детстве
— Какие существуют мифы о прививках?
Дарья Астапченко: Миф первый — прививки перегружают естественный иммунитет. Некоторые люди считают, что прививки могут ослабить иммунитет. На самом деле это не так. Тут важно понимать принцип работы вакцины. Он основан на свойстве иммунной системы вырабатывать специальный белок – антитело – в ответ на инфекцию. В ответ на введение вакцины с ослабленными, убитыми или генно-модифицированными инфекционными агентами иммунная система организма самостоятельно вырабатывает антитела, которые помогут при встречи с реальным возбудителем.
Научно доказано, что одновременное введение несколько вакцин не оказывает перегрузки на иммунитета ребёнка. Ежедневно дети подвергаются воздействию нескольких сотен инородных веществ, на каждое из них иммунная система даёт свою реакцию. Современные комбинированные вакцины содержат в разы меньше антигенов, чем одна цельноклеточная вакцина АКДС.
Простой приём пищи вводит новые антигены в организм, а многочисленные бактерии уже живут на коже, в полостях рта, носа и кишечника. Ребёнок подвергается воздействию значительно большего числа антигенов в результате простуды или ангины, чем при введении вакцины.
Миф второй — я не болею, значит мне не нужна прививка. Если человек не делает прививку, то он может не заболеть за счет коллектива, который его окружает. Людей, которым нельзя делать прививки по медицинским показаниям, защищает коллективный иммунитет. Не лишайте их этого.
Еще один миф — можно всё равно заболеть, даже если сделал прививку. Риск сделать прививку и заболеть вирусом существует. Но если человек похватил болезнь после прививки, это не значит, что из-за неё.
Наконец, четвертый миф — все прививки были сделаны в детстве. Лучше на всякий случай перепроверить – многие вирусы во взрослом возрасте переносятся труднее.
От дифтерии до гриппа
— Какие плановые прививки необходимы взрослым людям?
— Национальный календарь прививок наглядно показывает, какими прививками государство бесплатно обеспечивает взрослых людей.
Против дифтерии и столбняка рекомендуется повторять прививку один раз в десять лет. Столбняк – опасная инфекция, количество летальных случаев от нее доходит до 60%. Ее развитию может способствовать плохо обработанная рана, давно сделанная прививка и нахождение в тропической стране с недоступной медицинской помощью. Смертельный исход очень вероятен, и без своевременного лечения его частота достигает 70–90%. Лечение столбняка в палате интенсивной терапии заключается в нейтрализации столбнячного токсина, борьбой с судорогами, искусственная вентиляция лёгких при нарушении дыхания.
Последняя вспышка дифтерии в России произошла в 1990-е годы, поскольку процент неиммунных лиц сохранился, то риск заболеть есть. Если до 35 лет не были сделаны две прививки от кори, то нужно их сделать. Если человек находится в группе повышенного риска, срок вакцинации продлевается до 55 лет.
Прививку от гриппа лучше делать каждый год, так как вирус постоянно мутирует и видоизменяется. Вакцинироваться лучше в октябре, тогда антитела успеют выработаться к периоду распространения вируса. Грипп опасен своими осложнениями – пневмонией, дыхательной недостаточностью, длительной астенией.
С 1998 года трёхкратная вакцинация от гепатита B также введена в Национальный календарь прививок. Хроническая форма этого заболевания постепенно приводит к циррозу печени. Сейчас гепатитом B болеют не только социально неблагополучные лица, но и обычные люди, которые могут заразиться через контакт с кровью больного человека, плохо простерилизованные инструменты и так далее. Гепатит B – это социально значимая болезнь, поэтому до 55 лет прививку от него бесплатно обеспечивает государство.
Прививка против краснухи актуальна для беременных женщин. Это инфекционное заболевание может стать причиной выкидышей, преждевременных родов или патологий плода. Две дозы обеспечивают защиту до ста процентов. От краснухи девушки до 25 лет смогут вакцинироваться бесплатно. Если вы не знаете, была ли у вас прививка, то можно сдать анализ на напряжённость иммунитета, и это выяснить.
Кстати, чёрная оспа была полностью ликвидирована благодаря вакцинации.
— Кому нужна ежегодная прививка от гриппа?
— Беременным женщинам, детям от шести месяцев до пяти лет, пожилым людям старше 65 лет, работникам здравоохранения, образования транспортной сферы, коммунальных служб, студентам, военнослужащим. Все желающие могут прийти и бесплатно сделать прививку от гриппа.
— А какие необходимы прививки по эпидемиологическим показаниям?
— От гепатита А должны иметь прививки определенные группы лиц: медики, воспитатели в детских садах, повара, работники водоканала, путешественники и представители других профессий, с которыми связан больший риск заболеть и распространять инфекцию. Гепатит А – болезнь грязных рук. Она неприятна тем, что у человека может развиться желтуха и воспаление печени. Примечательно, что в США рекомендуют делать прививку от гепатита А при въезде в Россию.
Пневмококковая инфекция – прививку от неё делают бесплатно людям старше 65 лет. Она может проявляться в виде менингита, отита, сепсиса.
От менингококковой инфекции нужно делать прививку людям, находящимся в очагах инфекции, в эндемичных регионах (где превышен порог заболеваемости), призывникам. Подхватив вирус, взрослый человек может не заболеть менингитом, но заразит при этом своих детей. На одного заболевшего приходится до ста носителей.
В Воронежской области клещи не переносят вирус клещевого энцефалита. Но если вы поедете на Алтай, в Карелию или Сибирь, то вакцинация будет необходима.
— Какие существуют противопоказания к вакцинации?
— К временным противопоказаниям относят беременность (живые вакцины), обострения и рецидивы хронических заболеваний, ОРВИ. Среди абсолютных противопоказаний: сильная аллергия на предыдущее введение вакцины, тяжёлые иммунодефициты.
Источник
