Диффузные изменения белого вещества мрт
[читать] (или скачать)
статью в формате PDF
Обратите внимание: Международным экспертным комитетом по разработке критериев и стандартов визуализации Болезни Малых Сосудов [БМС] (STRIVE [STandards for ReportIng Vascular changes on nEuroimaging]) рекомендован [2013 год] термин «гиперинтенсивность белого вещества вероятно сосудистого происхождения» вместо ранее используемого «лейкоареоз».
Впервые изменения перивентрикулярного белого вещества головного мозга, обнаруживаемые при компьютерной томографии (КТ) и получившие название «лейкоареоз», были описаны V.C. Hachinski и соавт. (1987). Подобные изменения белого вещества выглядят на МРТ как зоны патологического сигнала, поскольку она обладает большей чувствительностью к изменениям мягких тканей, чем КТ. Измененный сигнал преобладает в перивентрикулярных и глубоких отделах белого вещества, поэтому обычно его называют «очаговое поражение белого вещества». Эти зоны гиперинтенсивны на Т2-взвешенных изображениях (Т2- ВИ) и в режиме инверсии-восстановления с редукцией сигнала от свободной жидкости (Fluid attenuation inversion recovery — FLAIR) при МРТ, поэтому их принято называть «гиперинтенсивность белого вещества».
Лейкоареоз (или «перивентрикулярное свечение») – это диффузное двустороннее изменение белого вещества полушарий головного мозга в виде снижения его плотности, чаще всего вокруг боковых желудочков (особенно их передних рогов — «шапочки» или «уши Микки-Мауса»), или [реже] субкортикально, которое [изменение белого вещества полушарий] выявляется при проведении нейровизуализации: компьютерной томографии [КТ] или магнитно-резонансной томографии [МРТ]) и, как правило, связанное с ОНМК (т.е. инсультом) и его факторами риска: возрастом, артериальной гипертензией, кардиальной патологией и сахарным диабетом. Следует заметить, что лейкоареоз нередко рассматривается как вариант «незавершенного» инсульта, обширного по своей распространенности и связанного с артериальной гипертензией. У больных с лейкоареозом в 4 раза чаще имеется указание на перенесенное ОНМК, чем у больных без лейкоареоза.
Таким образом, выделяют [1] перивентрикулярный лейкоареоз, имеющий вид «шапочек», расположенных вокруг переднего или заднего полюсов боковых желудочков, либо равномерной или неравномерной полосы, окружающей их по периметру, и [2] лейкоареоз субкортикальный, представляющий собой множественные рассеянные или сливающиеся очажки в глубинных отделах больших полушарий, включая семиовальный центр.
Лейкоареоз может выявляться у здоровых лиц [как правило] пожилого возраста и у больных с когнитивными и поведенческими расстройствами. Небольшой по размерам лейкоареоз может наблюдаться при болезни Альцгеймера, у пожилых людей без выраженных когнитивных нарушений, при мультифокальной лейкоэнцефалопатии и лейкоэнцефалитах, ВИЧ-энцефалите, рассеянном склерозе, болезни Крейтцфельда–Якоба. Этот нейровизуализационный феномен чаще выявляется у пациентов с сосудистой деменцией, чем при других типах деменции и при нормальном старении. Лейкоареоз облигатное проявление (так сказать, патогномоничный признак) гипертонической энцефалопатии (то есть, гипертензивной ангиопатии).
Феномен (морфологический субстрат) лейкоареоза связан с диффузным изменением ткани белого вещества головного мозга, которое включает деструкцию волокон белого вещества с утратой миелина (демиелинизация), очаги неполного некроза — «неполные» инфаркты (с частичной или полной демиелинизацией и избирательной утратой клеточных элементов или аксонов, но без чётко отграниченной зоны некроза), персистирующей отек ткани мозга, расширение внеклеточных пространств, образование кист, ангиоэктазии, расширение околососудистых пространств, что [выше перечисленное] приводит к спонгиозу. Таким образом, при лейкоареозе диффузные изменения часто сочетаются с очаговыми изменениями в белом веществе – лакунарными инфарктами [►].
Генез изменений, приводящих к лейкоареозу, носит гетерогенный характер. Перивентрикулярные изменения белого вещества, особенно около передних рогов боковых желудочков, являются вторичными вследствие нарушения эпендимы и накопления жидкости в ткани мозга. Мелкие точечные очаги на МРТ связаны с расширением периваскулярных пространств. Возникновение крупных очагов обусловлено инфарктами или лакунами вследствие поражения перфорирующих артерий (которые находятся в зонах смежного кровообращения между центрифугальными и центрипетальными веточками артерий). При этом очаги локализуются в зонах конечного кровообращения перфорирующих артерий (диаметром в 100 — 300 мкм) и артерий микроциркуляторного русла, которые не имеют коллатерального кровообращения. Эти зоны крайне уязвимы в условиях нестабильного кровотока, например, при постуральных нагрузках или во время сна, при артериальной гипертензии или гипотензии. Сначала эти изменения развиваются перивентрикулярно у передних рогов боковых желудочков, распространяясь далее по боковым отделам желудочков симметрично в обоих полушариях мозга. Также важным патогенетическим механизмом, приводящим к поражению вещества головного мозга, является эндотелиальная дисфункция.
Запомните! В норме плотность капилляров в белом веществе полушарий головного мозга существенно ниже, чем в сером веществе. К тому же перивентрикулярные отделы [белого вещества] находятся в зонах смежного кровообращения между центрифугальными и центрипетальными веточками артерий (и крайне уязвимы в условиях нестабильного кровотока). Это объясняет тот факт, что объемный кровоток в белом веществе примерно в 5 раз меньше, чем в сером веществе. Поэтому аксоны нейронов, располагающиеся в белом веществе, более уязвимы к ишемии (плотность капилляров в среднем на 20% меньше в области лейкоареоза, чем в неизмененном белом веществе). Кроме того, необходимо учитывать и отличия в выраженности метаболических процессов, что также отчасти объясняет повышенную чувствительность белого вещества к ишемии. Степень атеросклеротических изменений интракраниальных сосудов, включая пенетрирующие артерии, в значительной степени зависит от того, имеется или нет повышенное системное АД. Так, у лиц с длительно существующей АГ в 2 раза выше риск возникновения выраженных изменений белого вещества по сравнению с пациентами, у которых АГ возникла недавно. Неблагоприятное значение имеют и другие факторы — сердечная недостаточность, метаболические расстройства, дыхательная гипоксия.
На компьютерных томограммах лейкоареоз представляет собой гиподенсивные зоны, выраженность этих изменений, так же как и выраженность расширения желудочковой системы, коррелирует с тяжестью клинических расстройств. По данным КТ лейкоареоз визуализируется более чем у 90% больных с сосудистой деменций. МРТ, особенно проведенная в Т2-режиме, является более чувствительным методом выявления диффузных и очаговых изменений головного мозга по сравнению с КТ. Лейкоареоз выявляется по данным МРТ практически у всех больных с сосудистой деменцией.
Таким образом, лучшей методикой выявления лакунарных инфарктов и лейкоареоза является МРТ в режиме Т2-ВИ (особенно в варианте последовательности с подавлением сигнала от ликвора – FLAIR). В последние годы широкое распространение получила также последовательность в режиме подчеркивания магнитной восприимчивости (Т2-ВИ со звездочкой – Т2* [ВИ — взвешенное изображение]). С помощью этой последовательности у части больных можно видеть множественные гипоинтенсивные очаги, преимущественно локализующиеся в базальных ганглиях и таламусе, лучистом венце, стволе мозга, мозжечке.
Запомните! Лейкоареоз в отличие от церебральных инфарктов представляет собой неспецифическое изменение плотности перивентрикулярного белого вещества, которое отмечается не только при дисциркуляторной энцефалопатии [►] (хронической ишемии мозга), но и при (как было указано выше) демиелинизирующих, дегенеративных и дисметаболических поражениях головного мозга. Поэтому при отсутствии инфарктов мозга лейкоареоз не является надежным доказательством сосудистой природы патологического процесса.
Следует подчеркнуть, что лейкоареоз может визуализироваться не только при дисциркуляторной энцефалопатии и сосудистой деменции, но и при деменциях несосудистого генеза, а также при нормальном старении [►]. Лейкоареоз выявляется у 30% пациентов с болезнью Альцгеймера и у 10 — 90% клинически здоровых пожилых. Наличие лейкоареоза у клинически здоровых лиц связано с увеличением возраста и наличием сосудистых факторов риска.
Дифференциально-диагностическое значение имеет то, что при сосудистой патологии выраженность лейкоареоза более значительна, он может локализоваться как в перивентрикулярных, так и в субкортикальных отделах. Как упоминалось выше, лейкоареоз чаще визуализируется с помощью МРТ, чем КТ, однако выявленные при КТ изменения более специфичны для сосудистого процесса. Важным представляется то, что далеко не всегда выявляемые при КТ и МРТ-исследованиях изменения мозговой ткани сопровождаются клиническими проявлениями. Это ставит под сомнение их изолированную диагностическую значимость и требует совместного анализа с клинической картиной данными инструментального исследования сердечно-сосудистой системы.
Клиническое значение лейкоареоза. Лейкоареоз длительное время может протекать бессимптомно, но при его прогрес-сировании (накоплении) развивается феномен корково-подкоркового разобщения, то есть разобщение коры головного мозга и базальных ганглиев — нарушение кортико-стриатопаллидо-таламических связей (в белом веществе локализуются проводящие нервные волокна), что приводит к интеллектуально-мнестическим (когнитивнм), эмоциональным (чаще — депрессия) и двигательным нарушениям, и в конечном итоге развиваются сосудистая деменция, нарушения ходьбы, тонуса мышц и постуральной функции. Замечено, что у пациентов с инсультом, у которых выявляется выраженный лейкоареоз, выше риск возникновения в последующем постинсультной деменции (для возникновения постинсультной деменции более важным является не наличие лейкоареоза, а его выраженность). В ряде исследований выявлена связь между тяжестью и/или локализацией нейровизуализационных изменений и выраженностью когнитивных нарушений. Так, показано, что умеренное когнитивное расстройство возникает, когда распространенность лейкоареоза превышает как минимум 10% белого вещества полушарий, а деменция — если распространенность лейкоареоза превысит 1/4 объема белого вещества полушарий. Отмечена также связь между распространенностью лейкоареоза, особенно в передних отделах мозга, локализацией лакунарных очагов в чечевицеобразном ядре и выраженностью нарушений ходьбы и равновесия. Лейкоареоз является характерным нейро-визуализационным проявлением болезни Бинсвангера [►]. Сочетание лейкоареоза с сахарным диабетом и высоким гематокритом — существенный фактор риска усугубления и дальнейшего развития цереброваскуярной патологии.
Запомните! Лейкоареоз может выявлятьсяпри различных поражениях головного мозга. Он может визуализироваться при дисциркуляторной энцефалопатии, при деменциях несосудистого и сосудистого генеза, а также при нормальном старении. Обнаруживается он при нейродегенеративных и демиелинизирующих заболеваниях, лучевом поражении мозга, болезни Альцгеймера, травматических поражениях мозга, поражении головного мозга при СПИДе, метаболических и метастатических поражениях мозга, энцефалитах, прогрессирующей мультифокальной лейкоэнцефалопатии, нормотензивной гидроцефалии, окклюзии или стенозе обеих внутренних сонных артерий, болезни Крейтцфельдта-Якоба и др. Он может выявляться у практически здоровых людей пожилого возраста (в 7 — 35% случаев при КТ и в 22 — 96% — при МРТ).
Следует помнить, что несмотря на существующую корреляцию между степенью выраженности (распространенности) лейкоареоза и расширения желудочковой системы с тяжестью клинических нарушений, полное соотношение (соответствие) между выраженностью нейровизуализационной картины и клинической картины [при лейкоареозе] наблюдается не всегда.читайте также:
статью «Патология белого вещества при дисциркуляторной энцефалопатии: диагностические и терапевтические аспекты» О.С. Левин, Российская медицинская академия последипломного образования, Москва (журнал «Трудный пациент» декабрь, 2011) [читать];
статью «Роль лейкоареоза в развитии цереброваскулярных заболеваний» Е.М. Захарова, к.м.н., зав. кабинетом МРТ, Областная клиническая больница им. Н.А. Семашко, Н. Новгород (журнал «Современные технологии в медицине» №1, 2010 ) [читать];
статью «Когнитивные нарушения при поражении мелких церебральных сосудов» И.В.Дамулин, Кафедра нервных болезней и нейрохирургии ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России (журнал «Consilium Medicum» №9, 2014) [читать]
читайте также пост: Болезнь мелких сосудов (БМС) (на laesus-de-liro.livejournal.com) [читать]
Источник
Дата публикации: 21 ноября 2018.
Врач МРТ
Воронцова Жанна Ватиславовна
Дифференциально-диагностический ряд заболеваний белого вещества является очень длинным. Выявленные с помощью МРТ очаги могут отражать нормальные возрастные изменения, но большинство очагов в белом веществе возникают в течение жизни и в результате гипоксии и ишемии.
ПРИ КАКИХ БОЛЕЗНЯХ ВОЗНИКАЮТ ОЧАГИ
В БЕЛОМ ВЕЩЕСТВЕ?
Очаговые изменения сосудистого генеза
- Атеросклероз
- Гипергомоцистеинемия
- Амилоидная ангиопатия
- Диабетическая микроангиопатия
- Гипертония
- Мигрень
Воспалительные заболевания
- Рассеянный склероз
- Васкулиты: системная красная волчанка, болезнь Бехчета, болезнь Шегрена
- Саркоидоз
- Воспалительные заболевания кишечника (болезнь Крона, язвенный колит, целиакия)
Заболевания инфекционной природы
- ВИЧ, сифилис, боррелиоз (болезнь Лайма)
- Прогрессирующая мультифокальная лейконцефалопатия
- Острый рассеянный (диссеминированный) энцефаломиелит (ОДЭМ)
Интоксикации и метаболические расстройства
- Отравление угарным газом, дефицит витамина B12
- Центральный понтинный миелинолиз
Травматические процессы
- Связанные с лучевой терапией
- Постконтузионные очаги
Врожденные заболевания
- Обусловленные нарушением метаболизма (имеют симметричный характер, требуют дифференциальной диагностики с токсическими энцефалопатиями)
Могут наблюдаться в норме
- Перивентрикулярный лейкоареоз, 1 степень по шкале Fazekas
МРТ ГОЛОВНОГО МОЗГА: МНОЖЕСТВЕННЫЕ ОЧАГОВЫЕ ИЗМЕНЕНИЯ
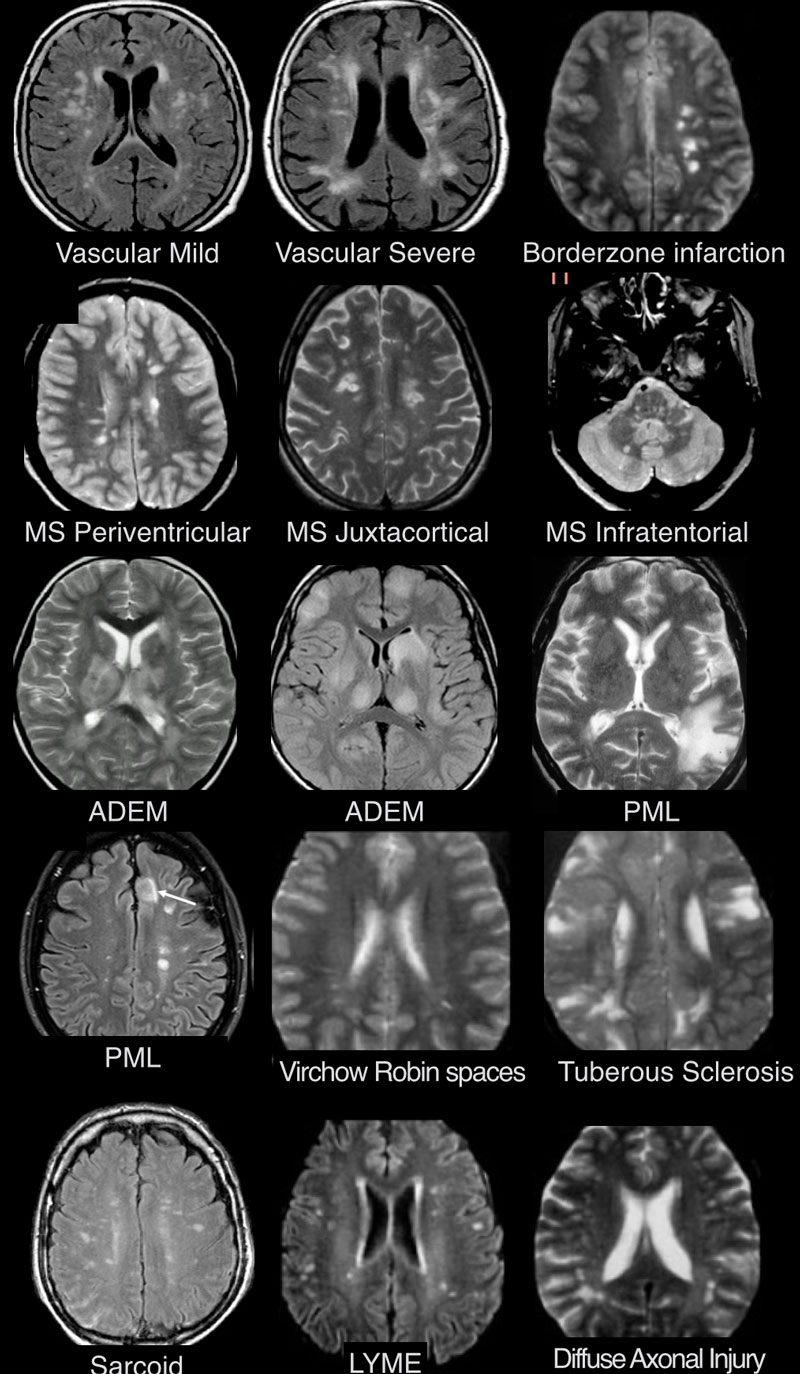
На изображениях определяются множественные точечные и «пятнистые» очаги (некоторые из них будут рассмотрены более детально).
Рассеянный склероз — хроническое аутоиммунное заболевание, при котором поражается миелиновая оболочка нервных волокон головного и спинного мозга, характеризующееся многоочаговостью поражения белого вещества центральной нервной системы, ремиттирующе-прогредиентным течением, вариабельностью неврологических симптомов и преимущественным поражением лиц молодого возраста (подробнее с диагностическими критериями указанного заболевания Вы можете ознакомится в статье «Современные критерии диагностики рассеянного склероза», опубликованной на нашем сайте).
Острые нарушения мозгового кровообращения:
- Главное отличие инфарктов (инсультов) этого типа — это предрасположенность к локализации очагов только в одном полушарии на границе крупных бассейнов кровоснабжения. На МР-томограмме представлен инфаркт в бассейне глубоких ветвей.
Острый диссеминированный энцефаломиелит (ОДЭМ)
- Основное отличие: появление мультифокальных участков в белом веществе и в области базальных ганглиев через 10-14 дней после перенесенной инфекции или вакцинации. Как при рассеянном склерозе, при ОДЭМ может поражаться спинной мозг, дугообразные волокна и мозолистое тело; в некоторых случаях очаги могут накапливать контраст. Отличием от РС считается тот момент, что они имеют большой размер и возникают преимущественно у молодых пациентов. Заболевание отличается монофазным течением
Болезнь Лайма
- Характеризуется наличием мелких очажков размером 2-3 мм, имитирующих таковые при РС, у пациента с кожной сыпью и гриппоподобным синдромом. Другими особенностями являются гиперинтенсивный сигнал от спинного мозга и контрастное усиление в области корневой зоны седьмой пары черепно-мозговых нервов.
Саркоидоз головного мозга
- Распределение очаговых изменений при саркоидозе крайне напоминает таковое при рассеянном склерозе.
Прогрессирующая мультфокальная лейкоэнцефалопатия (ПМЛ)
- Демиелинизирующее заболевание, обусловленное вирусом Джона Каннигема у пациентов с иммунодефицитом. Ключевым признаком являются поражения белого вещества в области дугообразных волокон, не усиливающиеся при контрастировании, оказывающие объемное воздействие (в отличие от поражений, обусловленных ВИЧ или цитомегаловирусом). Патологические участки при ПМЛ могут быть односторонними, но чаще они возникают с обеих сторон и являются асимметричными.
Пространства Вирхова-Робина
- Ключевой признак: гиперинтенсивный сигнал на Т2 ВИ и гипоинтенсивный на FLAIR
Сосудистые очаги
- Для зон сосудистого характера типична глубокая локализация в белом веществе, отсутствие вовлечения мозолистого тела, а также юкставентрикулярных и юкстакортикальных участков.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА МНОЖЕСТВЕННЫХ ОЧАГОВ, УСИЛИВАЮЩИХСЯ ПРИ КОНТРАСТИРОВАНИИ
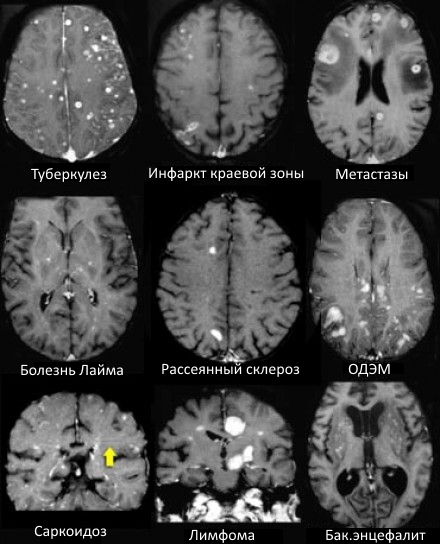
На МР-томограммах продемонстрированы множественные патологические зоны, накапливающие контрастное веществ (некоторые из них описаны далее подробнее).
Васкулиты
- Большинство васкулитов характеризуются возникновением точечных очаговых изменений, усиливающихся при контрастировании. Поражение сосудов головного мозга наблюдается при системной красной волчанке, паранеопластическом лимбическом энцефалите, б. Бехчета, сифилисе, гранулематозе Вегенера, б. Шегрена, а также при первичных ангиитах ЦНС.
Метастазы
- Характеризуются выраженным перифокальным отеком.
Острые нарушения мозгового кровобращения
- Периферические инфаркты краевой зоны могут усиливаться при контрастировании на ранней стадии.
ПЕРИВАСКУЛЯРНЫЕ ПРОСТРАНСТВА ВИРХОВА-РОБИНА
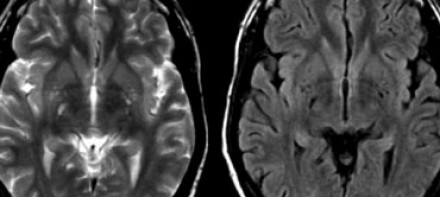
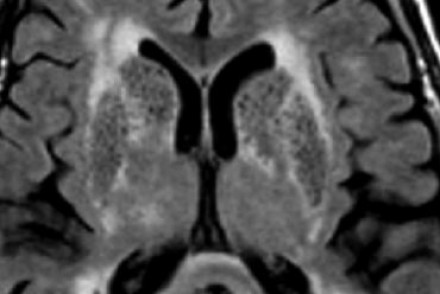
Слева на Т2-взвешенной томограмме видны множественные очаги высокой интенсивности в области базальных ганглиев. Справа в режиме FLAIR сигнал от них подавляется, и они выглядят темными. На всех остальных последовательностях они характеризуются такими же характеристиками сигнала, как ликвор (в частности, гипоинтенсивным сигналом на Т1 ВИ). Такая интенсивность сигнала в сочетании с локализацией описанного процесса являются типичными признаками пространств Вирхова-Робина (они же криблюры).
Пространства Вирхова-Робина окружают пенетрирующие лептоменингеальные сосуды, содержат ликвор. Их типичной локализацией считается область базальных ганглиев, характерно также расположение вблизи передней комиссуры и в центре мозгового ствола. На МРТ сигнал от пространств Вирхова-Робина на всех последовательностях аналогичен сигналу от ликвора. В режиме FLAIR и на томограммах, взвешенных по протонной плотности, они дают гипоинтенсивный сигнал в отличие от очагов иного характера. Пространства Вирхова-Робина имеют небольшие размеры, за исключением передней комиссуры, где периваскулярные пространства могут быть больше.

На МР-томограмме можно обнаружить как расширенные периваскулярные пространства Вирхова-Робина, так и диффузные гиперинтенсивные участки в белом веществе. Данная МР-томограмма превосходно иллюстрирует различия между пространствами Вирхова-Робина и поражениями белого вещества. В данном случае изменения выражены в значительной степени; для их описания иногда используется термин «ситовидное состояние» (etat crible).
Пространства Вирхова-Робина увеличиваются с возрастом, а также при гипертонической болезни в результате атрофического процесса в окружающей ткани мозга.
НОРМАЛЬНЫЕ ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ
БЕЛОГО ВЕЩЕСТВА НА МРТ
К ожидаемым возрастным изменениям относятся:
- Перивентрикулярные «шапочки» и «полосы»
- Умеренно выраженная атрофия с расширением борозд и желудочков мозга
- Точечные (и иногда даже диффузные) нарушения нормального сигнала от мозговой ткани в глубоких отделах белого вещества (1-й и 2-й степени по шкале Fazekas)
Перивентрикулярные «шапочки» представляют собой области, дающие гиперинтенсивный сигнал, расположенные вокруг передних и задних рогов боковых желудочков, обусловленные побледнением миелина и расширением периваскулярных пространств. Перивентрикулярные «полосы» или «ободки» это тонкие участки линейной формы, расположенные параллельно телам боковых желудочков, обусловленные субэпендимальным глиозом.
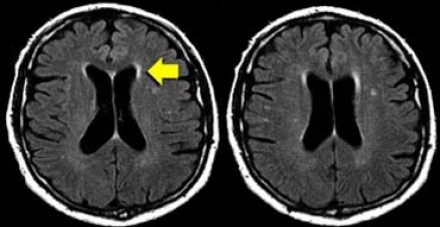
На магнитно-резонансных томограммах продемонстрирована нормальная возрастная картина: расширение борозд, перивентрикулярные «шапочки» (желтая стрелка), «полосы» и точечные очажки в глубоком белом веществе.
Клиническое значение возрастных изменений мозга недостаточно хорошо освещено. Тем не менее, имеется связь между очагами и некоторыми факторами риска возникновения цереброваскулярных расстройств. Одним из самых значительных факторов риска является гипертония, особенно, у пожилых людей.
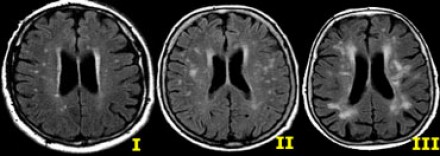
Степень вовлечения белого вещества в соответствии со шкалой Fazekas:
- Легкая степень – точечные участки, Fazekas 1
- Средняя степень – сливные участки, Fazekas 2 (изменения со стороны глубокого белого вещества могут расцениваться как возрастная норма)
- Тяжелая степень – выраженные сливные участки, Fazekas 3 (всегда являются патологическими)
ДИСЦИРКУЛЯТОРНАЯ ЭНЦЕФАЛОПАТИЯ НА МРТ
Очаговые изменения белого вещества сосудистого генеза — самая частая МРТ-находка у пациентов пожилого возраста. Они возникают в связи с нарушениями циркуляции крови по мелким сосудам, что является причиной хронических гипоксических/дистрофических процессов в мозговой ткани.
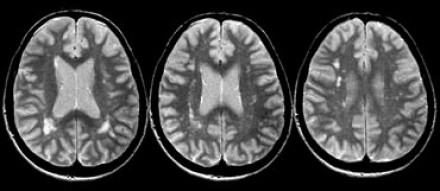
На серии МР-томограмм: множественные гиперинтенсивные участки в белом веществе головного мозга у пациента, страдающего гипертонической болезнью.
На МР-томограммах, представленных выше, визуализируются нарушения МР-сигнала в глубоких отделах больших полушарий. Важно отметить, что они не являются юкставентрикулярными, юкстакортикальными и не локализуются в области мозолистого тела. В отличие от рассеянного склероза, они не затрагивают желудочки мозга или кору. Учитывая, что вероятность развития гипоксически-ишемических поражений априори выше, можно сделать заключение о том, что представленные очаги, вероятнее, имеют сосудистое происхождение.
Только при наличии клинической симптоматики, непосредственно указывающей на воспалительное, инфекционное или иное заболевание, а также токсическую энцефалопатию, становится возможным рассматривать очаговые изменения белого вещества в связи с этими состояниями. Подозрение на рассеянный склероз у пациента с подобными нарушениями на МРТ, но без клинических признаков, признается необоснованным.
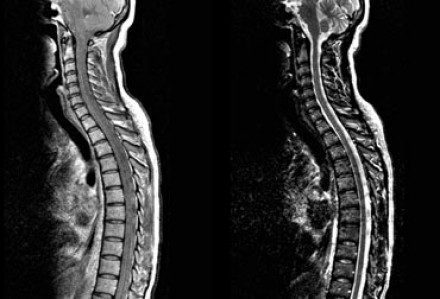
На представленных МР-томограммах патологических участков в спинном мозге не выявлено.
У пациентов, страдающих васкулитами или ишемическими заболеваниями, спинной мозг обычно не изменен, в то время как у пациентов с рассеянным склерозом в более чем 90% случаев обнаруживаются патологические нарушения в спинном мозге. Если дифференциальная диагностика очагов сосудистого характера и рассеянного склероза затруднительна, например, у пожилых пациентов с подозрением на РС, может быть полезна МРТ спинного мозга.
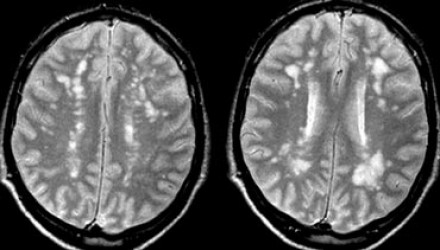
Вернемся снова к первому случаю: на МР-томограммах выявлены очаговые изменения, и сейчас они гораздо более очевидны. Имеет место распространенное вовлечение глубоких отделов полушарий, однако дугообразные волокна и мозолистое тело остаются интактными. Нарушения ишемического характера в белом веществе могут проявляться как лакунарные инфаркты, инфаркты пограничной зоны или диффузные гиперинтенсивные зоны в глубоком белом веществе.
Лакунарные инфаркты возникают в результате склероза артериол или мелких пенетерирующих медуллярных артерий. Инфаркты пограничной зоны возникают в результате атеросклероза более крупных сосудов, например, при каротидной обструкции или вследствие гипоперфузии.
Структурные нарушения артерий головного мозга по типу атеросклероза наблюдаются у 50% пациентов старше 50 лет. Они также могут обнаруживаться и у пациентов с нормальным артериальным давлением, однако более характерны для гипертоников.
САРКОИДОЗ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
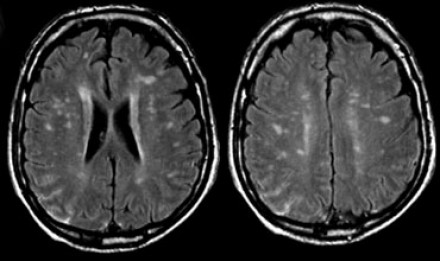
Распределение патологических участков на представленных МР-томограммах крайне напоминает рассеянный склероз. Помимо вовлечения глубокого белого вещества визуализируются юкстакортикальные очаги и даже «пальцы Доусона». В итоге было сделано заключение о саркоидозе. Саркоидоз не зря называют «великим имитатором», т. к. он превосходит даже нейросифилис по способности симулировать проявления других заболеваний.
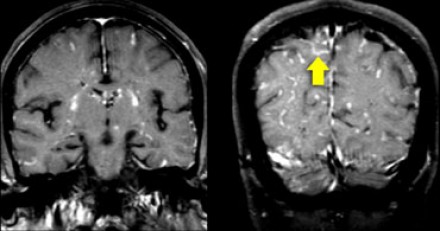
На Т1 взвешенных томограммах с контрастным усилением препаратами гадолиния, выполненных этому же пациенту, что и в предыдущем случае, визуализируются точечные участки накопления контраста в базальных ядрах. Подобные участки наблюдаются при саркоидозе, а также могут быть обнаружены при системной красной волчанке и других васкулитах. Типичным для саркоидоза в этом случае считается лептоменингеальное контрастное усиление (желтая стрелка), которое происходит в результате гранулематозного воспаления мягкой и паутинной оболочки.
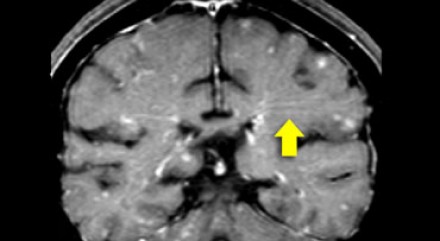
Еще одним типичным проявлением в этом же случае является линейное контрастное усиление (желтая стрелка). Оно возникает в результате воспаления вокруг пространств Вирхова-Робина, а также считается одной из форм лептоменингеального контрастного усиления. Таким образом объясняется, почему при саркоидозе патологические зоны имеют схожее распределение с рассеянным склерозом: в пространствах Вирхова-Робина проходят мелкие пенетрирующие вены, которые поражаются при РС.
БОЛЕЗНЬ ЛАЙМА (БОРРЕЛИОЗ)
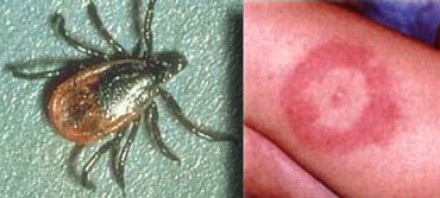
На фотографии справа: типичный вид сыпи на коже, возникающей при укусе клеща (слева) — переносчика спирохет.
Болезнь Лайма, или боррелиоз, вызывают спирохеты (Borrelia Burgdorferi), переносчиком инфекции являются клещи, заражение происходит трансмиссивным путем (при присасывании клеща). В первую очередь при боррелиозе на возникает кожная сыпь. Через несколько месяцев спирохеты могут инфицировать ЦНС, в результате чего появляются патологические участки в белом веществе, напоминающие таковые при рассеянном склерозе. Клинически болезнь Лайма проявляется острой симптоматикой со стороны ЦНС (в том числе, парезами и параличами), а в некоторых случаях может возникать поперечный миелит.
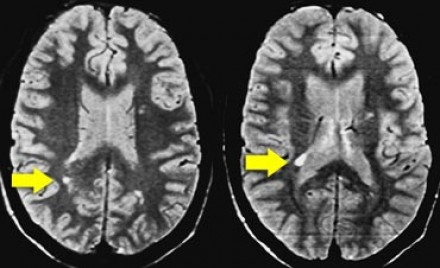
Ключевой признак болезни Лайма — это наличие мелких очажков размером 2-3 мм, симулирующих картину рассеянного склероза, у пациента с кожной сыпью и гриппоподобным синдромом. К другим признакам относится гиперинтенсивный сигнал от спинного мозга и контрастное усиление седьмой пары черепно-мозговых нервов (корневая входная зона).
ПРОГРЕССИРУЮЩАЯ МУЛЬТИФОКАЛЬНАЯ ЛЕЙКОЭНЦЕФАЛОПАТИЯ, ОБУСЛОВЛЕННАЯ ПРИЕМОМ НАТАЛИЗУМАБА
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) является демиелинизирующим заболеванием, обусловленным вирусом Джона Каннингема у пациентов с иммунодефицитом. Натализумаб представляет собой препарат моноклоанальных антител к интегрину альфа-4, одобренный для лечения рассеянного склероза, т. к. он оказывает положительный эффект клинически и при МРТ исследованиях.
Относительно редкий, но в то же время серьезный побочный эффект приема этого препарата — повышение риска развития ПМЛ. Диагноз ПМЛ основывается на клинических проявлениях, обнаружении ДНК вируса в ЦНС (в частности, в цереброспинальной жидкости), и на данных методов визуализации, в частности, МРТ.
По сравнению с пациентами, у которых ПМЛ обусловлен другими причинами, например, ВИЧ, изменения на МРТ при ПМЛ, связанной с приемом натализумаба, могут быть описаны как однородные и с наличием флюктуации.
Ключевые диагностические признаки при этой форме ПМЛ:
- Фокальные либо мультифокальные зоны в подкорковом белом веществе, расположенные супратенториально с вовлечением дугообразных волокон и серого вещества коры; менее часто поражается задняя черепная ямка и глубокое серое вещество
- Характеризуются гиперинтенсивным сигналом на Т2
- На Т1 участки могут быть гипо- или изоинтенсивными в зависимости от степени выраженности демиелинизации
- Примерно у 30% пациентов с ПМЛ очаговые изменения усиливаются при контрастировании. Высокая интенсивность сигнала на DWI, особенно по краю очагов, отражает активный инфекционный процесс и отек клеток
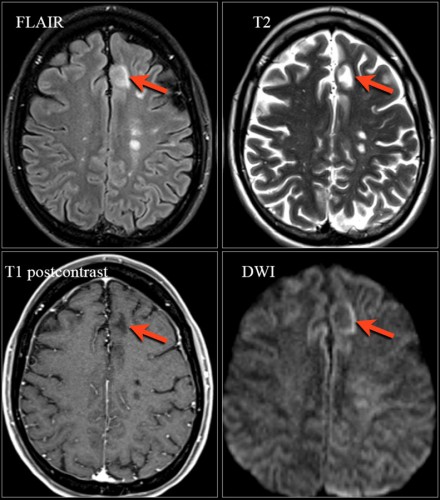
На МРТ видны признаки ПМЛ, обусловленной приемом натализумаба. Изображения любезно предоставлены Bénédicte Quivron, Ла-Лувьер, Бельгия.
Дифференциальная диагностика между прогрессирующим РС и ПМЛ, обусловленной приемом натализумаба, может быть достаточно сложной. Для натализумаб-ассоциированной ПМЛ характерны следующие нарушения:
- В выявлении изменений при ПМЛ наибольшей чувствительностью обладает FLAIR
- Т2-взвешенные последовательности позволяют визуализировать отдельные аспекты поражений при ПМЛ, например, микрокисты
- Т1 ВИ с контрастом и без него полезны для определения степени демиелинизации и обнаружения признаков воспаления
- DWI: для определения активной инфекции
Дифференциальная диагностика РС и ПМЛ
Рассеянный склероз | ПМЛ | |
Форма | Овоидная | Диффузные участки |
Края | Четко очерченные | Расплывчатые, нечеткие |
Размер | 3-5 мм | Больше 5 мм |
Локализация | Перивентрикулярно («пальцы Доусона») | Субкортикальные отделы |
Объемное воздействие | Присутствует при зонах большого размера | Отсутствует |
Динамика в течение 1 месяца | Разрешение | Прогрессивное увеличение в размерах |
БЕЛОЕ ВЕЩЕСТВО ПРИ ВИЧ-ИНФЕКЦИИ
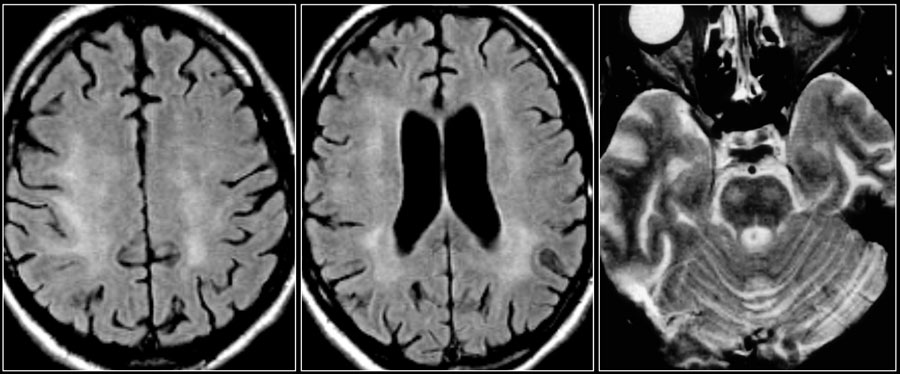
Ключевыми изменениями при ВИЧ-инфекции являются атрофия и симметричные перивентрикулярные или более диффузные зоны у пациентов со СПИДом.
Церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL)
Данное сосудистое заболевание считается врожденным и характеризуется следующими ключевыми клиническими признаками: мигренью, деменцией; а также отягощенной семейной историей. Характерными диагностическими находками являются субкортикальные лакунарные инфаркты с наличием мелких кистозных очажков и лейкоэнцефалопатии у подростков. Локализация поражения белого вещества в переднем полюсе лобной доли и в наружной капсуле признана высокоспецифичным признаком.
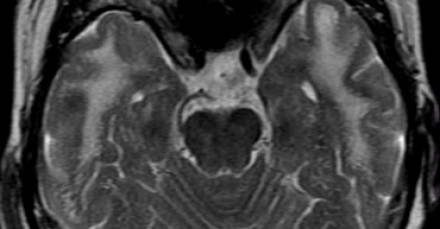
МРТ головного мозга при синдроме CADASIL. Характерное вовлечение височных долей.
Текст составлен на основе материалов сайта https://www.radiologyassistant.nl
Источник
