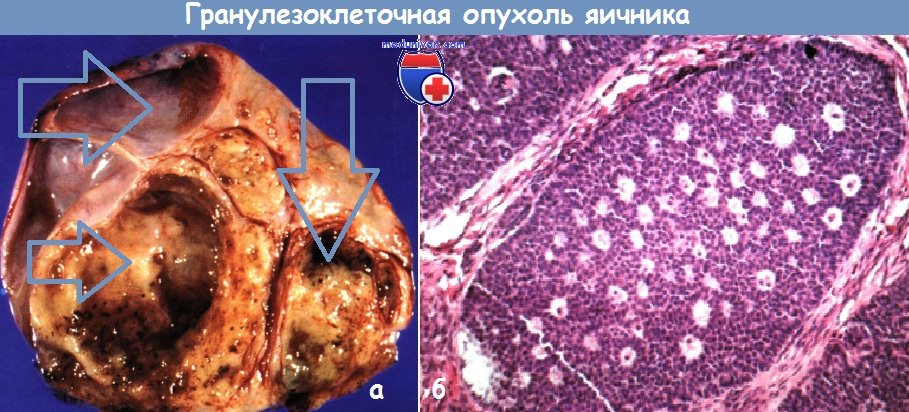
Гранулезоклеточная опухоль яичника на мрт

Гранулезоклеточная опухоль яичников – это неэпителиальное образование, которое входит в группу гранулезностромальных опухолей. Заболевание наиболее часто поражает женщин старше 40 лет, опухоли имеют два варианта – ювенальный и взрослый. Гистологические варианты опухоли у взрослых – лютеинизированный и макрофолликулярный. Опухоль ювенального типа обнаруживают у детей от одного года и молодых женщин до 30 лет. Такой тип опухоли проявляется ранним половым созреванием девочки, у 10% девочек отмечается асцит. Ювенальная гранулезоклеточная опухоль имеет более благоприятный прогноз, чем опухоль у взрослых.
Диагностику и лечение ГКОЯ (гранулезоклеточной опухоли яичников) можно пройти в онкологическом отделении Юсуповской больницы. В диагностическом центре больницы пациентки смогут пройти исследования с помощью трансвагинального УЗИ, КТ, МРТ. В онкологическом отделении больницы пациентки с опухолями яичников проходят лечение с помощью химиотерапии, лучевой терапии. В больнице и в сети партнерских клиник проводят сложные хирургические операции различными методами.
Это рак или нет?
Гранулезоклеточная опухоль по гистологическому строению напоминает стадию развития фолликула, опухоли этого типа могут продуцировать эстрогены. Нередко установить степень злокачественности опухоли сложно. Опухоль ювенального типа чаще всего односторонняя, в ней обычно не обнаруживаются выраженные морфологические критерии злокачественности. ГКОЯ – это опухоли низкой злокачественности, склонные к метастазированию. Метастазы опухоли этого типа в большинстве случаев не разносятся с током крови и лимфы, а развиваются в результате прикосновения опухоли к соседним тканям.
Метастазы опухоли обнаруживают в матке, влагалище, брюшной полости. Очень редко метастазы появляются в головном мозге, костях или легких. Опухоли этого типа в отличие от рака яичников не обладают высокой агрессивностью, для них характерно позднее образование рецидивов и метастазов. Только у 30% женщин рецидив после хирургической операции возникает в течение пяти лет, у остальных женщин рецидивы отмечаются через много лет. В то же время встречаются случаи агрессивного течения болезни и развитие рецидивов в течение первых двух лет после лечения при ювенальном типе опухоли, которая отличается более благоприятным прогнозом.
Причины
Считается, что причиной развития гранулезностромальной опухоли яичника становится гормональный сбой, нарушение работы гипофиза, очагом развития опухоли становится гранулеза примордиальных фолликулов яичника. Также причиной развития опухоли считают наследственную предрасположенность, исследователи связали развитие новообразование ювенального типа с аномалиями 12 и 22 хромосом. Гранулезоклеточная опухоль взрослых возникает из-за гормональной дисфункции гипофиза. Диффузный вариант опухоли взрослых отличается беспорядочным ростом клеток, при трабекулярном типе опухоль выглядят в виде длинных тяжей, при муаровом и гириформном типе опухоли в виде ритмичных фигур, при инсулярном типе в виде островков. Макрофолликулярные типы гранулезоклеточных опухолей имеют полости, заполненные кровью, серозным или муцинозным содержимым.
Лютеинизированный тип опухоли характеризуется диффузным расположением групп клеток. Гранулезоклеточные опухоли яичников чаще всего обнаруживают в период перед менопаузой и в постменопаузе. В эти периоды в организме женщины идет гормональная перестройка, нередко ей сопутствуют соматические и эндокринные заболевания. Проявлением эстрогеноактивной гранулезоклеточной опухоли становится постменопаузальное кровотечение. Большую роль в положительном прогнозе играет раннее обнаружение опухоли, определение типа и степени дифференцировки опухоли.
Взрослая опухоль имеет высокую, промежуточную и низкую степень дифференцировки, при ювенальном типе опухоли степень дифференцировки в большинстве случаев не выявляется. Тактика лечения гистологических вариантов гранулезоклеточных опухолей значительно отличается. Очень сложно прогнозировать развитие ранних и практически невозможно прогнозировать развитие поздних рецидивов опухолей. Гранулезоклеточная опухоль взрослых может распространяться за пределы яичников, но ее рецидив чаще всего происходит в области малого таза, в большинстве случаев через 5 и более лет.
Симптомы
Гранулезоклеточные опухоли относятся к группе новообразований полового тяжа и стромы. Симптомы гранулезоклеточных опухолей яичников:
- Во время полового акта появляется боль.
- Ноющая боль в пояснице и в области живота во время физической нагрузки или после нее.
- Кровянистые выделения между менструациями.
- Нарушение менструального цикла.
- Ощущение сдавливания мочевого пузыря, прямой кишки.
- Симптомы интоксикации.
- Симптомы, появляющиеся при развитии и метастазировании опухолей – слабость, судороги, нарушение координации, кашель и другие.
- Бесплодие.
- Анемия.
Ювенальный тип опухолей характеризуется ранним половым созреванием девочек, нарушением менструального цикла, ранним формированием молочной железы, появлением кровянистых выделений из влагалища. Взрослые гранулезоклеточные опухоли проявляются обильными менструациями, нарушается менструальный цикл, между менструациями появляются выделения из влагалища с примесью крови. Молочные железы становятся болезненными, если опухоль секретирует андрогены, появляются волосы на лице, огрубевает голос. Опухолям сопутствует асцит, у женщины увеличивается объем живота. Поздние стадии развития гранулезоклеточной опухоли характеризуются болью в области живота, поясницы, прямой кишки, копчика.
Появляются выраженные симптомы нарушения пищеварения, метеоризм, запоры, нарушение функции мочеиспускания. При подозрении на опухоль яичников пациентку отправляют на исследования: УЗИ с трансвагинальным и трансабдоминальным датчиком, анализ на онкомаркеры. Врач оценивает состояние репродуктивной системы пациентки, учитывая ее возраст, фазу менструального цикла. В Юсуповской больнице после осмотра врач направляет пациентку на рентген грудной клетки, рентгеноконтрастное исследование желудочно-кишечного тракта. С помощью КТ определяют внеорганность или органность новообразования, дифференцируют диагноз с другими заболеваниями: текомой, клеточной фибромой, недифференцированной карциномой, саркомой эндометрия стромы, карциноидом, и другими заболеваниями.
КТ помогает определить границы новообразования, степень поражения других тканей и органов. МРТ помогает с большой точностью оценить степень прорастания опухоли в рядом расположенные ткани и органы. В качестве диагностического средства используют лапароскопию. В Юсуповской больнице предоставляют весь спектр медицинских услуг, комфортные палаты стационара, помощь разнопрофильных специалистов больницы. Записаться на консультацию к врачу можно по телефону.
Автор

Заведующий онкологическим отделением, онколог, химиотерапевт, кандидат медицинских наук
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Черенков В. Г. Клиническая онкология. — 3-е изд. — М.: Медицинская книга, 2010. — 434 с. — ISBN 978-5-91894-002-0.
- Широкорад В. И., Махсон А. Н., Ядыков О. А. Состояние онкоурологической помощи в Москве // Онкоурология. — 2013. — № 4. — С. 10—13.
- Волосянко М. И. Традиционные и естественные методы предупреждения и лечения рака, Аквариум, 1994
- John Niederhuber, James Armitage, James Doroshow, Michael Kastan, Joel Tepper Abeloff’s Clinical Oncology — 5th Edition, eMEDICAL BOOKS, 2013
Наши специалисты

Заведующий онкологическим отделением, онколог, химиотерапевт, кандидат медицинских наук

Онколог

Хирург-онколог

Онколог

Заведующая терапевтическим отделением. Врач-терапевт, врач-кардиолог, врач-онколог.
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
Гранулезоклеточная опухоль яичника — диагностика, лечениеК гранулезо-стромальноклеточным новообразованиям относят гранулезоклеточные, текаклеточные опухоли и фибромы, составляющие большую часть опухолей стромы полового тяжа. Они одинаково часто встречаются как в репродуктивном возрасте, так и в постменопаузе, пик заболеваемости приходится на перименопаузу. До начала полового созревания возникает всего 5 % гранулезоклеточных опухолей. Большинство гранулезных и текаклеток синтезирует эстрогены, небольшая часть — андрогены. Точная распространенность этих функционально активных опухолей неизвестна, т. к. очень часто до операции микроскопического исследования эндометрия и соответствующего лабораторного обследования не проводят. Примерно 80—85 % гранулезо- и текаклеточных опухолей можно пропальпировать при обследовании живота и таза, но иногда их находят во время гистерэктомии, предпринятой в связи с кровотечением, обусловленным гиперплазией эндометрия или рак эндометрия (РЭ). Исследования Evans и соавт. из Mayo Clinic по изучению эндометрия у 76 пациенток с гранулезоклеточными опухолями показали высокую частоту его стимуляции эстрогенами. По результатам другого исследования, атипичные клетки эндометрия были выявлены у 1/3 пациенток. У большинства пациенток симптомы заболевания неспецифичны: объемное образование, боль, увеличение живота в объеме и его вздутие. Некоторые пациентки поступают с симптомами острого живота вследствие разрыва опухоли, сопровождающегося кровотечением и гемоперитонеумом. У женщин в постменопаузе часто бывает маточное кровотечение, обусловленное стимуляцией эндометрия эстрогенами. Приблизительноу 10 % пациенток с этой опухолью имеется высокодифференцированный рак эндометрия (РЭ). Внешний вид гранулезоклеточных опухолей различен. Иногда, в зависимости от количества опухолевых клеток и фибротекаматозной стромы, это мягкие или плотные солидные новообразования, серого или желтого цвета, зависящего от содержания липидов в клетках опухоли. Чаще гранулезоклеточные опухоли кистозного строения, по внешнему виду напоминающие муцинозную цистаденому или цистаденокарциному, однако при разрезе киста оказывается заполненной серозной жидкостью или сгустками крови.
Выделяют два типа гранулезоклеточных новообразований: взрослый и ювенильный. Опухоли взрослого типа встречаются примерно в 95 % случаев, чаще всего у женщин в постменопаузе, и обычно продуцируют эстрогены. Нередко у таких пациенток выявляют гиперплазию эндометрия и даже высокодифференцированный рак эндометрия (РЭ). Последний, по данным некоторых публикаций, встречается в 25 % случаев, хотя, скорее всего, он сочетается с гранулезоклеточными опухолями менее чем у 5 % больных. Могут наблюдаться и другие эстрогенные эффекты, например болезненность и нагрубание молочных желез; при цитологическом исследовании мазка из влагалища можно выявить ускоренное созревание плоскоклеточного эпителия. В редких случаях развиваются андрогенные эффекты, проявляющиеся повышенным оволосением, или прогестагенные изменения, выявляемые при исследовании соскоба эндометрия. При гистологическом исследовании в гранулезоклеточных опухолях обнаруживают фибротекаматозные элементы, также типичны клетки в виде кофейных зерен со скудной цитоплазмой. Клетки могут группироваться в пучки или розетки, окружающие центральную полость, что напоминает примордиальные фолликулы; такие образования называют тельцами Калла—Экснера. Гранулезоклеточные опухоли взрослого типа отличаются низкой степенью злокачественности и медленным ростом, поэтому более чем в 90 % случаев диагноз устанавливают при I стадии заболевания. Эти опухоли, как правило, односторонние, но у 10 % больных наблюдается двустороннее поражение. Хирургическая стадия заболевания — самый важный прогностический фактор. Гранулезоклеточные опухоли ювенильного типа в основном диагностируют в молодом возрасте, как правило, до 30 лет. Большинство этих новообразований отличается гормональной активностью и синтезирует эстрадиол, прогестерон или андрогены. У детей они часто вызывают преждевременное половое созревание с развитием молочных желез и оволосением на лобке и подмышечных областях. Также могут наблюдаться ациклические маточные кровотечения и увеличение щитовидной железы.
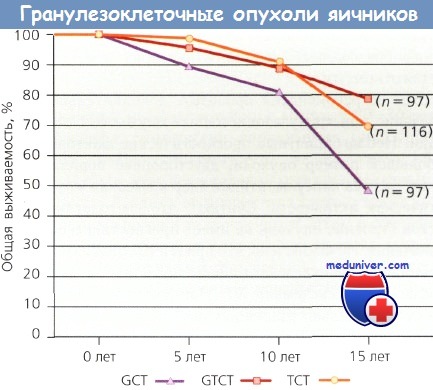
Прогноз при гормонально-активных опухолях ювенильного типа более благоприятный, что связано с более ранним обращением за медицинской помощью больных с симптомами, свидетельствующими о гормональных изменениях. Это, в свою очередь, ведет к диагностике на начальных стадиях: I стадию диагностируют у 98 % пациенток. Как и при взрослом типе, большинство ювенильных новообразований односторонние. При гистологическом исследовании часто обнаруживают текаклетки с обильной цитоплазмой. Могут быть многочисленные митозы; ядра темные и не всегда выглядят, как кофейные зерна, также может быть выражен полиморфизм. В опухолях ювенильного типа редко бывают тельца Калла—Экснера. Несмотря на то что они выглядят менее дифференцированными, чем новообразования взрослого типа, эффективность их лечения довольно высокая. В отличие от медленно растущих и поздно рецидивирующих опухолей взрослого типа ювенильные при поздних стадиях имеют агрессивное течение с рецидивами и смертью в течение 3 лет с момента установления диагноза. По степени дифференцировки гранулезоклеточные опухоли делят на высоко- и умереннодифференцированные. Строение последних различное: микрофолликулярное, макрофолликулярное, трабекулярное, солидно-тубулярное и по типу «муарового шелка». Умереннодифференцированные опухоли имеют диффузную структуру, также названную саркомоподобной. Четкой корреляции между гистологическим строением и прогнозом не установлено, несмотря на попытки многих авторов сделать это. Гранулезоклеточные опухоли могут напоминать недифференцированный рак, аденокарциномы и карциноиды, поэтому важно не ошибиться в диагнозе. Каждая из этих опухолей имеет свой прогноз. Единственной отличительной особенностью служит внешний вид ядер. Для гранулезоклеточных опухолей характерны овальные или угловатые ядра, которые имеют бороздки, что придает им сходство с кофейными зернами. Тельца Калла—Экснера также имеют диагностическое значение, но, к сожалению, они не всегда четко выражены. Истинные гранулезоклеточные опухоли — высокодифференцированные новообразования, большая часть которых к моменту установления диагноза ограничена одним яичником. При I стадии заболевания рецидивы возникают всего в 5—10 % случаев, которые часто диагностируют спустя более 5 лет после первичного лечения. Прогноз для больных хороший: отдаленная выживаемость при всех стадиях заболевания составляет 75— 90 %. В репродуктивном возрасте ограничиваются удалением пораженного яичника вместе с маточной трубой на стороне поражения. У женщин в пери- и постменопаузе следует удалить матку и непораженные придатки, как и при других доброкачественных процессах или опухолях низкой степени злокачественности. Поданным Mayo Clinic, 92 % пациенток прожили 5—10 лет (76 пациенток, из которых у 82 % была I стадия заболевания). Общая частота рецидивов составила 18,6 %, причем 23 % возникли более чем через 13 лет после окончания первичного лечения. Большинство рецидивов наблюдали в оставленных после операции органах репродуктивной системы женщины. Эти данные позволяют нам рекомендовать в таких случаях удаление внутренних половых органов в период перименопаузы, после окончания детородного периода. Несколько исследований было посвящено прогностическим факторам. Самый важный из них — стадия заболевания. Кроме нее оценивали митотическую активность, плоидность ДНК и фракцию клеток в S-фазе. В исследовании у 54 пациенток из Швеции при митотической активности не более 4 на 10 полей зрения микроскопа при большом увеличении (ПЗБУ) летальных исходов не было, тогда как при 10/10 ПЗБУ и более умерли все женщины, самая длительная выживаемость составила 4 года.
При митотической активности 4—10/10 ПЗБУ медиана выживаемости равнялась 9 годам. У большинства пациенток митотическое число в опухолях составило не более 4/10 ПЗБУ. По данным небольшого исследования, примерно у 2/3 пациенток обнаруживали эуплоидные опухоли; из них только 1 пациентка умерла от заболевания, а в группе из 5 больных с анеуплоидными опухолями умерло 4 женщины. Процент клеток в S-фазе не коррелировал ни с клиническими, ни с гистологическими параметрами. Ингибин — нестероидный полипептидный гормон, секретируемый гранулезными клетками яичников в течение менструального цикла и во время беременности. В постменопаузе его секреция прекращается. Поэтому он был предложен в качестве опухолевого маркера при гранулезоклеточных опухолях. По данным нескольких сообщений, отмечена очень хорошая корреляции между ростом опухоли и содержанием ингибина. Однако позже появилось много публикаций, отрицающих специфичность этой субстанции, которую могут секретировать не только гранулезоклеточные, но и другие опухоли яичников. Тем не менее определение содержания ингибина в сыворотке позволяет контролировать процесс лечения и выявлять рецидивы. К другим опухолевым маркерам относят мюллеровскую ингибирующую субстанцию и эстрадиол. Эстрадиол не используют в клинической практике по причине слабой чувствительности, а мюллеровскую ингибирующую субстанцию, демонстрирующую отличную специфичность, применяют исключительно в исследовательских целях. Часто при рецидивах опухоли эффективна повторная циторедуктивная операция, ЛТ, XT или комбинация этих методов. Многие авторы советуют применять ЛТ, но в литературе мало данных об улучшении результатов лечения после ее применения. Проспективные исследования для сравнения эффективности разных методов лечения у пациенток с поздними стадиями заболевания или рецидивными гранулезоклеточными опухолями не проводили. Вопрос о пользе адъювантной ЛТ при этих новообразованиях у женщин в постменопаузе остается открытым. Мы не рекомендуем проводить дополнительное лечение при гранулезоклеточных опухолях I стадии. Неблагоприятные прогностические факторы: большой размер опухоли, двустороннее поражение, разрыв капсулы, атипия ядер и высокая митотическая активность. Считают, что гистологическое строение опухоли не имеет прогностического значения. Не исключено, что при II и III стадиях или рецидиве гранулезоклеточной опухоли наиболее эффективна системная XT.
При метастатических и субоптимально удаленных опухолях применяют агрессивную ПХТ, частота ответов на которую составляет 83 %. Хотя оптимальный химиотерапевтический режим до сих пор не определен, отдельно или в комбинациях эффективны следующие препараты: доксорубицин, блеомицин, цисплатин и винбластин. Colombo и соавт. сообщили об опыте лечения 11 ранее не леченных женщин, впервые получивших XT по схеме VBP по поводу рецидивных или метастатических гранулезоклеточных опухолей яичников. Объективный ответ достигнут у 9 больных, из них у 6 — полный морфологический. Проводили от 2 до 6 курсов XT. GOG выполнила анализ результатов применения 4 циклов ВЕР в нерандомизированном исследовании, посвященном лечению поздних стадий или рецидивирующих гранулезоклеточных опухолей яичников. Группа состояла из 57 пациенток, из них на контрольную лапаротомию «second-look» согласилось 38; отрицательный результат операции получен в 14 (37 %) случаях. Вывод исследования: ВЕР — активная комбинация для лечения больных с поздними стадиями гранулезоклеточных опухолей. До рецидива проходит много времени, поэтому провести анализ любого вида лечения в отношении общей выживаемости очень трудно. Это особенно верно для адъювантной терапии. Описаны объективные ответы на паклитаксел и агонисты гонадотропин-рилизинг гормонов.
— Также рекомендуем «Текома — диагностика, лечение» Оглавление темы «Опухоли яичника»:
|
Источник