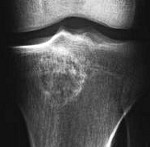
Хондробластома большеберцовой кости на мрт

Хондробластóма (лат. chondroblastoma, опухоль Кодмена). Является редкой доброкачественной опухолью кости, как правило, медленно растущей. Возраст больных в большинстве наблюдений колеблется от 5 до 18 лет. Мужчины поражаются в два раза чаще женщин. Впервые описана в 1931 г. американским хирургом Эрнестом Кодменом.
Классификация Хондробластом[править | править код]
Исследователи в области ортопедии и травматологии выделяют доброкачественные и злокачественные формы хондробластомы. При этом доброкачественная форма может быть типичной или смешанной. В последнем случае наряду с клетками хрящевой ткани она имеет необычную структуру или содержит клетки, характерные для других доброкачественных опухолей. Возможны следующие варианты:
- Хондробластома с остеобластокластомой;
- Хондробластома с хондромиксоидной фибромой;
- Хондромная форма хондробластомы;
- Кистозная форма хондроблостомы;
Хондробластома в большинстве случаев локализуется в эпифизе или метаэпифизе длинных трубчатых костей. Чаще других поражаются проксимальные суставные концы плечевой, бедренной и большеберцовой кости. У 20 % больных опухоль развивается в плоских или коротких трубчатых костях, преимущественно в пяточной и таранной. Изредка поражаются кости лицевого черепа, в том числе височная.
Клиническая симптоматика хондробластомы отличается наличием прогрессирующих болей в ближайшем суставе, усилением их при физической нагрузке и в ночное время. Характерны раннее развитие контрактур, атрофии мышц конечности, появление воспаления в суставе.
Клинико-рентгеноморфологическое сопоставление, проведенное при исследовании хондробластомы, позволило ряду авторов выделить смешанные формы опухоли, а также злокачественную хондробластому.
Диагностика[править | править код]
При рентгенологическом исследовании видна типичная картина злокачественной опухоли остеолитического типа. В большинстве случаев новообразование выходит за пределы эпифиза и распространяется на метафиз. На фоне остеолиза обнаруживаются рассеянные участки обызвествления в виде пунктирных линий, а также разреженный трабекулярный рисунок. Хондробластома, как правило, не выходит за пределы кости, но изредка проникает в полость сустава. В процессе роста опухоли иногда возникает вторичная аневризматическая костная киста.
Лечение[править | править код]
Методом выбора лечения хондробластомы является хирургическое вмешательство. Выполняется краевая, околосуставная или сегментарные резекция кости, которая в зависимости от размеров патологического очага позволяет произвести удаление опухоли единым блоком в пределах здоровых тканей и сохранить функциональную конечность.
У некоторых больных в течение 3 лет после этого возникает рецидив, для лечения которого также используется кюретаж или же резекция опухоли. Примерно 1 % хондробластом отличается агрессивным местным ростом и метастазирует в легкие, причем метастазы могут выявляться спустя многие годы после обнаружения первичного узла. Некоторые хондробластомы прорастают в окружающие мягкие ткани, но при этом не метастазируют. Описаны случаи малигнизации этого новообразования после лучевой терапии с формированием фибро- или остеосаркомы.
Источник
Хондробластома – это редкая опухоль, которая обычно образуется на суставных концах костей. Обычно имеет доброкачественный характер, на начальных стадиях протекает малосимптомно, сопровождается неприятными ощущениями или незначительными болями, сохраняющимися в течение нескольких месяцев или даже лет. При увеличении появляется болью и припухлостью в области сустава. При озлокачествлении отмечается интенсивный болевой синдром, возможен патологический перелом. Рентгенологическая картина может быть неспецифической, поэтому для уточнения диагноза нередко требуется КТ или МРТ. Лечение хирургическое, показана резекция новообразования, в ряде случаев с костной пластикой или установкой эндопротеза.
Общие сведения
Хондробластома – доброкачественная опухоль, образующаяся из клеток хрящевой ткани. Обычно локализуется в области эпифизов длинных трубчатых костей. Первое место по распространенности занимает дистальный эпифиз бедренной кости, второе – проксимальный эпифиз большеберцовой кости, третье – проксимальный эпифиз плечевой кости. Реже хондробластомы обнаруживаются в области проксимального эпифиза бедренной кости, костях таза и костях стопы (особенно – пяточной и таранной). Описаны также случаи развития хондробластом в области грудины, ребер, лопатки, позвоночника, надколенника, костях предплечья, ключицы, фалангах пальцев, костях запястья, нижней челюсти и костях свода черепа.
Наибольшее количество случаев заболевания выявляется на втором десятилетии жизни, реже болезнь развивается в зрелом и пожилом возрасте. В различных возрастных группах хондробластома составляет от 1% до 3-4% случаев от общего числа доброкачественных опухолей. Мужчины страдают в 1,5-2 раза чаще женщин.
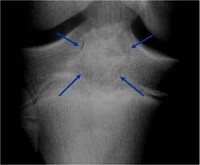
Хондробластома
Причины
Хондробластома происходит из хондробластов и по своей структуре напоминает достаточно зрелую хрящевую ткань. Причины опухолевой трансформации клеток не установлены. Обычно отмечается медленный рост и благоприятное течение, однако в литературе описаны отдельные случаи озлокачествления и первично злокачественного течения хондробластом.
Классификация
Исследователи в области клинической онкологии выделяют доброкачественные и злокачественные формы хондробластомы. Доброкачественная форма может быть типичной или смешанной. В последнем случае наряду с клетками хрящевой ткани она имеет необычную структуру или содержит клетки, характерные для других доброкачественных опухолей. Возможны следующие варианты:
- Хондробластома с остеобластокластомой.
- Хондробластома с хондромиксоидной фибромой.
- Хондромная форма хондробластомы.
- Кистозная форма хондробластомы.
Злокачественные формы хондробластомы подразделяются на:
- Озлокачествленную хондробластому. При этом хондробластома может трансформироваться в хондробластическую остеогенную саркому или хондросаркому.
- Первично злокачественную хондробластому.
- Светлоклеточную хондросаркому.
Все злокачественные формы хондробластомы в сумме составляют около 7% от общего числа случаев болезни, из них 4,4% приходятся на малигнизацию первично доброкачественной опухоли. В большинстве случаев озлокачествление происходит после нескольких рецидивов доброкачественной формы хондробластомы, являющихся результатом ее неполного удаления.
Симптомы хондробластомы
При доброкачественном течении на ранних стадиях возникают неприятные ощущения в области сустава, которые могут сохраняться на протяжении нескольких месяцев или даже лет. В последующем развивается прогрессирующий болевой синдром. Боли усиливаются в ночное время и во время физической нагрузки. Возможно ограничение движений с развитием контрактуры и умеренной атрофией мышц. В отдельных случаях наблюдаются патологические переломы, с которыми пациенты могут обратиться к травматологу-ортопеду. В ходе осмотра отмечается припухлость в области сустава, боли при пальпации и движениях. При поражении дистального отдела бедренной кости у некоторых больных определяется небольшой выпот в коленном суставе.
Для злокачественных хондробластом характерно быстро прогрессирующее течение с отеком и деформацией пораженной области, выраженным болевым синдромом и высокой вероятностью возникновения патологических переломов.
Диагностика
Рентгенография
На рентгенограммах выявляется ограниченное просветление яйцевидной или сферической формы, обычно расположенное на боковой поверхности эпифиза. При распространении до сухожильной пластинки отмечается ее полное разрушение. Патологический очаг имеет ровные, четкие контуры. По краю очага выявляется умеренно выраженный ободок склероза. Кортикальный слой кости немного вздут, могут выявляться периостальные наслоения в области метафиза кости. Примерно в половине случаев в области очага отмечается более или менее выраженная крапчатость, обусловленная отложением извести в ткани хондробластомы.
При локализации хондробластомы в области границы между эпифизом и метафизом рентгенологическая картина может напоминать воспалительный процесс (абсцесс Броди). При хондробластоме, смешанной с гигантоклеточной опухолью очаг располагается в кости, почти полностью занимая ее в поперечном направлении и вызывая вздутие и истончение кортикального слоя по окружности кости. При хондромной форме хондробластомы выявляются большие очаги обызвествления, при кистозной – множественные кисты, разделенные перегородками.
Для первично злокачественной и озлокачествленной хондробластомы характерны обширные очаги деструкции с разрушением кортикального слоя кости. В некоторых случаях хондробластома рентгенологически напоминает гигантоклеточную опухоль кости, хондросаркому или остеогенную саркому, поэтому для уточнения диагноза требуется проведение дополнительных исследований – трепанобиопсии или радиоиндикации.
Гистологическое исследование
Макроскопически хондробластома представляет собой похожую на хрящ красновато-бурую или серую легко крошащуюся ткань с вкраплением более плотных кальцифицированных участков. При гистологическом исследовании выявляются густо расположенные однотипные округлые и полигональные незрелые клетки хрящевой ткани со светлыми пузырчатыми ядрами, по своему виду напоминающие картину «булыжной мостовой». Среди этих клеток располагаются крупные или мелкие очаги кальцификации. Участки обызвествления обычно некротизированы, рядом с очагами некроза могут выявляться кровоизлияния и обнаруживаться многоядерные гигантские клетки.
Дифференциальная диагностика
Дифференциальная диагностика проводится с энхондромой, светлоклеточной хондросаркомой, гигантоклеточной опухолью кости, хондромиксоидной фибромой, кистой кости, гистиоцитозом клеток Лангерганса, и хондробластическим вариантом остеосаркомы. В сомнительных случаях окончательный диагноз устанавливается на основании результатов гистологического исследования биоптата.
Лечение хондробластомы
Показана хирургическая операция, предусматривающая полное удаление опухоли, поскольку при оставлении даже небольшого участка измененной ткани хондробластома обычно рецидивирует. Хирургическое вмешательство осуществляется врачом-онкологом в плановом порядке, объем операции зависит от размера и локализации хондробластомы. При небольших хондробластомах выполняется краевая резекция с последующим замещением дефекта собственной костью больного или аллотрансплантатом. Если опухоль находится в непосредственной близости от субхондральной пластинки, после удаления патологически измененной ткани может потребоваться электрокоагуляция этой зоны.
При хондробластомах больших размеров, сопровождающихся значительным разрушением суставного конца кости, выполняется резекция суставного конца с замещением дефекта эндопротезом или аналогичным суставным суставным аллотрансплантатом. При озлокачествлении и первично злокачественных хондробластомах проводится расширенное оперативное вмешательство. Зачастую требуются калечащие операции – ампутации и экзартикуляции.
Облучение при хондробластоме не показано ни при доброкачественном течении, ни в случае малигнизации, поскольку доброкачественная опухоль после облучения может переродиться в злокачественную, а при злокачественной хондробластоме этот метод лечения неэффективен.
Прогноз и профилактика
Прогноз при доброкачественной хондробластоме благоприятный, при злокачественной – неблагоприятный, однако малое количество описанных случаев первично злокачественной и озлокачествленной хондробластомы не дает возможности достаточно достоверно прогнозировать течение и исход заболевания. Профилактика не разработана.
Источник
Хондробластома, или опухоль Кодмана — это редкая доброкачественная хрящеобразующая опухоль, которая характеризуется возникновением в эпифизах или апофизах длинных трубчатых костей у молодых пациентов. Несмотря на редкость, хондробластома является наиболее часто встречающейся доброкачественной опухолью эпифиза у подростков.
Эпидемиология
Хондробластомы составляют менее 1% среди всех первичных опухолей костей, встречаясь преимущественно у молодых пациентов (возраст <20 лет). Мальчики болеют чаще [5].
Клиническая картина
Клиническая картина не специфична, может включать болезненность в суставе, атрофию и болезненность мышц, отек или локальное увеличение объема.
Гистология
При микроскопии, опухоль состоит из хондробластов, хрящевого матрикса, хрящевой ткани иногда с гигантскими многоядерными клетками (наличие последних может проводить к постановке неверного гистологического заключения — гигантоклеточной опухоли). Хондробласты окружают депозиты кальция с типичной многогранной формой, формируя типичную и патогномоничную картину “проволочной сетки” [5,8].
Локализация
Хондробластомы наиболее часто возникают в эпифизах длинных трубчатых костей, до 70% возникает в головке плечевой кости (наиболее частая локализация), бедренной и большеберцовой кости [7]. Приблизительно в 10% are возникают в костях кистей и стоп [5].
Диагностика
Рентгенография
Хондробластома визуализируется в виде зоны просветления с четкими границами, с гладкими или дольчатыми контурами/краями и тонким склеротическим ободком по периферии, локализуются эксцентрично в эпифизах длинных трубчатых костей (например, плечевая, бедренная или большеберцовая кость), или в апофизах (например, большой вертел, бугристость бедренной кости, пяточная или таранная кость). Внутренние обызвествления встречаются в 40-60% случаев [5-7]. Внутрисуставной выпот встречается у 1/3 пациентов. Размеры варьируют от 1 до 10 см, в среднем составляя 3-4 см [8].
Компьютерная томография
КТ демонстрирует схожие с рентгенографией характеристики, с более детальной картиной и позволяет оценить локализацию относительно пластинки роста и суставной поверхности. Солидная периостальная реакция (встречается в 50% случаев), наличие внутренних обызвествлений (кальцификация матрикса встречается в ~ 50% случаев) и нарушение целостности кортикальной пластинки, являются наиболее легко распознаваемыми признаками [5-7]. Может наблюдаться фестончатость эндоста [8].
Магнитно-резонансная томография
МРТ является методом выбора для оценки распространения через физис / пластинку роста и распространения за пределы кортикального слоя, позволяет визуализировать сопутствующий отек окружающих мягких тканей и костного мозга, которые встречаются в значительной части случаев [3,5]. Имеют МР сигнал идентичный сигналу от хрящевой ткани:
- T1: от низкого до промежуточного
- T2/STIR: от промежуточного до высокого
Иногда визуализируются уровни жидкости, предположительно за счет сочетанной патологии в виде аневризмальной костной кисты [2].
Лечение и прогноз
Лечение обычно состоит из кюретажа с последующим заполнением полости костным цементом. Так же применяется радиочастотная абляция [5].
Процент рецидивов достаточно высок и составляет от 8 до 20% что обусловлено локализацией опухоли, затрудняющей полноценный доступ.
Осложнения
Осложнения сочетающиеся с хондробластомой включают патологический перелом, и, крайне редко, малигнезацию опухоли с метастатическим поражением легких [2].
Происхождение термина
Описана в 1931 американским хирургом Ernest Armory Codman (1869–1940) как эпифизиальная хондроматозная гигантоклеточная опухоль головки плечевой кости [9].
В 1942 году Henry L. Jaffe (1896-1979) и Louis Lichtenstein (1906-1977), американские патологи, обозначили опухоль как доброкачественная хондробластома кости [10].
Дифференциальный диагноз
Дифференциальный диагноз проводят с патологическими процессами поражающими преимущественно эпифиз или апофиз кости. Патологии которые необходимо учитывать в дифференциальном диагнозе [8]:
- Хондросаркома
- Остеомиелит с абсцессом , напр. Абсцесс Броди
- Внутрикостный ганглион
- Гигантоклеточная опухоль: более старшая возрастная группа (закрыты зоны роста)
Наличие отека костного мозга, часто окружающего ходробластому, помогает исключить патологии для которых отек не характерен: хондромиксоидная фиброма, гигантоклеточная опухоль или энхондрома [5].
Источник
Хондробластома (опухоль Кодмена) — это редко встречающееся опухолевое новообразование, формирующееся из клеток хрящевой ткани. Наиболее часто подобные опухоли образуются в области эпифизов большеберцовой, плечевой и бедренной костей. Несмотря на то что данная опухоль является доброкачественной и своей структурой напоминает зрелую хрящевую ткань, есть вероятность злокачественной трансформации хондробластов, формирующих ее.

Появление подобных новообразований на других костных элементах наблюдается лишь в единичных случаях. Чаще формирование такого доброкачественного новообразования наблюдается у пациентов от 10 до 25 лет. У представителей старших возрастных групп патология возникает крайне редко. При появлении признаков такого новообразования пациенту требуется комплексное обследование, на основе которого должно быть принято решение о необходимости хирургического устранения опухоли.
Причины возникновения патологии
 Точные причины формирования хондробластом еще не установлены. Считается, что предпосылки для появления подобных опухолей закладываются еще в период внутриутробного развития. Таким образом на отдельном участке большеберцовой кости или других элементах имеется часть клеток, имеющих склонность к бесконтрольному размножению. Это приводит к тому, что в период бурного роста начинает формироваться и новообразование.
Точные причины формирования хондробластом еще не установлены. Считается, что предпосылки для появления подобных опухолей закладываются еще в период внутриутробного развития. Таким образом на отдельном участке большеберцовой кости или других элементах имеется часть клеток, имеющих склонность к бесконтрольному размножению. Это приводит к тому, что в период бурного роста начинает формироваться и новообразование.
Кроме того, к предрасполагающим факторам появления подобной опухоли относят гормональные скачки, которые не являются редкостью в период полового созревания. Возможность влияния других внешних и внутренних факторов на процесс развития таких новообразований еще не установлена.
Характерные симптомы
Если подобное новообразование формируется в области эпифизов трубчатых костей, у пациентов может не наблюдаться каких-либо выраженных симптомов. Чаще характерной симптоматикой отличаются хондробластомы, появляющиеся на плечевой кости. Такие опухоли отличаются медленным ростом, поэтому в большинстве случаев выявляются случайно. Однако при достижении крупных размеров такие хрящевые пластины могут становиться причиной появления у пациента жалоб на:

- боли;
- частые отеки пораженной области;
- дискомфорт, появляющийся при физических нагрузках;
- появление косметического дефекта.
В редких случаях на фоне разрастания данной опухоли могут возникать проявления гипотрофии мышц, контрактура и хромота.
Особенности диагностики и лечения
Диагностикой заболевания должны заниматься ортопед и онколог. При проведении внешнего осмотра могут быть выявлены отечность и деформация.
В редких случаях при пальпации возникает болезненность. При выявлении новообразования сразу же назначается выполнение общего и биохимического анализов крови, а также рентгенографии.

- Рентген позволяет выявить не только расположение имеющейся опухоли, но и наличие у нее четких границ.
- Часто назначается проведение сцинтиграфии.
- Кроме того, нередко назначается проведение компьютерной томографии, позволяющей получить более подробное изображение опухоли.
- В случае подозрения о злокачественном перерождении хондробластомы часто назначается МРТ.
- Может потребоваться проведение биопсии. Данное инвазивное исследование предполагает забор тканей новообразования для их дальнейшего гистологического исследования. Биопсия проводится под местным наркозом.
Это доброкачественное новообразование следует дифференцировать от светлоклеточной хондросаркомы, эндохондромы, костной кисты, гистиоцитоза и остеосарком.

Если заболевание не сопровождается появлением характерной симптоматики, специфическое лечение не назначается, но пациенту следует проходить регулярные обследования для своевременного выявления усугубления течения патологии. При наличии выраженных признаков заболевания терапия должна проводиться посредством операции.
 При этой опухоли ампутация конечности не требуется. При хондробластомах наиболее часто назначается краевая, околосуставная или сегментарная резекция. Это малотравматичные операции. После относительно короткой реабилитации пациент может вернуться к привычному образу жизни.
При этой опухоли ампутация конечности не требуется. При хондробластомах наиболее часто назначается краевая, околосуставная или сегментарная резекция. Это малотравматичные операции. После относительно короткой реабилитации пациент может вернуться к привычному образу жизни.
При наличии злокачественного перерождения тканей может потребоваться радикальное хирургическое лечение, дополненное лучевой и химиотерапией.
В большинстве случаев врачи стараются сохранить конечность, поэтому выполняют удаление части костного элемента и ее протезирование. При агрессивном течении опухоли может потребоваться ампутация.
Заключение
Хондробластомы при своевременном выявлении и начале лечении имеют благоприятный прогноз. Раковое перерождение тканей опухоли ухудшает прогноз. Точно спрогнозировать течение заболевания невозможно, поэтому часто пациентам рекомендуется профилактическое удаление данного новообразования.
Источник
