Иммунитет при туберкулезе микробиология
ЛЕКЦИЯ № 21. Туберкулез
1. Морфология и культуральные свойства
Возбудитель относится к роду Mycobakterium, вид M. tuberculesis.
Это тонкие палочки, слегка изогнутые, спор и капсул не образуют. Клеточная стенка окружена слоем гликопептидов, которые называются микозидами (микрокапсулами).
Туберкулезная палочка тяжело воспринимает обычные красители (по Грамму окрашивается 24–30 ч). Грамположительна.
Туберкулезная палочка имеет особенности строения и химического состава клеточной стенки, которые отражаются на всех биологических свойствах. Главная особенность – в клеточной стенке содержится большое количество липидов (до 60 %). Большинство из них – миколовые кислоты, которые входят в каркас клеточной стенки, где находятся в виде свободных гликопептидов, входящих в состав корд-факторов. Корд-факторы обуславливают характер роста в виде жгутов.
В состав клеточной стенки входит липоарабиноманан. Его терминальные фрагменты – кэп – определяют способность возбудителя специфически связываться с рецепторами макрофагов.
Микобактерии туберкулеза окрашиваются по Цилю—Нильсену. Этот метод основан на кислотоустойчивости микобактерий, которая определяется особенностями химического состава клеточной стенки.
В результате лечения противотуберкулезными препаратами возбудитель может утратить кислотоустойчивость.
Для микобактерий туберкулеза характерен выраженный полиморфизм. В их цитоплазматической мембране обнаруживаются характерные включения – зерна Муха. Микобактерии в организме человека могут переходить в L-формы.
По типу получения энергии аэробы. По требованиям к температуре – мезофилы.
Размножение их происходит очень медленно, время генерации – 14–16 ч. Это связано с выраженной гидрофобностью, которая обусловлена высоким содержанием липидов. Это затрудняет поставку питательных веществ в клетку, что снижает метаболическую активность клетки. Видимый рост на средах – 21–28 дней.
Микобактерии требовательны к питательным средам. Факторы роста – глицерин, аминокислоты. Растут на картофельно-глицериновых, яично-глицериновых и синтетических средах. Во все эти среды необходимо добавлять вещества, которые ингибируют рост контаминирующей флоры.
На плотных питательных средах образуются характерные колонии: морщинистые, сухие, с неровными краями, не сливаются друг с другом.
В жидких средах растут в виде пленки. Пленка сначала нежная, сухая, со временем утолщается, становится бугристо-морщинистой с желтоватым оттенком. Среда при этом непрозрачная.
Туберкулезные бактерии обладают определенной биохимической активностью, и изучение ее используется для дифференцировки возбудителя туберкулеза от других представителей группы.
Факторы патогенности:
1) миколовые кислоты;
2) корд-фактор;
3) сульфатиды;
4) микозиды;
5) липоарабиноманан.
2. Патогенез
Возбудитель туберкулеза проникает в организм в составе мелкодисперсных аэрозолей. Возбудитель должен попасть в альвеолы, где они поглощаются резидентными макрофагами, взаимоотношение с которыми и определяет дальнейшее развитие инфекции. Туберкулез относится к классическим внутримакрофагальным инфекциям.
Внутри макрофагов туберкулезные бактерии оказываются устойчивыми к бактерицидным факторам фагоцитов благодаря мощной липидной оболочке. В результате взаимодействия микобактерий и макрофагов под влиянием факторов вирулентности развивается воспаление гранулематозного типа.
Гранулема развивается сразу после инфицирования, но в дальнейшем она получает мощный импульс к развитию, когда в организме появляются Т-лимфоциты, сенсибилизированные к возбудителю.
Доиммунная гранулема через 2–3 недели под влиянием Т-лимфоцитов превращается в специфическую (постиммунную), которая называется туберкуломой.
Из легких туберкулезная палочка попадает в регионарные лимфатические узлы, далее – в кровоток. Дальнейшие события связаны со специфическим воспалением, в основе которого лежит аллергическая реакция на бактериальные антигены.
Путь заражения воздушно-капельный. Источник – больной человек, который в острый период выделяет с мокротой туберкулезные палочки.
Наиболее часто встречается туберкулез легких, но могут поражаться и кишечник, и опорно-двигательный аппарат, и мочеполовая система, и др.
Выделяют два патогенетических варианта туберкулеза.
1. Первичный туберкулез. Возникает у лиц, ранее не имевших контакта с возбудителем. Инфицирование происходит в детском возрасте или подростковом периоде. Развивается без аллергии к возбудителю. В зоне внедрения возбудитель захватывается макрофагами, развивается неспецифическая гранулематозная реакция. Бактерии легко проходят этот барьер, быстро проникают в регионарные лимфатические узлы, кровь и различные органы.
Через 2–3 недели формируется первичный туберкулезный комплекс, включающий в себя:
1) первичный аффект – очаг в легочной ткани;
2) лимфаденит – воспаление регионарных лимфоузлов;
3) лимфангит – воспаление лимфатических сосудов.
Наиболее часто он самоизлечивается, подвергается фиброзу и кальцификации (очаг Гона). В этом очаге бактерии персистируют, но во внешнюю среду не выделяются.
В других случаях развивается острый туберкулез.
2. Вторичный туберкулез. Протекает хронически. Возникает при реактивации первичного очага (через 5 лет и более). Возможно также реинфицирование извне.
Развитию вторичного туберкулеза способствуют неблагоприятные условия жизни, хронические заболевания, алкоголизм, стрессы и др.
Особенности иммунитета при туберкулезе:
1) нестерильный, поддерживается теми бактериями, которые персистируют в организме;
2) неустойчивый, т. е. не предохраняет от реактивации эндогенной инфекции и реинфекции извне;
3) антитела образуются, но они не имеют защитного значения;
4) основной механизм иммунитета – клеточный; основное значение имеет инфекционная аллергия.
3. Диагностика. Профилактика. Лечение
Диагностика:
1) микроскопические исследование. Из мокроты делают два мазка. Один окрашивают по Цилю—Нильсену, второй обрабатывают флюорохромом и исследуют с помощью прямой флюоресцентной микроскопии. Является достоверным методом;
2) бактериологическое исследование. Является обязательным. Недостаток – микобактерии медленно растут на питательных средах (4 недели). В ходе исследования определяется чувствительность к туберкулостатическим препаратам.
Применяют ускоренные методы обнаружения микобактерий в посевах, например по методу Прайса. Микроколонии позволяют увидеть наличие корд-фактора, когда образовавшие его бактерии складываются в косы, цепочки, жгуты;
3) полимерная цепная реакция (ПЦР). Применяется при внелегочных формах;
4) серодиагностика – ИФА, РПГА, реакция флюоресценции. Не является ведущим методом;
5) проба Манту с туберкулином – аллергологический метод. Туберкулин – препарат из убитой культуры микобактерий. Проба ставится при отборе лиц для ревакцинации для оценки течения туберкулезного процесса;
6) микрокультивирование на стеклах в среде Школьникова;
7) биологический метод. Используется редко, когда возбудитель трудно выделить из исследуемого материала. Материалом от больного заражают лабораторных животных (морских свинок, кроликов). Наблюдение ведут до гибели животного, а затем исследуют пунктат его лимфатических узлов.
Специфическая профилактика: живая вакцина БЦЖ. Вакцинация осуществляется в роддоме на 4—7-й дни жизни внутрикожным методом.
Ревакцинацию проводят лицам с отрицательной туберкулиновой пробой с интервалом в 5–7 лет до 30-летнего возраста. Таким образом создают инфекционный иммунитет, при котором возникает реакция гиперчувствительности замедленного типа.
Лечение
Большинство антибиотиков на микобактерии туберкулеза не действует, поэтому применяют туберкулостатические препараты.
Используется два ряда препаратов:
1) препараты первого ряда: изониазид, пиразинамид, стрептомицин, рифампицин, этамбутол, фтивазид;
2) препараты второго ряда (при неэффективности препаратов первого ряда): амикацин, каномицин, аминосалицилат натрия (ПАСК), дапсон, циклосерин и др.
Особенности терапии при туберкулезе:
1) лечение должно быть начато как можно раньше, сразу после выявления заболевания;
2) терапия всегда комбинированная – используется не менее двух препаратов;
3) проводится длительно (4–6 месяцев), что связано с большой продолжительностью жизненного цикла микобактерий;
4) должна быть непрерывной, так как перерывы ведут к формированию устойчивости возбудителя и хронизации процесса.
Источник

Туберкулез (от лат. tuberculum – бугорок) – это инфекционное антропозоонозное заболевание, вызываемое микобактериями и характеризующееся развитием специфического гранулематозного воспаления, чаще хроническим течением, многообразием клинических проявлений и поражением различных органов, главным образом дыхательной системы.
Актуальность.
1. Туберкулез – это самая распространенная инфекция.
2. Туберкулез – это глобальная проблема всех стран мира (ежегодно в мире регистрируется 8-10 млн случаев первичного инфицирования микобактериями туберкулеза). В 1993 г. ВОЗ объявила туберкулез проблемой «всемирной опасности».
3. В России один из самых высоких уровень заболеваемости туберкулезом.
4. Туберкулез – это инфекция, которая чаще всего является причиной смерти и инвалидности.
5. Туберкулез может поражать любой орган и систему организма, поэтому врач любой специальности должен знать и уметь распознать туберкулез.
Причины распространенности туберкулеза:
Проблема туберкулеза – на 80% социальная проблема и лишь на 15% зависит от состояния здравоохранения.
1. Снижение социально-экономического уровня жизни граждан.
2. Сокращение объемов финансирования противотуберкулезных программ, дефицит противотуберкулезных препаратов, дорогостоящее лечение.
3. Распространение лекарственно устойчивых штаммов микобактерий туберкулеза.
4. Распространение ВИЧ-ассоциированного туберкулеза (на сегодняшний день в РФ зарегистрировано более 13 тыс. случаев ВИЧ-ассоциированного туберкулеза).
5. Недостатки в работе первичного звена по диагностике и раннему выявлению туберкулеза.
История открытия.
Заболевание известно с глубокой древности. Легочная форма описана Аретеем Каппадокийским, Гиппократом. Ибн-Сина считал туберкулез наследственной болезнью. Первым указал на его инфекционную природу Фракосторо. В XVII-XIX веках туберкулез поражал различные слои населения: Моцарт, Шопен, Некрасов, Чехов страдали «чахоткой». Инфекционная природа заболевания была впервые доказана Вильменом в 1865 г. В 1882 г. Р.Кох открыл туберкулезную палочку (за что в 1911 г. получил Нобелевскую премию). Немаловажную роль в изучении туберкулеза, разработке методов диагностики, профилактики и лечения данного заболевания сыграли К. Пирке, А. Кальметт и К. Герен.
Таксономия.
Порядок – Actinomycetales
Семейство – Mycobacteriaceae (от греч. myces – гриб, bacteria – палочка).
Род – Mycobacterium
Виды – M. tuberculosis (92%), M. bovis (5%), M. africanum (3%).
Морфология и тинкториальные свойства.
Характерен полиморфизм и склонность к ветвлению:
· в свежих культурах – прямые или слегка изогнутые палочки размером 0,3-0,6×1-4 мкм;
— нитевидная форма;
— кокковидная форма;
— зернистые формы (зерна Муха – от 2 до 12 зерен разной величины, не являются КУБ);
— фильтрующиеся формы;
— L-формы.
Из зерен, фильтрующихся и L-форм могут восстанавливаться в обычные формы, что способствует поддержанию хронического воспаления, возникновению рецидивов.
Жгутики отсутствуют, спор не образуют, имеют микрокапсулу, кислото-спирто-щелочеустойчивые (клеточная стенка на 46% состоит из липидов в 3-х фракциях: фосфатиды, воски и жирные кислоты – туберкулостеариновая, фтионовая, миколовая и др.).
Грамположительны. Окрашиваются по методу Циля-Нильсена в красный цвет, зернистые формы – в фиолетовый. При окраске ауромином приобретают желтый цвет.
Культуральные свойства.
Строгие аэробы (M. bovis – микроаэрофилы), оптимальная температура 370С, рН 6,4-7,2, большое содержание липидов замедляет обмен веществ, поэтому видимый рост M. tuberculosis появляется через 12-25 дней, M. bovis – через 21-60 дней, M. africanum – через 31-42 дня (это обусловлено длительным периодом генерации клеток – 14-15, даже до 24 часов, тогда как у большинства бактерий – 20-30 минут). Рост стимулируется 5-10% СО2, 0,5% глицерина и лецитином. Культивируются только на сложных питательных средах с глицерином, витаминами группы В, аминокислотами и глюкозой, а для подавления токсического действия жирных кислот добавляют активированный уголь, сыворотку животных и альбумин, а для подавления роста сопутствующей флоры – красители (малахитовый зеленый).
* Агаровые среды:
* среда Левенштайна-Йенсена (яично-картофельная среда с добавлением глицерина и малахитовой зелени для подавления сопутствующей флоры);
* среда Петраньяни (яично-картофельная среда с добавлением глицерина, кусочков картофеля и молока);
* среды Финна 2 (яичная среда), Миддлбрука и др.
* Жидкие среды:
* среда Сотона (аспарагин, глицерин, цитрат Fe и фосфат К);
* Миддлбрука, Дюбо, Школьниковой и др.
В жидких средах видимый рост появляется на 5-7 день в виде тонкой нежной желтоватой пленки, которая постепенно утолщается, становится морщинистой, ломкой, раствор остается прозрачным.
На плотных питательных средах на 15-20 день M. tuberculosis образует сухие морщинистые крошащиеся возвышающиеся колонии желтовато-кремового цвета с неровными изрезанными краями (в виде «цветной капусты»). M. bovis и M. africanum образуют небольшие слегка выпуклые бесцветные колонии с изрезанными краями.
Для выявления корд-фактора (от англ. cord – жгут, веревка) используется культивирование на стеклах в среде Прайса (агар с цитратной кроличьей кровью) – рост в виде кос или плетенных веревок (мазок из исследуемого материала, высушенный при 370С 5-10 минут, обработанный 6% серной кислотой и нейтрализованный раствором едкого натра, погружают во флаконы с цитратной кроличьей кровью и инкубируют при 370С 7-10 дней, затем окрашивают по Цилю-Нильсену и микроскопируют – микроколонии в виде «жгутов»).
Биохимическая активность.
Относительно активны. M. tuberculosis обладает каталазной активностью (в отличие от каталазы условно-патогенных микобактерий термолабильна), уреазой, никотинаминидазой, восстанавливает нитраты, накапливает в среде ниацин (ниациновый тест Конно – среда желтеет под действием никотиновой кислоты).
M. bovis и M. africanum обладают только уреазой, не восстанавливает нитраты, не продуцирует никотинаминидазу и не накапливает в среде ниацин, т.к. превращает его в ниацинрибонуклеотид.
Антигенная структура.
Антигены туберкулезной палочки – это полисахаридные (родоспецифические антигены), белковые (туберкулопротеины), липидные компоненты клетки, фосфатиды. Туберкулопротеиды
являются полными антигенами, полисахариды только в соединении с γ-глобулинами. Антигены стимулируют образование антиполисахаридных, антифосфатидных, антипротеиновых и иных антител различной специфичности (но протективной роли не играют). Также антигены индуцируют развитие ГНТ и ГЗТ.
Факторы патогенности.
Экзотоксины не вырабатывают.
Токсическими свойствами обладают химические компоненты клетки:
— Корд-фактор (высокотоксичен) – оказывает токсическое действие на ткани, блокирует окислительное фосфорилирование на митохондриях, тем самым нарушая функцию дыхания, защищает от фагоцитоза, подавляет миграцию лейкоцитов.
— Липиды (миколовая, фтионовая и туберкулостеариновая кислоты, фосфатидный фактор, мураминдипептид, воск Д) и полисахариды – стимулируют развитие специфического гранулематозного воспаления в тканях (образование эпителиоидных клеток, гигантских многоядерных клеток Пирогова-Лангханса).
— Туберкулопротеин – индуцирует развитие ГЗТ.
Ферменты патогенности: лецитиназа, каталаза, пероксидаза.
Резистентность.
Среди неспорообразующих бактерий самые устойчивые к действию неблагоприятных факторов окружающей среды. Устойчивы к кислотам, щелочам, спиртам, высушиванию (в высохшей мокроте до 2 месяцев). Рассеянный солнечный свет инактивирует микобактерий в течение 1-1,5 месяцев, прямой – 1,5 часа. На белье, книгах – свыше 3 месяцев; в воде – более 1 года; в почве – до 2 лет; в уличной грязи – до 4 месяцев; в желудочном соке – 6 месяцев; в масле – 10 месяцев. Выдерживают температуру жидкого азота (-1900С), при кипячении погибает через 5-7 минут, 500С – 12 часов, в молоке при 90-950С – 5 минут. 5% карболовая кислота, 1:1000 сулема – 1 сутки, 10% формалин – 12 часов, 5% фенол – 6 часов, 0,05% бензилхлорфенол – 15 минут. Чувствительны к УФО (погибают через 2-3 минуты) и хлорсодержащим дезсредствам (3-5 часов). Губительно действуют стрептомицин, рифампицин, тубазид, фтивазид, ПАСК.
Эпидемиология.
Антропозооноз.
Источник инфекции – больной человек и животные.
Механизмы передачи:
— Аэрогенный (пути – воздушно-капельный, воздушно-пылевой);
— Фекально-оральный (путь – алиментарный);
— Контактный (путь – непрямой контактный);
— Вертикальный (путь – трансплацентарный, реализуется редко, т.к. микобактерии вызывают развитие тромбоза кровеносных сосудов плаценты).
Инкубационный период – 3-8 недель – 1 год (до 40 лет).
Патогенез и клинические особенности.
К 40 годам 70-90% людей инфицированы, но только у 10% развивается первичный туберкулез.
В 85-95% случаях заболевание начинается в легких и во внутригрудных лимфатических узлах. Остальные случаи – это туберкулез костей, суставов, кишечника, мочеполовой системы и т.д.
При попадании в альвеолы M. tuberculosis вызывает образование первичного аффекта – специфической гранулемы (бугорка, от лат. granulum – зернышко, греч. oma – окончание опухолей): в центре его располагается зона казеозного некроза с M. tuberculosis, окруженная зоной эпителиоидных и гигантских многоядерных клеток Пирогова-Лангханса, далее расположен вал из лимфоцитов и мононуклеарных фагоцитов.
Из гранулемы M. tuberculosis, поглощенные макрофагами (незавершенный фагоцитоз), по лимфотическим сосудам (лимфангоит) проникает в регионарные лимфоузлы (лимфаденит). Т.о. формируется первичный туберкулезный комплекс, состоящий из:
— первичный аффект;
— лимфангоит;
— лимфаденит.
При высокой естественной резистентности первичный очаг окружается соединительнотканной капсулой и обызвестляется – формируется очаг Гона (петрификат). Микобактерии в виде L-форм могут сохранять жизнеспособность в первичном очаге многие годы.
При снижении невосприимчивости развивается прогрессия, которая может осуществляться 4 путями – развивается диссеминированный туберкулез:
1. По лимфатическим сосудам (лимфожелезистая прогрессия, «золотуха»).
2. Гематогенный путь.
3. Рост первичного аффекта вплоть до казеозной пневмонии.
4. Смешанный путь.
В ряде случаев первичный туберкулез может принимать хроническое течение в виде туберкулезной интоксикации, лихорадки и т.д.
Вторичный туберкулез развивается при повторном массивном инфицировании микобактериями, либо эндогенным путем из очага Гона и других локализаций первичного туберкулеза.
Симптомов, характерных только для туберкулеза, нет.
Иммунитет.
Значительный естественный иммунитет.
Приобретенный иммунитет – ведущее место клеточный нестерильный (устойчивость к суперинфекции). Формируется ГЗТ.
Микробиологическая диагностика.
Исследуемый материал – мокрота, гной, моча, СМЖ, плевральная жидкость, промывные воды желудка, кусочки органов, кровь.
1. Бактериоскопический метод.
2. Бактериологичекий метод (основной).
3. Ускоренный метод Прайса на обнаружение корд-фактора.
4. Биологический метод.
5. Серологический метод – РИФ, РСК, РПГА, РДП в геле, ИФА, РИА, иммуноблотинг.
6. Молекулярно-биологический метод – ПЦР, ДНК-гибридизация.
7. Аллергологический метод – проба Манту с 2 ТЕ PPD-L.
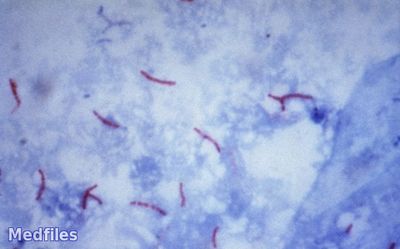
Обнаружение микобактерий туберкулёза при бактериоскопическом методе диагностики (схематично).
В исследуемом материале обнаруживают микобактерии туберкулеза путем микроскопии мазков, окрашенных по Цилю-Нильсену и с применением люминесцентных красителей (чаще всего аурамина). Бактериоскопию рассматривают как ориентировочный метод. Бактериологический метод является основным в лабораторной диагностике туберкулеза.
Посевы делают на среду Левенштейна-Йенсена и инкубируют при 37°С в термостате в течение 3 мес. Выделенные культуры идентифицируют и определяют их чувствительность к химиотерапевтическим препаратам. Для ускоренного обнаружения микобактерий делают посевы по методу Прайса, позволяющего получить микрокультуры туберкулезных бактерий и определить наличие корд-фактора, когда микобактерии располагаются в форме кос и жгутов.
В некоторых случаях, например, при туберкулезе почек, прибегают к биологической пробе -заражению морских свинок с последующим выделением чистой культуры. Кожно-аллергические туберкулиновые пробы (реакция Манту) ставят с целью выявления лиц, инфицированных туберкулезными микобактериями, для оценки течения туберкулезного процесса у больных, а также для контроля эффективности вакцинации и отбора лиц для ревакцинации BCG.
В последние годы большое внимание уделяется новым методам диагностики туберкулеза — цепной полимеразной реакции (ЦПР) и др
Оценка пробы Манту с 2 ТЕ (через 48-72 часа).
— Отрицательная – уколочная реакция (несостоятельность поствакцинального иммунитета, иммунодифицитные состояния).
— Сомнительная – инфильтрат 2-4 мм/только гиперемия любого размера.
— Положительная – инфильтрат 5 мм и более.
— Гиперэргическая – инфильтрат 21 мм и более/везикуло-некротическая реакция независимо от размера инфильтрата.
У здорового вакцинированного человека проба Манту в норме должна быть слабоположительной (папула – 5-12 мм).
Специфическая профилактика.
Плановая вакцинация в соответствии с национальным календарем прививок в возрасте 3-7 дней жизни живой аттенуированной туберкулезной вакциной БЦЖ (BCG – Bacille Calmette Guerin) – авирулентный штамм M. bovis (длительно культивируют на картофильно-глицериновом агаре с бычьей желчью).
Первая ревакцинация – в 7 лет при отрицательной пробе Манту.
Вторая ревакцинация – в 14 лет при отрицательной пробе Манту и не получившим прививку в 7 лет.
Специфическое лечение – не разработано.
Неспецифическое лечение – АБ, ХТП: изониазид (тубазид), ПАСК, рифампицин, стрептомицин, этамбутол и др.
Источник
