Иммунитет прививки от болезни
Всевозможные вирусы и инфекции неизменно занимают первые места среди причин болезни. Последствия вирусных и инфекционных заболеваний могут быть довольно тяжелыми. Именно поэтому в развитых странах мира уделяется большое внимание профилактике инфекционных болезней. К сожалению, в арсенале современной медицины немного методов, способных эффективно защитить организм от инфекций. Главным оружием в арсенале современной медицины являются профилактические прививки, или вакцинация.
Что входит в состав вакцин и как они защищают человека от болезней?
В споре родилась истина
Слово «вакцина» происходит от латинского слова vacca – «корова». В 1798 году английский врач Эдвард Дженнер впервые провел медицинскую прививку: ввел в надрез на коже восьмилетнего мальчика содержимое оспины коровы. Благодаря этому ребенок не заболел натуральной оспой.
В начале ХХ века русский ученый Илья Мечников описал свой научный эксперимент: он воткнул в морскую звезду шип розы, и через некоторое время шип исчез. Так были открыты фагоциты – специальные клетки, которые уничтожают чужеродные организму биологические частицы.
Немецкий ученый Пауль Эрлих спорил с Мечниковым. Он утверждал, что главная роль в защите организма принадлежит не клеткам, а антителам – специфическим молекулам, которые образуются в крови в ответ на внедрение агрессора.
Этот научный спор имеет прямое отношение к исследованию механизма иммунитета (от лат. immunitas – освобождение, избавление от чего-либо). Коротко говоря, иммунитет – это невосприимчивость организма к инфекционным агентам и чужеродным веществам. Непримиримые научные соперники Мечников и Эрлих в 1908 году разделили Нобелевскую премию по физиологии и медицине. Оба оказались правы: фагоциты являются компонентом врожденного иммунитета, а антитела – приобретенного, который возникает в результате перенесенного заболевания или введения в организм вакцины.
Прививка иммунитета
Эффект прививки основан на том, что организм человека при проникновении антигенных «чужаков» вырабатывает к ним антитела – то есть формирует приобретенный иммунитет, благодаря которому организм не допускает размножения «вражеских» клеток в организме. Основным действующим компонентом вакцины – вещества, используемого для прививки, – является иммуноген, то есть структуры, аналогичные компонентам возбудителя заболевания, ответственным за выработку иммунитета.
Открытие метода вакцинации позволило человечеству достичь невероятных результатов в борьбе с инфекциями. В мире практически исчезли полиомиелит, оспа, скарлатина, корь; в тысячи раз снижена заболеваемость дифтерией, краснухой, коклюшем и другими опасными инфекционными заболеваниями. Прививки от некоторых заболеваний дают пожизненный иммунитет, именно поэтому их делают в первые годы жизни ребенка.
Выбирая вакцину – например, для прививки против вируса гриппа, – не стоит ориентироваться исключительно на импортный товар как более качественный и «экологически чистый». В состав всех вакцин, независимо от страны их производства, входят консерванты. Указание о необходимости их наличия содержится в рекомендациях ВОЗ. Назначение консервантов – обеспечить стерильность препарата в случае возникновения микротрещин на упаковке при транспортировке и хранения вскрытой первичной многодозной упаковки.
Специалисты считают, что прививки полезны для иммунной системы ребенка в качестве своеобразной «дополнительной информации». С четвертого дня жизни и до четырех-пяти лет детский организм находится в физиологическом состоянии «иммунологического обучения», то есть собирает максимум информации об окружающем его микробном и антигенном (то есть генетически чуждом) мире. Вся иммунная система настроена на этот процесс обучения, и прививки как вариант «подачи информации» переносятся гораздо легче и оказываются более эффективными, чем в более позднее время. Некоторые прививки (например, от коклюша) можно делать только в возрасте до 3 лет, поскольку потом организм будет реагировать на вакцину слишком бурно.
Многолетние наблюдения показали, что вакцинация не всегда бывает эффективной. Вакцины теряют свои качества при неправильном хранении. Но даже если условия хранения соблюдались, всегда существует вероятность, что стимуляции иммунитета не произойдет. «Отклика» на прививку не возникает в 5-15% случаев.
Будьте осторожны! Противникам прививок следует помнить, что последствия вирусных инфекций могут быть куда более серьезными, чем просто «детские» болезни.Например, после кори достаточно высока вероятность развития сахарного диабета первого типа (инсулинозависимого), а осложнением краснухи может быть тяжелые формы энцефалита (воспаления головного мозга).
Чем прививаемся?
Эффективность вакцинопрофилактики зависит от двух слагаемых: качества вакцины и здоровья прививаемого. Вопрос о необходимости и полезности прививок сегодня считается спорным. В статье 11 закона РФ «Об иммунопрофилактике инфекционных болезней» утверждается полная добровольность вакцинирования, основанная на информированности о качестве и происхождении вакцины, обо всех плюсах и о возможных рисках прививки. Детям до 15 лет можно делать прививки только с разрешения родителей. Врач не имеет права приказывать, врач может только рекомендовать.
Сегодня существуют вакцины разнообразных видов, типов и назначений.
- Живая вакцина – препарат, основу которого составляет ослабленный живой микроорганизм, потерявший способность вызывать заболевание, но способный размножаться в организме и стимулирующий иммунный ответ. К этой группе относятся вакцины против кори, краснухи, полиомиелита, гриппа и т.д. Положительные свойства живой вакцины: по механизму воздействия на организм напоминает «дикий» штамм, может приживляться в организме и длительно сохранять иммунитет, исправно вытесняя «дикий» штамм. Для вакцинации достаточно я небольшой дозы (обычно однократная прививка). Отрицательные свойства: живые вакцины трудно поддаются биоконтролю, чувствительны к действию высоких температур и требуют специальных условий хранения.
- Убитая (инактивированная) вакцина – препарат, который содержит убитый патогенный микроорганизм – целиком или же его части. Убивают возбудителя инфекции физическими методами (температура, радиация, ультрафиолетовый свет) или химическими (спирт, формальдегид). К группе инактивированных относятся вакцины против клещевого энцефалита, чумы, брюшного тифа, вирусного гепатита А, менингококковой инфекции. Такие вакцины реактогенны, применяются мало (коклюшная, против гепатита А).
- Химическая вакцина – препарат, который создается из антигенных компонентов, извлеченных из микробной клетки. К группе химических относятся вакцины против дифтерии, гепатита В, краснухи, коклюша.
- Рекомбинантная (векторная, биосинтетическая) вакцина – препарат, полученный методами генной инженерии, с помощью рекомбинантной технологии. Гены вирулентного микроорганизма, отвечающий за синтез защитных антигенов, встраивают в геном какого-либо безвредного микроорганизма (например, дрожжевую клетку), который при культивировании продуцирует и накапливает соответствующий антиген. К группе рекомбинантных относятся вакцины против вирусного гепатита B, ротавирусной инфекции, вируса простого герпеса.
- Ассоциированная (поливалентная) вакцина – препарат, содержащий компоненты нескольких вакцин. К группе поливалентных относятся адсорбированная коклюшно-дифтерийно-столбнячная вакцина (АКДС-вакцина), тетравакцина (вакцины против брюшного тифа, паратифов А и В, а также столбнячный анатоксин) и АДС-вакцина (дифтерийно-столбнячный анатоксин).
Источник
Миф второй: прививки ослабляют собственный иммунитет и вредят организму
Иммунизация как метод борьбы с заболеваниями существует уже несколько веков. Первые письменные упоминания о вариоляции (лат. variola — «оспа») — методе активной иммунизации против натуральной оспы — появились в X веке нашей эры в Китае.

Лекари вскрывали созревший оспенный пузырек на теле заболевшего и смачивали содержимым лоскут хлопковой материи. После — касались им ноздрей здорового человека, которому хотели передать иммунитет к вирусу.
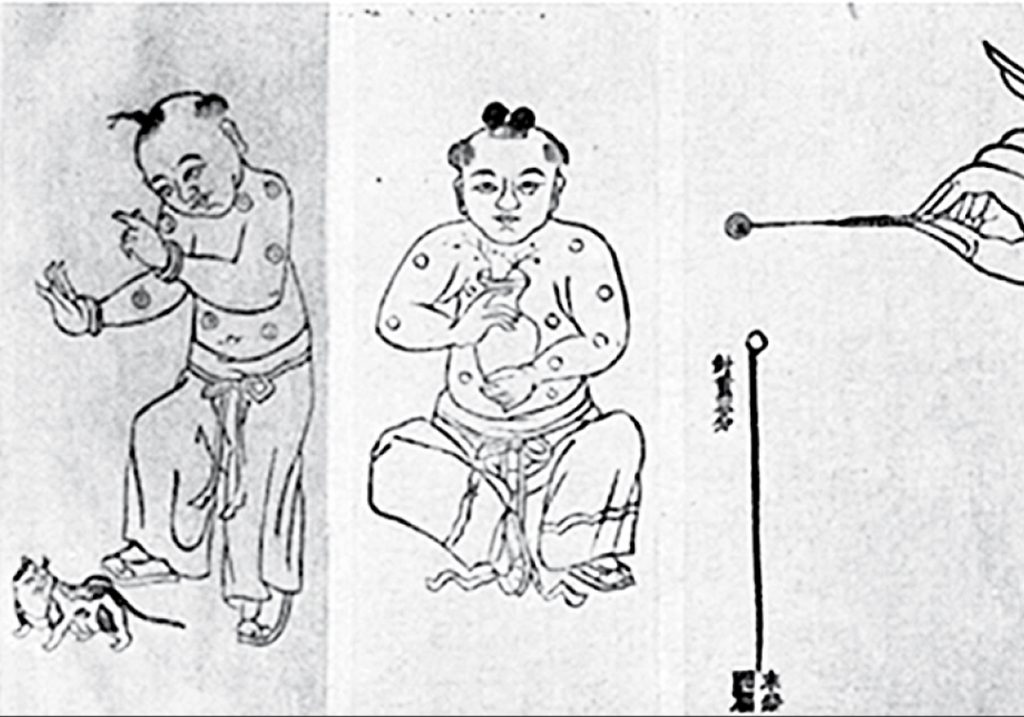 Инокуляция. Книга о традиционной китайской медицине. (Источник: The Historical Medical Library of The College of Physicians of Philadelphia. The History of Inoculation and Vaccination for the Prevention and Treatment of Disease. Lecture Memoranda. A.M.A. Meeting, Minneapolis. Burroughs Wellcome and Co. London, 1913)
Инокуляция. Книга о традиционной китайской медицине. (Источник: The Historical Medical Library of The College of Physicians of Philadelphia. The History of Inoculation and Vaccination for the Prevention and Treatment of Disease. Lecture Memoranda. A.M.A. Meeting, Minneapolis. Burroughs Wellcome and Co. London, 1913)
В XVII–XVIII веках в Индии отмечали, что эпидемии натуральной оспы бывают разной «силы». Поэтому во время вспышек «мягких эпидемий», когда жертв было не так много, детей оборачивали простынями больных оспой для того, чтобы они перенесли слабую форму заболевания и тем самым обеспечили себе иммунитет.
Другой способ передачи оспы от человека к человеку, существовавший примерно в те же века в Индии, Китае и Северной Африке — инокуляция или прививка (от лат. inoculare — «прививать», «пересаживать»), то есть подкожное введение вируса натуральной оспы. В прошлом под прививкой подразумевали надрез или укол скальпелем, которым предварительно вскрывали пузырек оспы на теле больного. Через три дня на месте пореза появлялся крупный оспенный пузырек, а спустя четыре или пять дней по мере развития инфекции их становилось множество. Кроме того, у больного проявлялись и другие характерные для оспы симптомы.
В Европе об этих методах предотвращения эпидемий натуральной оспы стало широко известно только в XVIII веке, когда появилась тенденция перенимать оригинальные идеи восточных народов и культур. Самое раннее упоминание о вариоляции было обнаружено в Дании в XVII веке — европейцы переняли практику прививок от оспы у турков.
Сами турки приписывали этот метод черкесам, которые использовали его в меркантильных целях. Этот народ был беден, но, несмотря на это, красивых черкешенок выдавали замуж за богатых иноземцев или продавали в качестве рабынь в гарем турецким султанам. Черкесские женщины прививали своих шестимесячных или годовалых детей от оспы, снижая риск возникновения заболевания. Вариоляция служила гарантией того, что лицо и кожа девочек не будут позже испорчены оспой.
Постепенно инокуляция стала распространяться за пределами Дании. Известный французский философ Вольтер был настолько впечатлен этим явлением, что ему удалось передать через переписку свой энтузиазм Екатерине II.
После того, как от оспы привилась сама императрица, ее сын Павел и граф Орлов, этот метод профилактики заболевания стал популярен и в России.
Считается, что метод вакцинации впервые предложил врач Эдвард Дженнер в 1796 году. Слово «вакцинация» происходит от названия вируса коровьей оспы Variolae vaccinae. Ученый успешно привил восьмилетнего Джеймса Фиппса (James Phipps) вирусом коровьей оспы, в результате чего мальчик получил иммунитет и против натуральной оспы.
 Картина художника Эрнеста Борда «Эдвард Дженнер прививает Джеймса Фиппса»
Картина художника Эрнеста Борда «Эдвард Дженнер прививает Джеймса Фиппса»
В истории науки существуют доказательства того, что Дженнер был далеко не первым, кто наблюдал невосприимчивость переболевших коровьей оспой доярок к натуральной оспе. Например, в 1774 году английский фермер Бенджамин Джести во время эпидемии привил своих сыновей и жену вирусом коровьей оспы. После того, как они переболели менее тяжелой формой заболевания, семья приобрела иммунитет и к натуральной оспе. Тем не менее широкое признание получил именно Эдвард Дженнер. Он не только решил проверить собственные давние наблюдения, но и ввел термины «вакцинация» и «вакцина», которые мы используем и по сей день. Экс-перименты в области прививок дали толчок развитию учения о вакцинах. Именно им мы обязаны исчезновению вируса натуральной оспы. Последняя смерть от этого заболевания была зафиксирована в 1978 году в Англии — фотограф заразилась натуральной оспой в лаборатории.
В настоящее время существует более 100 видов вакцин от десятков инфекций, которые по основным характеристикам делятся на 4 класса:
1. Инактивированные вакцины
Инактивированные вакцины содержат убитые бактерии, вирусы, либо их части. К таким вакцинам относятся прививки против гриппа, брюшного тифа, клещевого энцефалита, бешенства, гепатита А и другие.
2. Живые (аттенуированные) вакцины
В этих вакцинах присутствуют ослабленные возбудители, которые не способны вызвать заболевание. При их введении в организм человека запускается иммунный ответ с образованием антител и клеток-памяти. Благодаря аттенуированным вакцинам организм в большинстве случаев защищен от туберкулеза, ротавирусной инфекции, кори, краснухи, полиомиелита, ветряной оспы («ветрянки») и других заболеваний.
3. Анатоксины (токсоиды)
Этот тип вакцин содержит токсины бактерий, которые были обработаны специальным образом. При этом теряются их вредоносные свойства, но сами токсины не сильно изменяют свою структуру. На основе анатоксинов создают прививки от дифтерии, коклюша и столбняка.
4. Молекулярные вакцины
Молекулярные вакцины содержат белки или фрагменты белков микроорганизмов, характерных для определенного типа возбудителей. В наши дни такая вакцина существует против вирусного гепатита B. Необходимые компоненты для молекулярных вакцин получают с помощью методов генной инженерии. Эти вакцины создаются для предупреждения болезни: прививку делают здоровому человеку, чтобы заранее «вооружить» организм средствами борьбы с инфекцией.
Но существует исключение — вакцина, которая применяется после инфицирования. Луи Пастер и его ученик Эмиль Ру разработали средство против бешенства, которое вводят уже после укуса зараженным животным. Эффективность такой вакцинации можно объяснить длительным инкубационным периодом этого вируса. Он поражает центральную нервную систему — головной и спинной мозг. Чтобы проникнуть в эти органы, вирусу необходимо время. Так что иммунная система успевает выработать ответ и болезнь не развивается.
После того, как в организм попадают компоненты вакцин, запускается тот же механизм, который срабатывает при возникновении инфекции.
Организм вырабатывает антитела, но при этом не атакует предполагаемый патоген, поскольку вакцины заболевания вызвать не могут. Это, своего рода, «репетиция» действий иммунной системы в ответ на попадание опасного возбудителя заболевания. «Боевые учения», которые при возникновении реальной угрозы позволят организму адекватно на нее реагировать.
После прививки и синтеза необходимых антител, организм уже «выигрывает время»: его B-клетки «помнят», какие именно антитела нужно производить при встрече с определенным патогеном.
Как для поддержания эффективности войск нужны регулярные учения, так и прививки необходимо делать несколько раз для выработки антител, которые будут максимально быстро распознавать антиген. Каждое следующее появление антигена усиливает иммунитет к конкретному возбудителю инфекции, поэтому его удаление из организма происходит все быстрее и быстрее.
В итоге при иммунизации в теле человека остаются только те B-клетки, которые производят наиболее сильнодействующие антитела.
Что происходит в случае отсутствия антител к инфекционному агенту? Например, при заболевании полиомиелитом может развиться паралич. Корь в некоторых случаях вызывает энцефалит и слепоту. А клещевой энцефалит при отсутствии прививки может привести к летальному исходу. Прививка в большинстве случаев — это способ приобрести иммунитет к отдельному возбудителю без каких-либо затрат и потерь для организма.
В некоторых случаях после прививки могут наблюдаться побочные эффекты в виде недомоганий (боли в месте укола, слабость, головная боль, небольшое повышение температуры и другие), а иногда даже возможны серьезные приступы аллергических реакций. Побочные эффекты вакцин часто становятся поводом для возникновения множества вопросов и недоверия к прививкам. Многие люди отказываются делать их себе и своим детям, аргументируя это решение наличием у вакцин побочных эффектов. При этом большинство отказников не учитывают, что сами заболевания, от которых им предлагают вакцинироваться, в большинстве случаев намного опаснее сопутствующих эффектов прививок. Таким образом люди повышают уязвимость собственного иммунитета и риск заразиться серьезным заболеванием с намного более серьезными последствиями.
Лицензированные вакцины тщательным образом проверяются, а после выхода на рынок становятся постоянным объектом повторных проверок и отзывов.
Один из аргументов против вакцинации звучит следующим образом: «Я не прививался(-лась) и не заболел(-а), значит, можно обходиться без прививок». Действительно, у каждого из нас по теории вероятности есть шанс никогда не встретиться с возбудителем заболевания, или, встретившись, не заболеть. Это может быть связано со множеством факторов, в том числе — коллективным иммунитетом, сильным врожденным иммунитетом человека и другими. Но отказываться от прививок — в корне неверно.
И вот почему.
Во-первых, без поддержания на определенном уровне показателей иммунизации — коллективного иммунитета — могут вернуться редкие заболевания, которые прекратили свое распространение благодаря вакцинации большого количества людей.
Например, эпидемии коклюша и эпидемии полиомиелита могут возобновиться в случаях массовых отказов от прививок. В наши дни отсутствие заболевания у человека может быть связанно именно с коллективным иммунитетом. Прививка позволяет не только обезопасить свое здоровье, но и поддержать коллективную защиту от определенного вида инфекции.
Еще одна причина отказа от вакцинирования — использование тиомерсала или соединения ртути, которое необходимо для консервации вещества некоторых вакцин, выпускающихся в многодозовых флаконах.
В течение более 10 лет Всемирная организация здравоохранения (ВОЗ) тщательным образом изучала вопрос о безопасности использования этого вещества и неизменно приходила к однозначному выводу — количество содержащегося в вакцинах тиомерсала не представляет опасность для здоровья человека.
По данным ВОЗ, каждый год иммунизация позволяет предотвращать от двух до трех миллионов случаев смерти от дифтерии, столбняка, коклюша и кори. Помимо того, что прививки могут останавливать развитие и распространение инфекционных заболеваний, с помощью вакцинации удается препятствовать росту некоторых видов злокачественных опухолей. Так, например, известно, что некоторые виды онкологических заболеваний связаны с инфицированием отдельных тканей вирусами — рак шейки матки, вульвы, вагины, анального отверстия — вызываются вирусом папилломы человека (ВПЧ). Рак печени может спровоцировать вирус гепатита B. Если провести вакцинацию против этих возбудителей, то с очень высокой вероятностью можно избежать образования этих видов опухоли.
По данным сайта ВОЗ, вакцина против ВПЧ может предотвратить 70 % случаев развития рака шейки матки, 80 % случаев рака анального отверстия, 60 % случаев рака влагалища, 40 % случаев рака вульвы и, возможно, даже предупредить развитие некоторых видов рака ротовой полости.
В случае использования вакцины против вируса гепатита B вероятность заболеть раком печени составляет всего 5 %.
Существует еще один важный аргумент в пользу вакцинации. Дело в том, что привитому человеку совсем не понадобятся антибиотики для борьбы с бактериями-возбудителями, поскольку никакого лечения инфекционных заболеваний и не потребуется. Вакцинация косвенно предупреждает возникновение супербактерий — штаммов, устойчивых к антибиотикам, и способствует ограничению распространения устойчивости к антибиотикам, в том числе и к самым сильно действующими.
 Супербактерия, устойчивая к антибиотику
Супербактерия, устойчивая к антибиотику
Бактерия может стать устойчивой к действию антибиотика за сравнительно небольшой промежуток времени. Так, например, группа ученых из Гарварда под руководством профессора Роя Кишони показала, что кишечная палочка может стать устойчивой к 1000-кратной дозе антибиотика всего за 12 дней.
Устойчивость может развиваться не только к действию антибиотиков, но и к спирту — одному из главных антимикробных средств.
Австралийские ученые из Университета Мельбурна выяснили, что бактерии Enterococcus faecium из рода энтерококков часто являются причиной больничных инфекций. Этим бактериям не страшны не только многие антибиотики, но и дезинфицирующие средства на основе спиртов.
Спирт в составе гелей растворяет клеточную стенку — защитную оболочку бактерий. Профессор Тимоти Стиниа и его коллеги предполагают, что мутации в генах E. faecium, по всей видимости, наделили этих бактерии способностью создавать клеточные стенки, которые не растворяются под действием спирта.
Источник
