Искусственный иммунитет формируют путем введения сыворотки или вакцины
Анонимный вопрос · 8 февраля 2018
13,9 K
Вакцины предназначены для плановой и массовой профилактики заболеваний. В них мало действующего вещества, они лучше очищены. Риски минимальны: серьёзные осложнения бывают у одного на несколько миллионов. Вакцины представляют собой «осколки» убитых бактерий (пневмококк, менингококк), ослабленные вирусы (корь, краснуха, паротит, ветрянка) или обезвреженные токсины (коклюшный, столбнячный, дифтерийный). Вакцины заставляют иммунную систему человека вырабатывать антитела, чтоб в будущем он мог бороться с возбудителем болезни.
Сыворотки (противостолбнячная, проиводифтерийная, противоботулиническая, противогангренозная и другие) это уже готовые антитела, их берут из крови людей или лошадей, привитых от нужной болезни. Антител много, они для организма пациента чужие, очистить их от других белков крови полностью невозможно. Потому введение сыворотки часто сопровождается побочными эффектами: сыпь, лихорадка, рвота, увеличение лимфоузлов, воспаление почек, анафилактический шок. Применяют столь рискованный метод лечения в тех случаях, когда беда уже случилась и надо человека спасать от смерти прямо сейчас.
Из-за этой разницы между препаратами гораздо выгоднее получить вакцины от столбняка и дифтерии, забыв об этих болезнях на 10 лет, чем подвергаться потом жестоким методам лечения.
при эпидемии нужна сыворотка а не вакцина которая в разы увеличит смертность это факт
Люблю халву, варенье, сыр. Увлекаюсь компьютерами и всякими новыми и инновационн…
Вакцина стимулирует иммунитет организма для выработки средств защиты от данного заболевания. Действует месяцы, годы, всю жизнь. Сыворотка действует несколько часов, до суток. Представляет собой смесь антител к данному заболеванию Но организм бороться она «не учит».
Лечебная сыворотка — содержит АНТИТЕЛА, которые при введении в организм создают пассивный иммунитет
> Почему пассивный?
Так как антитела чужие, то они подвергаются иммунному ответу со стороны организма
Вакцина — содержит ослабленные микроорганизмы или частицы АГ
> Почему активный?
Так как при введении АГ вырабатываются свои АТ Читать далее
Правда ли, что живые вакцины опасны?
Живые вакцины имеют больше противопоказаний, чем НЕживые.
В состав живых вакцин входит ослабленный патоген (вирус или бактерия). Если дикий патоген вызывает у человека заболевание, то вакцинный создается таким образом, чтобы наша иммунная система его замечала, вырабатывала на него ответ, но чтобы он не наносил организму вреда (не был патогенным). То есть силы в этой «схватке» априори на стороне человека.
Однако, если у человека иммунодефицит (первичный, в следствии ВИЧ инфекции), аспления, он принимает высокие дозы иммуносупрессивной терапии, или у него онкогематологическое заболевание, которе само по себе приводит к снижению хащитных сил нашей иммунной системы, то баланс сил смещается и для таких людей живые вакцины уже могут быть опасны, ведь вакцинный вирус никто не будет сдерживать и он размножится сильнее, чем это необходимо.
Поэтому для живых вакцин (впрочем, как и для любых других)( важно соблюдение противопоказаний. Иммунокомпрометированные лица не должны быть ими привиты.
Также существуют правила по разобщению привитых некоторыми живыми вакцинами с иммунокомпрометированными лицами чтобы избежать трансмиссии вакцинного вируса.
Это в большей степени касается оральных вакцин (от полиомиелита, ротавируса), а так же интраназальной вакцины от гриппа, которая у нас в стране не применяется.
Подробно можно почитать вот тут.
Прочитать ещё 1 ответ
Как работает коллективный иммунитет?
Коллективный иммунитет напрямую связан с индивидуальным специфическим иммунитетом к определенному микроорганизму. Не нужно путать с видовым иммунитетом, при котором у человека не могут возникнуть инфекции, например, чумка собак, из-за видовой невосприимчивости к возбудителю.
Индивидуальный иммунитет к инфекциям формируется 2 путями: выработка при перенесенной инфекции или после вакцинации.
Эпидемический процесс в популяции людей к определенному микроорганизму замедляется или останавливается при появлении иммунитета у 60-70% населения. Для каждой инфекции есть особенности: разные виды иммунитета, его продолжительность. Мерами, необходимыми для создания и сохранения коллективного иммунитета занимаются эпидемиологи. Для этого им в помощь существуют лабораторные тесты на определение самого возбудителя и реакции иммунной системы человека, длительности иммунного ответа. Исходя из этих данных создаются защитные вакцины и разрабатываются оптимальные сроки и кратность вакцинации с целью поддержания коллективного иммунитета на определенном уровне, чтобы инфекция не приобрела характер эпидемии и пандемии.
С уважением,
Эксперт лаборатории ЛабКвест
Сережина Вера Викторовна
Прочитать ещё 3 ответа
Есть ли вакцина от коронавируса?
профессор вирусологии, ведущий научный сотрудник Института клинической медицины…
Пока нет, но она может появиться. И я знаю, что многие работают над ней. Вопроса два. Первый заключается в том, что разработать прототипы можно довольно быстро. Их надо испытать, выбрать, какой из них эффективен, а после этого провести необходимый комплекс исследований, чтобы убедиться, что эта вакцина не будет представлять еще больший вред для людей, чем ее отсутствие. А это требует, как правило, полугода при очень интенсивной работе. Для нашей страны очень важный вопрос — чтобы был объективный отбор эффективности прототипов. Чтобы не было отмывания денег, когда выпустят препарат, который помогать не будет. Поэтому я пока больше уповаю на какие-нибудь более объективные научно-исследовательские организации – к сожалению, зарубежные. Но будем надеяться. Может быть, и у нас как-то по-человечески сделают, поскольку вопрос сильно серьезный.
Прочитать ещё 15 ответов
Что такое поствакцинальное осложнение?
Мы — журналисты, которые задаются вопросами о том, как жить в России.
Поствакцинальное осложнение — это серьезное, но очень редкое состояние, которое может возникнуть после прививки. Наряду с мифами про ртуть в вакцинах или их вред, этот факт часто пугает родителей и заставляет их отказываться от вакцинации детей. Причем это происходит во всем мире и увеличилось в 21 веке настолько, что в 2019 году Всемирная организация здравоохранения (ВОЗ) внесла сознательный отказ от прививок в список 10 глобальных угроз человечеству.
Чтобы разобраться в этом вопросе, нужно понимать, что вообще может происходить с человеком после вакцинации. ВОЗ предлагает называть любые состояния организма после вакцины, которые требуют медицинского контроля, побочным проявлением после иммунизации (ПППИ). И разделяет их на две категории — по серьезности ПППИ для здоровья и по доказанной связи этого состояния с вакциной.
Первая категория включает всего два параметра — ПППИ может быть
— серьезным: это и есть поствакцинальные осложнения, о которых мы говорим. Например, анафилаксия — сильная аллергическая реакция, которая случается примерно у 1 — 20 человек (смотря какая вакцина) на миллион доз вакцины. Она проявляется практически сразу же после введения препарата, поэтому после вакцинации человеку лучше как минимум 30 минут посидеть в клинике. У врачей там есть все средства, чтобы купировать это состояние, если оно вдруг начнется.
— несерьезным для организма: это называют вакцинальной реакцией. Она может быть местной, тогда сюда входят все отеки, боль и покраснение на участке кожи, куда вводили вакцину. А может быть системной — и это уже повышение температуры, головная боль, недомогание и другие симптомы. Вакцинальные реакции встречаются чаще, но обычно проходят достаточно быстро сами.
Вторая категория — это связь между вакцинацией и медицинским состоянием. И здесь все они могут быть точно связаны, возможно связаны или совсем не связаны с прививкой. С любым побочным проявлением после иммунизации человек может обратиться к врачу, а тот в свою очередь должен разобраться и провести расследование — в заключении будет сделан вывод о реальной связи с вакциной. В Америке для этого есть даже специальная программа VAERS, которая собирает отчеты от медсестер, родителей и любых людей, которые решили оставить информацию о ПППИ. Это помогает дополнительно оценить безопасность вакцин, быстрее находить какие-то редкие побочные эффекты и контролировать уже известные осложнения и реакции. И это очень важно, как для системы здравоохранения и ученых, так и для коммуникации с пациентами и семьями.
В своей книге «Смертельно опасный выбор» (если что, это автор про отказ от вакцин) Пол Оффит рассказывает историю одной семьи. Маленькой девочке должны были сделать прививку, но родители опоздали на прием. Через пару дней ребенка нашли мертвым в своей кроватке — врачи связали это со синдромом внезапной детской смерти, точную причину которого у детей до года до сих пор не могут объяснить ученые. Но что, если бы родители успели сделать прививку? Скорее всего, они бы точно связали такую внезапную смерть с ней. Вот для этого и нужно делать медицинские расследования каждого кейса. Совпадения случаются. Не все болезни, которые проявляются после вакцин, точно связаны с ними.
Если вернуться к страхам родителей и серьезным поствакцинальным осложнениям. Во-первых, нужно понимать, что не все из тех болезней, которыми пугают в социальных сетях другие родители, действительно произошли из-за вакцинации. Во-вторых, поствакцинальные осложнения случаются очень редко, а главное — риск пострадать от них намного меньше, чем от болезни, которую предотвращает вакцина. Некоторым кажется, что заболеваний, которые входят во все календари прививок, практически нет уже в мире или они не так опасны (это можно часто услышать про ветряную оспу или грипп). Но статистика смертности и тяжелых последствий от дифтерии, столбняка, менингита и других болезней, которая была до изобретения вакцин, говорит обратное. Именно из-за успеха вакцинации сейчас намного меньше погибших детей и взрослых от этих болезней, как и людей, получивших инвалидность.
Но как только большое количество родителей начинает отказываться от вакцин для детей и самих себя, коллективный иммунитет падает и начинаются вспышки болезней. Так, например, происходит сейчас в мире с корью — все больше людей страдают от нее в Европе, Америке и других странах. Например, в Самоа (маленьком государстве на острове с населением в 200 тысяч человек) в социальных сетях в 2018 году развернули масштабную антивакцинаторскую кампанию из-за смерти двух детей от прививки от кори. Расследование выяснило, что это произошло из-за ошибки медсестер, но доверие к вакцине было подорвано. И итоге в октябре 2019 года в Самоа началась самая настоящая эпидемия кори — умерло более 80 людей (и большем числе дети до 4 лет), заразились более 5 тысяч человек, а власти были вынуждены объявить чрезвычайное положение.
Прочитать ещё 1 ответ
Источник
1. Что такое иммунитет?
Иммунитет – врожденная или приобретенная способность организма защищаться от генетически чужеродных тел и веществ; невосприимчивость организма к инфекционным заболеваниям.
2. Какие клетки и вещества защищают организм от болезнетворных организмов и чужеродных веществ?
Микроорганизмы распознаются и уничтожаются лимфоцитами (Т – киллерами), а также нейтрофилами, моноцитами и макрофагами (клетками соединительной ткани). Большую роль в борьбе с инфекциями играют антитела. Это особые белковые соединения (иммуноглобулины), образующиеся в организме при попадании в него чужеродных веществ. Антитела выделяют главным образом В-лимфоциты. Антитела обезвреживают, нейтрализуют продукты жизнедеятельности болезнетворных бактерий и вирусов. В отличие от фагоцитов, действие антител специфично, т. е. они действуют только на те чужеродные вещества, которые послужили причиной их образования.
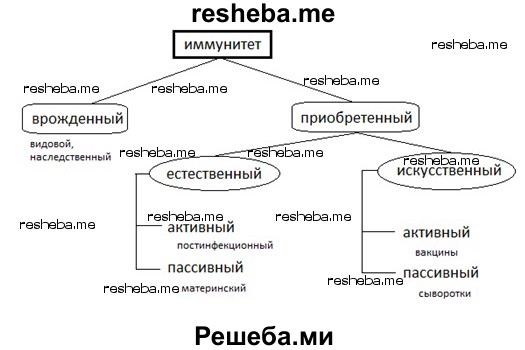
3. Составьте схему «Виды иммунитета».
«Виды иммунитета»

4. Каким образом приобретается иммунитет?
Врожденный иммунитет передается нам по наследству в ряду многих поколений; он устойчивый и однотипный для каждого вида, к примеру, иммунитет человека к чумке собак или крупного рогатого скота. Приобретенный иммунитет является индивидуальным иммунитетом, вырабатываемым в процессе естественной жизни (естественный иммунитет) или вызванный искусственным путем (искусственный иммунитет). При активном естественном иммунитете, также называемом постинфекционным, антитела возникают у человека в результате перенесенного заболевания (корь, краснуха, оспа и другие), сохраняется долгие годы, иногда пожизненно. При пассивном естественном иммунитете антитела передаются через плаценту или с грудным молоком от матери и сохраняются в течение нескольких месяцев, редко лет. Искусственный иммунитет формируется либо при введении готовых антител (сывороток) – пассивный; либо при введении живых ослабленных или убитых возбудителей (вакцина) – активный.
5. Искусственный иммунитет формируют путём введения сыворотки или вакцины. В чём разница между ними?
С введением сыворотки мы вводим пациенту уже готовые антитела, чаще сыворотки вводятся с лечебно-профилактической целью (противостолбнячная, противодифтерийная сыворотки); иммунитет в таком случае нестойкий, сохраняется недели – месяцы. При вакцинациях мы вводим ослабленных или убитых возбудителей заболеваний, антитела на них организм вырабатывает сам, поэтому он является более стойким, сохраняется годы, иногда пожизненно.
6. Как связаны между собой понятия «вакцины» и «прививка»?
Вакцина – препарат, получаемый из микроорганизмов (ослабленных или убитых возбудителей инфекционных болезней или продуктов их жизнедеятельности), используемый для активной иммунизации людей и животных с лечебно-профилактическими целями.
Прививка – введение в организм вакцин. Вакцины могут вводиться с помощью уколов (подкожных, внутримышечных) или наноситься на слизистые носа или рта.
7. Кто сделал первую прививку?
Э.Дженнер — английский врач, первым в мире сделавший прививку от оспы в 1796 году.
8. Что объединяет такие явления, как иммунодефицит, аутоиммунные заболевания и аллергические реакции?
Все эти явления являются проявлениями нарушений в иммунной системе человека. Иммунодефицит – врожденная или приобретенная недостаточность иммунной системы организма. Аутоиммунные заболевания – это агрессивная реакция иммунной системы против тканей своего же организма. Аллергии – это чрезмерные реакции организма на аллергены (вещества, способные вызывать реакции повышенной чувствительности даже в минимальных концентрациях).
9. Вследствие чего может возникнуть иммунодефицит?
Иммунодефициты бывают врожденные и приобретенные. Врожденные иммунодефициты могут быть наследственными или возникать в ходе эмбриогенеза при нарушении нормальных процессов закладки иммунных органов. Приобретенные иммунитеты возникают при инфекционных заболеваниях, поражающих иммунные клетки (ВИЧ), при общем ослаблении организма (онкология), при приеме некоторых лекарственных средств (глюкокортикоиды).
10. Расшифруйте аббревиатуру СПИД. Почему неправильно говорить «сдавать анализ крови на СПИД»?
СПИД – синдром приобретенного иммунодефицита; конечная стадия ВИЧ – инфекции. Синдромом он называется, так как основные клинические симптомы проявляются именно на этой стадии, на более ранних стадиях ВИЧ-инфекцию можно спутать с частыми вирусными инфекциями, онкологией и другими заболеваниями. Нельзя определить в крови синдром, так как это чисто клинические проявления заболевания. Зато в крови можно определить наличие вируса иммунодефицита и количество оставшихся лимфоцитов.
11. В каких случаях человек попадает в группу риска заражения ВИЧ – инфекцией? Как свести к минимуму возможность заражения?
Существует всего три пути заражения ВИЧ – инфекцией: через кровь (переливание крови или шприцы с кровью при многократном использовании у наркоманов); половой путь; передача от матери к ребенку во время естественных родов. Передача с грудным молоком на данном этапе дискутабельна. Даже в случаях незащищенных половых контактов или переливания зараженной крови риск заражения не велик и больше зависит от состояния организма человека, который потенциально может заразиться. Чем выше иммунитет, тем меньше шансов на заражение, поэтому так важно поддерживать здоровый образ жизни. Наиболее распространена эта инфекция среди наркоманов из-за слабого их иммунитета, пренебрежения правилами антисептики и частых смен половых партнеров, частых незащищенных половых контактов. На данный момент половой путь распространения ВИЧ – инфекции признан самым распространенным. Мужские презервативы при правильном использовании уменьшают риск заражения до 1 случая на несколько тысяч контактов, но самым эффективным способом защиты может являться только абсолютная уверенность в своем половом партнере, приверженность единственному партнеру.
Важно помнить, что в крови ВИЧ можно обнаружить зачастую только по прошествии нескольких месяцев с момента заражения, а первые симптомы заражения иногда маскируются под обычный ОРВИ. ВИЧ может никак не проявлять себя многие годы (иногда до 20 лет и выше) и сам носитель в таком случае не знает о своем заболевании, поэтому врачи придерживаются тактики, что каждый приходящий к ним пациент является потенциальным носителем этого вируса. Такая тактика может быть обоснована и при «близком» общении с малознакомыми для вас людьми.
12. В чем суть аутоиммунной реакции? Приведите примеры аутоиммунных заболеваний.
При аутоиммунных реакциях организм реагирует на клетки своего же организма, как на чужеродные и начинает «атаковать» их, что вызывает воспаление в «атакованных» клетках и тканях и нарушения их функции. К примеру, ревматоидный артрит. Он развивается после перенесенной стрептококковой инфекции, так как рецепторный аппарат стрептококка во многом повторяет рецепторный аппарат клеток сердца и суставов (это называется мимикрией клеток). На клетки стрептококка вырабатывается большое количество антител в организме, но из-за сходства рецепторов, антитела путают стрептококк с клетками организма и начинают атаковать их. Это вызывает боль и припухлость суставов, нарушение функции и их деформацию, а также боли в сердце, аритмии, заболевания клапанов сердца и другие проявления. К аутоиммунным заболеваниям также относятся такие заболевания как системная красная волчанка, тиреотоксический зоб, сахарный диабет первого типа, пузырчатка, склеродермия и т.д.
13. Дайте определение понятия «аллергия». В чём она может выражаться?
Аллергия – это повышенная чувствительность организма к некоторым веществам. Такие вещества называются аллергенами, которые по сути являются безвредными, но у некоторых людей на них вырабатываются антитела, из-за чего при повторном попадании их в организме развивается аллергическая реакция. Аллергенами могут выступать различные вещества: шерсть животных, пыльца растений, лекарства, продукты питания, табак, алкоголь. Аллергии могут проявляться крапивницей, зудом, насморком, чиханием, слезотечением, отеком Квинке, анафилактическим шоком… Иногда проявления аллергии нетипичны и зависят от индивидуальных особенностей организма.
14. Что следует делать человеку при подозрении на аллергическую реакцию?
При подозрении на аллергию следует обратиться к врачу-аллергологу, который сможет при помощи различных тестов точно определить, если ли у человека аллергия и на какие вещества, если она есть. Объяснит, как правильно вести себя при проявлениях аллергии и как можно предотвратить эти проявления.
15. В каких случаях делают переливание крови? Какие осложнения возможны при его осуществлении? Чем они могут быть вызваны?
Сейчас переливание цельной крови не проводится, переливаются только отдельные компоненты крови и кровезаменители. К абсолютным показаниям к гемотрансфузии (переливанию крови) относятся острая потеря крови, шоковое состояние, непрекращающиеся кровотечения, тяжёлое малокровие, тяжёлые хирургические вмешательства, сопровождающиеся высокой кровопотерей. Частыми показаниями к трансфузии крови или кровезаменителей являются различные формы анемии, гематологические заболевания, гнойно-септические болезни, тяжёлые токсикозы.
При переливании совместимой крови по группе АВО и резус-фактору у человека могут возникнуть различные аллергические реакции, повышение температуры, нарушение функции почек, сердца, печени и других органов. При переливании несовместимой по группе АВО и резус-фактору крови человек практически всегда умирает, так как начинается массивное внутрисосудистое свертывание крови.
Такие реакции могут быть вызваны несовместимостью по другим антигенам: лейкоцитарным и тромбоцитарным. Всего сейчас известно 22 группы антигенов человека.
16. Какие группы крови существуют? На каком основании их выделяют?
Выделяют 4 группы крови по системе АВО: O(I); A(II); B(III); AB(IV). Их выделяют на основании нахождения в крови агглютиногенов А и В на эритроцитах и агглютининов α и β в плазме крови, агглютинацию (склеивание эритроцитов) будет вызывать сочетание агглютиногена А и агглютинина α или агглютиногена В и агглютинина β. Для людей с первой группой крови характерно отсутствие агглютиногенов и наличие обоих агглютининов; со второй группой — агглютиногена А и агглютинина β; с третьей – агглютиногена В и агглютинина α; с четвертой – отсутствие агглютининов с наличием обоих агглютиногенов.
17. Кого при переливании крови называют донором; реципиентом?
Донором в медицине называют человека, добровольно отдающего кровь или другие ткани и органы другому человеку (реципиенту).
18. Зачем нужно знать свою группу крови?
Группу крови необходимо знать для более быстрого подбора донора при острых кровопотерях. Чаще это необходимо для представителей силовых структур, которым группу крови нашивают на одежду. Также это помогает при подборе доноров для тяжелобольных людей, которым необходима трансплантация органов или тканей (переливание крови относится к трансплантации тканей). При планировании беременности также важно знать свою группу крови и резус-фактор. Так как беременность при резус несовместимости матери и плода требует большего внимания врачей к беременной.
19. Проанализируйте схему на с. 140 учебника. Сделайте вывод, кровь каких групп совместима, а каких – нет.
Возможно переливание одногруппной донорской крови; в крайних случаях возможно переливание крови первой группы людям остальных групп (универсальный донор); люди четвертой группы могут принимать кровь других групп (универсальный реципиент).
20. Что такое резус – фактор? Каких людей на земле больше – резус-положительных или резус-отрицательных?
Резус-фактор — особый белок — агглютиноген, содержащийся в крови людей и обезьян — макак-резусов. У 80 — 85% людей в крови содержится этот агглютиноген, их называют резус-положительными (Rh+), a y 15 — 20% людей в крови нет этого белка, их называют резус-отрицательными (Rh-).
21. Докажите, что несовместимость групп крови и резус-фактора является частным случаем иммунной реакции организма.
Иммунные реакции организма — это реакции взаимодействия антиген-антитело. При первом попадании резус несовместимой крови или крови, несовместимой по группе АВО в организм человека происходит выработка антител к агглютиногенам. При повторном введении антигены связываются с агглютиногенами и вызывают склеивание эритроцитов внутри сосудов.
Источник
