Как выглядят защемление нерва на мрт

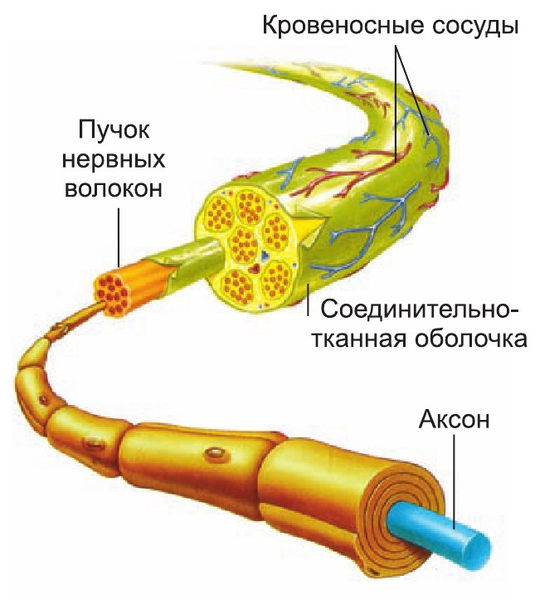 Строение нерва
Строение нерваВ арсенале специалистов широкий спектр методик для оценки анатомии и функциональности различных отделов нервной системы. Одна из них — магнитно-резонансная томография. Технология позволяет не только исследовать конкретные нервы на МРТ, но и распознать глобальные проблемы головного и спинного мозга, влияющие на функционирование организма.
Магнитная томография выявляет различные патологии, при которых возникают нарушения в части либо во всей нервной системе в целом. Диагностика покажет:
- врожденные аномалии развития позвоночника;
- нарушения в головном мозге (гидроцефалию и другие дефекты);
- последствия травм (МРТ показывает частичный или полный разрыв нервных волокон в спинном и головном мозге, крупных стволах);
- вовлечение нервов в процесс рубцевания;
- сдавление спинного мозга или его корешков (последнее в разговорной речи называют “защемленный нерв”);
- дегенеративные заболевания нервной системы;
- сосудистые нарушения (на снимках видно мальформации, перестройки кровотока и другие патологии артерий и вен);
- инфекционные, воспалительные процессы в нервных стволах и узлах;
- генетические болезни (нервно-мышечную дистрофию и пр.);
- мозговые и иные новообразования (доброкачественные и злокачественные опухоли периферических нервов).
Достоверность метода МРТ весьма высока. При возникновении проблем с чувствительностью, двигательных нарушениях, подозрении на защемление нерва доктора назначают пациентам магнитное сканирование. В направлении на исследование врач указывает локализацию структуры, которую необходимо рассмотреть.
МР-диагностика позволяет:
- уточнить показания к хирургическому вмешательству;
- снизить число неожиданных интраоперационных находок;
- определить тактику консервативного лечения;
- оценить эффект от проводимой терапии и необходимость коррекции последней.
Показывает ли МРТ защемление нерва?
Многих пациентов интересует вопрос, видно ли на МРТ защемление нервов, что покажет сканирование при болях в пояснице и других частях тела?
У магнитно-резонансной томографии немало преимуществ, среди которых высокая разрешающая способность в изучении мягкотканных структур и возможность послойной съемки зоны интереса в трех плоскостях с шагом от 1 мм. Несмотря на качественное отображение исследуемой области, данный метод выявляет не само защемление нерва (его на снимках не видно), а причину компрессии: МРТ покажет воспалительный процесс, опухоль, грыжу межпозвонкового диска и прочие патологии.
На основании результатов сканирования на магнитном томографе врач сможет правильно поставить диагноз и подобрать оптимальный вариант лечения.
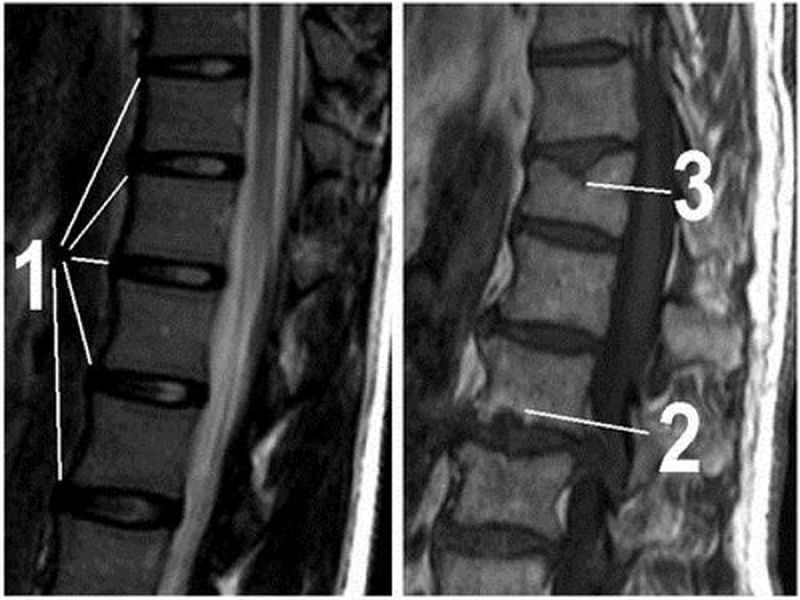 МР-томограммы позвоночника показывают норму и патологии: 1 — на снимке видны межпозвонковые диски без изменений, 2 — грыжа Шморля и большая задняя грыжа межпозвонкового диска с компрессией спинного мозга, 3 — клиновидная деформация позвонка и грыжа Шморля. При данных нарушениях велика вероятность защемления нерва
МР-томограммы позвоночника показывают норму и патологии: 1 — на снимке видны межпозвонковые диски без изменений, 2 — грыжа Шморля и большая задняя грыжа межпозвонкового диска с компрессией спинного мозга, 3 — клиновидная деформация позвонка и грыжа Шморля. При данных нарушениях велика вероятность защемления нерва
Как выглядят нервы на снимке МРТ?
У нервов средняя интенсивность сигнала на снимках, и на Т1 и Т2 взвешенных изображениях они обычно теряются на фоне жира. Несмотря на высокое разрешение магнитно-резонансной томографии без применения специальных программ данные структуры практически не видны. Для визуализации черепно-мозговых и других нервов сканирование делают с использованием особого режима подавления сигнала от жира, а при подозрении на опухоли — с дополнительным контрастным усилением препаратами на основе хелатов гадолиния.
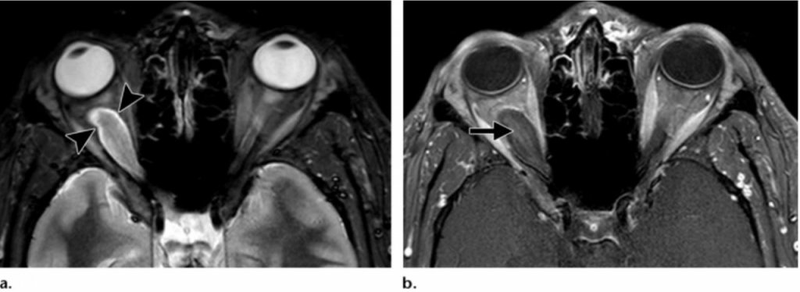 На магнитн-резонансных томограммах девочки с проптозом (смещением вперед глазного яблока) можно увидеть глиому зрительного нерва: a) аксиальный срез МРТ IR с коротким временем инверсии показывает образование справа (обозначено стрелками); b) постконтрастные аксиальные срезы Т1 с жироподавлением демонстрируют минимальное накопление усилителя опухолью (отмечено стрелкой). Нерв не дифференцируется из-за неоплазии.
На магнитн-резонансных томограммах девочки с проптозом (смещением вперед глазного яблока) можно увидеть глиому зрительного нерва: a) аксиальный срез МРТ IR с коротким временем инверсии показывает образование справа (обозначено стрелками); b) постконтрастные аксиальные срезы Т1 с жироподавлением демонстрируют минимальное накопление усилителя опухолью (отмечено стрелкой). Нерв не дифференцируется из-за неоплазии.
Пройти обследование нервов на МРТ можно в диагностическом центре “Магнит”. Запись на процедуру по телефону +7 (812) 407-32-31.
Источник

Технологический
институт (500 м)
Бесплатная консультация
Перезвоните мне
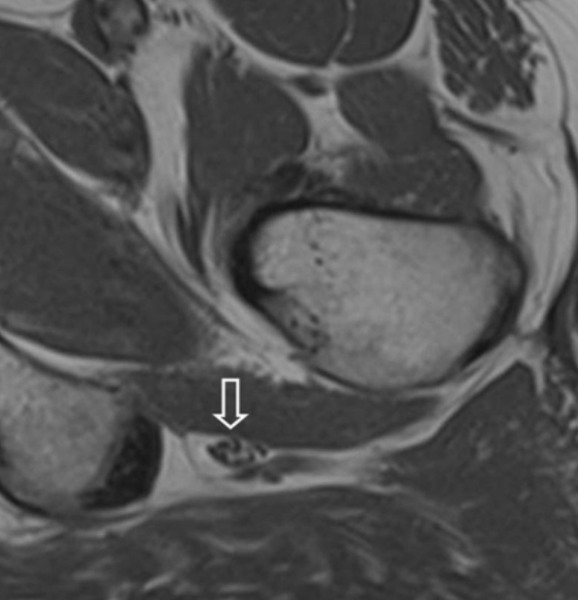 МРТ седалищного нерва (стрелка), вариант нормы
МРТ седалищного нерва (стрелка), вариант нормыИшиас — наиболее часто встречающийся симптомокомплекс в неврологической практике, наблюдается у 40% взрослых в отдельные периоды жизни. Парестезии, пронзающая острая боль (ишиалгия), берущая начало в бедре, иррадиирующая по всей нижней конечности к стопе, слабость в ноге являются следствием повреждения седалищного нерва воспалительного, опухолевого, компрессионного, травматического и сосудистого генеза. Выяснить причину жалоб можно с помощью магнитно-резонансного сканирования. МРТ седалищного нерва показывает экстраспинальная или интраспинальная патология поддерживает стойкий рецидивирующий болевой синдром, для купирования которого требуются серьезные анальгетические препараты. Наиболее часто ишиас провоцирует грыжа диска одного из поясничных позвонков, сдавливающая нервные корешки. Ранняя диагностика при самых минимальных симптомах неблагополучия позволяет своевременно назначить адекватную терапию, избежать оперативного лечения, сохранить полноценную двигательную активность и приемлемое качество жизни.
Седалищный нерв — какой отдел позвоночника?
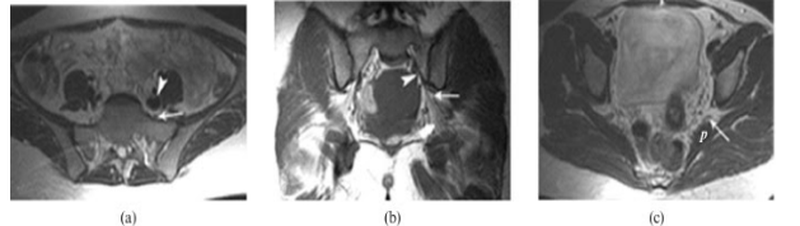 МРТ демонстрирует нормальную анатомию крестцово-подвздошных сочленений, нервного сплетения и седалищного нерва (последние 2 образования указаны стрелками)
МРТ демонстрирует нормальную анатомию крестцово-подвздошных сочленений, нервного сплетения и седалищного нерва (последние 2 образования указаны стрелками)
При болях, связанных с патологией седалищного нерва, необходимо сделать МРТ пояснично-крестцового отдела позвоночника, крестцово-подвздошных сочленений либо визуализировать грушевидную мышцу (в составе мягких тканей ягодиц). Подходящий тип диагностической процедуры подскажет невролог. В пояснично-крестцовой области пять пар корешков спинномозговых нервов (L4-5, S1-3) сливаются в самый мощный нерв человеческого организма — седалищный. Данная структура — парная, обеспечивает чувствительность, двигательную активность правой и левой нижних конечностей. Волокна седалищного нерва выходят из полости малого таза через подгрушевидное отверстие вдоль одноименного бугра и большого вертела бедренной кости, продолжаются в толще ягодичных мышц и простираются в проксимальной части ноги. В области подколенной ямки происходит разделение основного столба на большеберцовый и общий малоберцовый нервы, при поражении которых симптоматика проявляется не в области поясницы и бедра, а со стороны голени и стопы.
Признаки защемления седалищного нерва
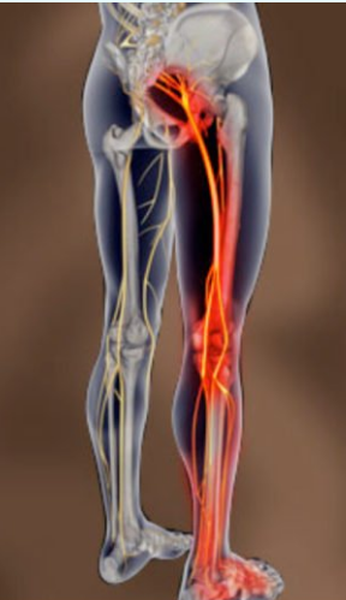 Область распространения боли при поражении седалищного нерва
Область распространения боли при поражении седалищного нерва
Выраженность клинических проявлений зависит от степени компрессии, вовлеченности в патологический процесс седалищного нерва и локализации повреждения. Несмотря на проводимое лечение у 15-20% людей боль носит затяжной характер (более 6-8 недель), а у 5-8% становится постоянной. Болезнь чаще затрагивает одну конечность. Характер ощущений вариативен: от чувства дискомфорта в поясничной и/или ягодичной области с иррадиацией в ногу и легкой парестезии (чувство покалывания, ползания мурашек, онемения, жжения) до сильной нисходящей приступообразной боли (прострела) по ходу седалищного нерва, по интенсивности напоминающей удар током. Следствием часто становится хромота, а мышцы пораженной конечности утрачивают тонус и силу, что выражается трудностями в сгибании колена или поднятии стопы. Пациент, страдающий ишиасом, ограничен в движениях, любая физическая нагрузка, долгое пребывание в вертикальном/горизонтальном положении приводят к усугублению симптомов. При вовлечении в процесс других периферических путей нервной системы может присоединиться дисфункция тазовых органов, выражающаяся недержанием мочи и кала.
Покажет ли МРТ воспаление седалищного нерва?
Магнитно-резонансная томография остается диагностическим инструментом выбора при оценке воспалительной патологии седалищного нерва. Исследование позволяет определить не только степень выраженности процесса, но и его причину. Магнитно-резонансное сканирование лучше, чем КТ демонстрирует изменения в рыхлых структурах, к которым относят нервные пучки.
Как выглядит седалищный нерв на МРТ?
Причины седалищной невропатии множественны, выделяют:
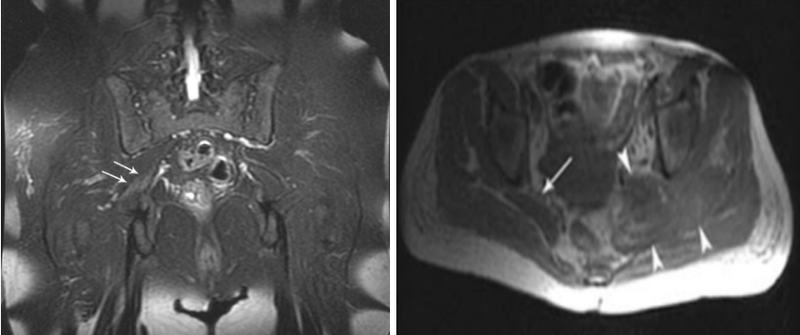 МРТ седалищного нерва: слева- посттравматический отек правого пояснично-крестцового сплетения на уровне большого седалищного отверстия (стрелки) (Т2, коронарная плоскость); справа- гематома на уровне большого седалищного отверстия с вовлечением грушевидной мышцы, пояснично-крестцовое сплетение и седалищный нерв (наконечники). С противоположной стороны (стрелка) данных за патологию нет (Т1, аксиальная плоскость)
МРТ седалищного нерва: слева- посттравматический отек правого пояснично-крестцового сплетения на уровне большого седалищного отверстия (стрелки) (Т2, коронарная плоскость); справа- гематома на уровне большого седалищного отверстия с вовлечением грушевидной мышцы, пояснично-крестцовое сплетение и седалищный нерв (наконечники). С противоположной стороны (стрелка) данных за патологию нет (Т1, аксиальная плоскость)
- Травматические. Неудачная внутримышечная инъекция вблизи нерва, скопление нейротоксичного вещества, хирургические вмешательства на тазобедренном суставе, перелом крестца и крестцово-подвздошного сочленения, гематома могут привести к развитию ишиаса. По МР-сканам дифференцируют разрыв, растяжение, сдавление, посттравматическую кальцификацию и пр. Седалищный нерв может быть поврежден в случаях переломов вертлужной впадины и бедра или вывиха головки бедренной кости. Выраженность патологии варьирует от нарушения аксональной проводимости с сохранением анатомической целостности до полного разъединения нервного ствола. МРТ точно демонстрирует как местоположение, так и тяжесть травмы.
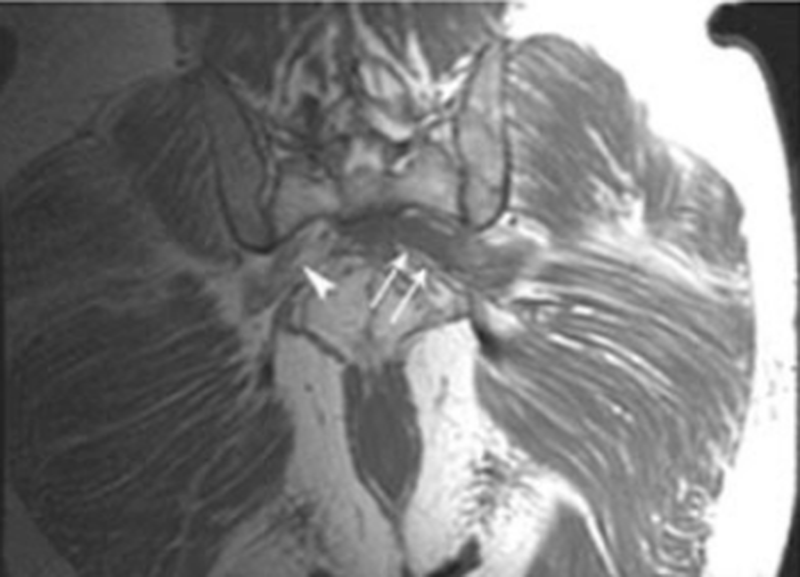 МРТ: пресакральный абсцесс с вовлечением левого пояснично-крестцового сплетения (стрелки), справа (наконечник) — норма
МРТ: пресакральный абсцесс с вовлечением левого пояснично-крестцового сплетения (стрелки), справа (наконечник) — норма
- Инфекционные. Абсцесс — скопление гноя и некротического материала, ограниченное фиброваскулярной капсулой. Патология, локализованная в ягодичной и тазовой области, связана с инфекциями желудочно-кишечного и урогенитального трактов. Микроорганизмы проникают в крестцовое сплетение, распространяясь по обычным анатомическим путям. Глютеальный и пресакральный абсцессы, связанные с остеомиелитом, могут непосредственно влиять на пояснично-крестцовое сплетение и седалищный нерв и приводить к развитию ишиаса.
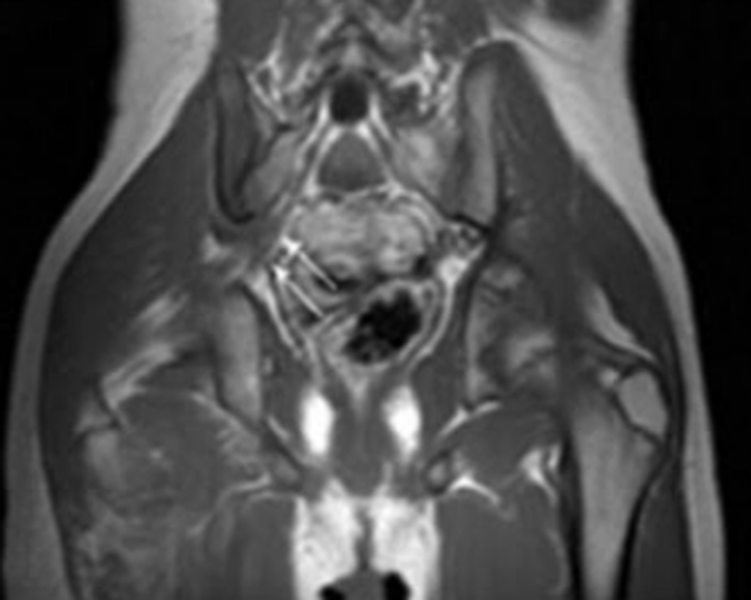 МРТ седалищного нерва: сакроилеит с правосторонним ишиасом, отек в области пояснично-крестцового сплетения (стрелки) (Т2, аксиальная проекция)
МРТ седалищного нерва: сакроилеит с правосторонним ишиасом, отек в области пояснично-крестцового сплетения (стрелки) (Т2, аксиальная проекция)
- Воспалительные. При сакроилеите (спондилоартропатии) типична боль, проходящая при физической нагрузке и усиливающаяся в конце ночи. Ишиас может быть результатом воспалительных изменений в непосредственной близости от крестцово-подвздошного сустава с распространением на седалищный нерв. Результаты МРТ и КТ патогномоничны. КТ-изображения крестцово-подвздошного сустава демонстрируют костную эрозию и склероз в ранней стадии, сужение и анкилоз в более позднем периоде. МРТ может предоставить информацию об активности заболевания, что важно для ранней диагностики сакроилеита.
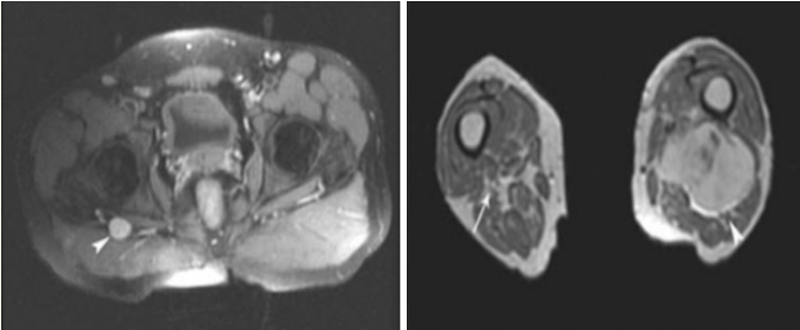 МРТ седалищного нерва с контрастом: слева — шваннома (наконечник), справа — саркома мягких тканей с вовлечением нерва (наконечник), с противоположной стороны стрелка показывает норму
МРТ седалищного нерва с контрастом: слева — шваннома (наконечник), справа — саркома мягких тканей с вовлечением нерва (наконечник), с противоположной стороны стрелка показывает норму
- Опухолевые. Опухолевые поражения седалищного нерва встречается редко и обычно наблюдается при первичных новообразованиях. К ним относят: шванному, нейрофиброматоз, нейролимфоматоз и злокачественную нейрофибросаркому. На МРТ видны внутрибрюшинные новообразования, вызывающие сдавление или инвазию (прорастание) седалищного нерва, например, лимфомы и вторичные опухоли, происходящие из соседних мягких тканей и костных структур — гипернефрома, рак кишечника, яичников, простаты и пр.
Ишиас диагностируют при доброкачественных (липома) и злокачественных (саркома) опухолях граничащих мягких тканей, метастазах в соседние мышцы. Большинство костных новообразований, вызывающих пронизывающую боль в ноге, расположены в области таза и проксимального отдела бедра. МРТ и КТ показывают и локализацию патологического очага, и его связь с седалищным нервом.
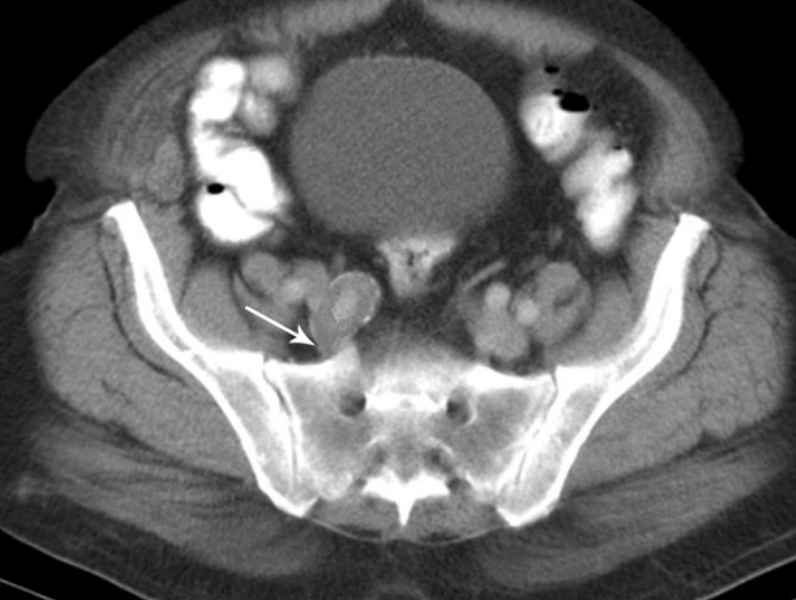 КТ седалищного нерва: аневризма правой внутренней подвздошной артерии (стрелка)
КТ седалищного нерва: аневризма правой внутренней подвздошной артерии (стрелка)
- Сосудистые. Из-за особенностей топографии любое (псевдо)аневризматическое расширение подвздошной артерии и ее ветвей может повлиять на седалищный нерв. Основной механизм — компрессионное воздействие, а ишемия может играть усугубляющую роль. Прямое давление на седалищный нерв в результате артериовенозной мальформации или сосудистого свища может вызывать ишиас.
- Прочие. К иным причинам относят эндометриоз, синдром грушевидной мышцы, беременность, фиброзные изменения на фоне лучевой терапии, остеоартрит, связанный с дегенеративными изменениями (образованием остеофитов) в крестцово-подвздошных и тазобедренных суставах, ретроверсированную матку и пр.
При обращении в диагностический центр “Магнит” в СПб Вы уже через 1,5 часа узнаете причину прострелов в спине, ягодице или нижней конечности. Все исследования проводят на высокопольном томографе с закрытым контуром Siemens (экспертный класс). Приходите — мы Вас ждем!

Для улучшения работы сайта и предоставления Вам больших возможностей мы применяем файлы cookies.
Продолжая использовать данный сайт Вы соглашаетесь с
условиями использования файлов cookies.
Источник
Опубликовано: 7 авг. 2017 г.
Боль в спине может быть острой и невыносимой или ноющей и выматывающей. Но в любом случае она портит жизнь ничуть не меньше, чем, к примеру, запущенный зубной кариес или мигрень. Причем атакует она всех без разбора: офисных сотрудников и швей, парикмахеров, продавцов и грузчиков. Почему возникают боли в спине, от которых не спасет ни многочасовое сидение в одной позе, ни физические нагрузки? Об этом расскажет наш сервис MRT-kliniki.ru.
Берегите нервы!
Основой, опорным скелетом нашей спины является многострадальный позвоночник. Мы ежедневно с утра до вечера подвергаем его колоссальным нагрузкам. Сидение перед компьютером, перенос тяжестей и даже собственного веса — все это отрицательно сказывается на состоянии позвоночника.
Вы ведете здоровый образ и жизни и бегаете по утрам? Не обольщайтесь! Вы — безжалостно разрушающий свой хрупкий позвоночник «тяжелоатлет». К примеру, если вы весите 50 кг, то во время вашей утренней пробежки на суставы и позвоночник приходится пятикратная нагрузка, то есть 250 кг (при приземлении). Бегать можно только абсолютно здоровым людям, у которых нет остеохондроза (дистрофических изменений межпозвоночных дисков с защемлением нервных корешков). Узнать об этом очень просто — достаточно сделать МРТ позвоночника.
От защемления нервов в спине — в спортзал? Опять досадная ошибка!
Наш позвоночник совершенно не похож на нерушимый столб. Но его удерживает прочный мышечный корсет, в частности, глубокая мышца, выпрямляющая позвоночник. «Значит, нужно идти в спортзал и усердно качать спину», — такого ошибочного мнения придерживается чуть ли не каждый второй. Во-первых, прежде чем начать заниматься (особенно после 30-ти), обязательно нужно сделать МРТ всего позвоночника. Томография покажет, целы ли в данный момент ваши межпозвоночные диски, на месте ли позвонки, нет ли грыжи и защемления нервов. А во-вторых, от бездумного закачивания мышц боли могут только усилиться. Дело в том, что некоторые мышцы спины и так страдают от перенапряжения — спазмируются. И если вы их начнете еще больше напрягать, вместо чтобы расслаблять, то боли только усилятся и могут стать невыносимыми. Поэтому перед покупкой абонемента на фитнес обязательно нужно сделать МРТ позвоночника и проверить состояние всех его структур.
Защемление нерва! Что делать?
Да что мы все о спорте! Когда защемляется нерв в спине, то страшно даже кашлянуть или повернуться — здесь уж не до штанги или тренажеров. Но и в этом случае в первую очередь нужно сделать МРТ пояснично-крестцового отдела позвоночника. Томограф даст полную картину происходящих процессов и по ним уже можно будет принимать назначения.
И запомните: любой диагноз — это не приговор. Если, конечно, вы не пришли к врачу с S-образным сколиозом 4-ой степени с углом первой дуги более 50° и полиорганной недостаточностью. В Москве и Санкт-Петербурге есть клиники, которые успешно лечат без операций защемление нерва и даже спинную грыжу. Поэтому можно смело сказать, что цена МРТ — это плата за ваше здоровье.
Статья проверена врачом-специалистом:

Басаргин Александр Иванович
МРТ-диагност, КТ-диагност, Рентгенолог
Врач компьютерной томографии, врач магнитно-резонансной томографии, врач I категории
Общий стаж работы: 14 лет.
С 2011 года активный член общества ESR.
Специализируется на:
- нейрорадиологии;
- ангиографии;
- обследовании пациента с помощью Компьютерной томографии, Магнитно-резонансной томографии головы, грудного отдела, позвоночника, а также конечностей.
Место работы: Краевая больница им. Вагнера Е.А. г. Березники
Источник
.
Чтобы восстановить функцию поврежденного периферического нерва (в т.ч. нервного сплетения) необходимо, во-первых, своевременного определить патогенетический вариант повреждения нервной структуры (разрыв, компрессия, компрессия+ишемия, ишемия, нарушение метаболизма, аутоиммунная деструкция и т.д.; частота «травма-генных» повреждений периферических нервов составляет от 1,5 до 10% от всех травм), а, во-вторых, необходимо в максимально возможном объеме установить степень анатомического повреждения нервного ствола и вовлеченность в патологический процесс структур, окружающих нерв. Осуществление перечисленных выше составляющих диагностического процесса позволяет выбрать оптимальную, наиболее эффективную (в т.ч. в прогностическом значении) тактику консервативного и (при необходимости) оперативного лечения, а соответственно и свести к минимуму «%» выхода на инвалидность пациентов с повреждениями периферических нервов.
В решении выше перечисленных клинико-диагностических задач, бесспорно, большую роль играет неврологический (оценка рефлекторной, двигательной, чувствительной, вегетативно-трофической функций нерва[ов]) и нейро-ортопедический осмотры. Характер и локализация костных травматических повреждений в определенных случаях позволяют предполагать возможность одновременного повреждения нервов. Например, асимметричные подвывихи и вывихи шейных позвонков с выраженным ротационным компонентом, многооскольчатые переломы поперечных отростков и ножек дужек шейных позвонков (средние опорные структуры) с большой вероятностью могут сочетаться с отрывом спинномозговых корешков. Переломы костей, расположенных вблизи нервных стволов, особенно со смещением отломков, вывихи в плечевом и тазобедренном суставах могут приводить как к прямому повреждению нервов, так и к тракционному и компримирующему воздействию на них.
Но, к сожалению, для полноценной диагностики, и, соответственно, для достижения максимально возможного анатомического и функционального восстановления нерва (сплетения), как правило, требуется применение дополнительных методов исследования. Рутинно применяются такие электрофизиологические методы исследования, как электромиография и электронейромиография (ЭМГ и ЭНМГ), а также (в некоторых клиниках) транскраниальная магнитная стимуляция; при этом ЭМГ и ЭНМГ традиционно признаются «золотым стандартом» в диагностике патологии периферической нервной системы. Однако необходимо отметить, что информация, полученная в ходе вышеперечисленных обследований, не дает представления о состоянии окружающих тканей, не указывает на характер и причину повреждения нервного ствола и не всегда точно отражает локализацию изменений. В то же время именно эти сведения помогают определить тактику консервативного или оперативного лечения.
Ультразвуковое исследование периферической нервной системы впервые было применено для диагностики заболеваний нервных стволов в конце 90-х годов прошлого столетия. С началом использования этого метода стали понятными его неоспоримые преимущества по сравнению с другими способами диагностики. Ультразвуковой мониторинг позволяет диагностировать анатомический перерыв нервного ствола. Сканирование нерва на протяжении помогает определить уровень повреждения, анатомическую целостность нерва и его взаимоотношение с окружающими тканями. Ультразвуковое исследование показано при выпадении функции нерва для исключения его компрессии, в том числе металло- конструкцией. При ультразвуковом сканировании следует обращать внимание на толщину, повышение эхогенности, неоднородность иннервируемых мышц для выявления ультразвуковых признаков денервационного синдрома, развивающихся в результате грубого поражения нервного ствола.
В выявлении заболеваний периферических нервов и особенно плечевого сплетения особенно велики возможности магнитно-резонансной томографии (МРТ) [иллюстрации доступны по ссылке, указанной в разделе «дополнительная информация» — см. источник №1]. К преимуществам МРТ можно отнести высокую разрешающую способность в исследовании мягких тканей, возможность многоплоскостного исследования, неинвазивность, отсутствие ионизирующего излучения, отсутствие артефартов от костных элементов. Таким образом, МРТ позволяет определить уровень, причину, характер повреждения нерва и выбрать соответствующую тактику лечения, в т.ч. оперативного (невролиз, шов поврежденного нервного ствола, имплантация эпиневральных электродов ), особенно у категории пациентов с тракционным повреждением нервных структур.
МРТ позволяет:
■ выявить полный или частичный перерыв периферического нерва непосредственно в области травмирующего воздействия;
■ выявить отрыв нервного корешка от спинного мозга в результате тракционного воздействия (к тому же при тракционном повреждении плечевого сплетения костные или мягкотканые рубцовые изменения могут отсутствовать — в таких случаях МРТ позволяет достоверно диагностировать отрыв нервных корешков от спинного мозга);
■ выявить вовлечение нервов в посттравматический рубцовый процесс;
■ выявить компрессию нервов рубцовой тканью и костными выступами при неправильно сросшихся переломах костей.
МРТ позволяет:
■ уменьшить количество нежелательных интраоперационных находок;
■ уточнить показания к проведению малоинвазивного оперативного вмешательства у пациентов с тракционным повреждением без формирования ликворной кисты в области отрыва корешка, формирующего первичные стволы плечевого сплетения, а также атрофии нервного ствола или грубого сдавления нерва рубцовой тканью.
Важно: при появлении симптомов повреждения или раздражения нерва после костной или мягкотканой травмы МРТ проводится на втором этапе комплексного лучевого исследования с целью детальной визуализации соотношения нервных стволов с рубцовыми мягкоткаными изменениями и патологическими костными образованиями. Первый этап должен включать полипозиционную рентгенографию, а при необходимости – КТ (рентгеновскую компьютерную томографию), в том числе с 3D-реконструкцией костных структур.
В заключение необходимо отметить, что МРТ-визуализация нисколько не умаляет и, тем более, не исключает другие (выше перечисленные) методы диагностики патологии периферических нервных структур. Только лишь полное клиническое обследование и инструментальное исследование позволяют диагностировать причину нейропатии на фоне травматических и тракционных повреждений периферических нервов и дифференцированно подходить к тактике лечения.
Дополнительная информация:
1. [читать] статья (источник предоставленного материала) «МРТ-диагностика повреждений периферических нервов» И.И. Мартель, И.А. Мещерягина, Ю.Л. Митина, О.С. Россик, Е.А. Михайлова, Российский научный центр «Восстановительная травматология и ортопедия» им. академика Г.А. Илизарова (Курган), 2011;
2. [читать] статья «Методы МРТ-визуализации ущемления и нейропатии нервов нижней конечности» Andrea Donovan, MD; Zehava Sadka Rosenberg, MD; Conrado F. Cavalcanti, MD.
Источник
