Менингиома спинного мозга на мрт
Спинальная менингиома — это неоплазия позвоночного канала, берущая своё начало в спинномозговых оболочках. Клинически проявляется прогрессирующим корешковым синдромом с переходом в симптоматику половинного и полного поражения поперечника спинного мозга на уровне расположения опухоли. Диагностируется спинальная менингиома по данным неврологического статуса, МРТ позвоночника, гистологического анализа интраоперационно полученного материала. Лечение нейрохирургическое: рекомендовано радикальное удаление, по показаниям возможна стереотаксическая операция. При злокачественном характере менингиома требует дополнительной пред- и/или постоперационной лучевой терапии.
Общие сведения
Спинальная менингиома встречается намного реже аналогичных новообразований головного мозга и занимает 1,2% общего числа менингиом. В структуре первичных опухолей спинного мозга на долю менингиом приходится 15-30%. В большинстве случаев спинальная менингиома является интрадуральной экстрамедуллярной опухолью. По данным клинических наблюдений, специалистами в сфере неврологии и нейрохирургии описаны отдельные экстрадуральные, экстраинтрадуральные менингиомы. В 99% случаев менингиома спинальной локализации представляет собой доброкачественное новообразование. Наиболее частая локализация опухоли (70% случаев) — грудной отдел позвоночника, типично вентролатеральное расположение неоплазии по отношению к длиннику спинного мозга. Больше половины случаев заболевания приходится на пациентов старше 60-летнего возраста. Женщины заболевают в 6-10 раз чаще мужчин.

Спинальная менингиома
Причины
Этиофакторы возникновения неоплазии полностью не изучены. Информация о них носит предположительный характер. Наиболее вероятным является мультифакторный механизм развития заболевания. Известные этиологические предпосылки можно разделить на 3 основные группы:
- Экзогенные. Предполагают вредоносное воздействие различных неблагоприятных факторов внешней среды: ионизирующего излучения, потребляемых с пищей нитратов, канцерогенов, содержащихся в пищевых продуктах, вдыхаемом воздухе. Указанные влияния обуславливают «поломки» в генетическом аппарате клетки, приводящие к изменению её свойств.
- Эндогенные. Определённую роль играет снижение противоопухолевой защиты организма, что частично объясняет преимущественно пожилой возраст больных. Дисфункция противоопухолевого механизма, в норме уничтожающего мутировавшие клетки, обуславливает размножение атипичных клеточных элементов мозговой оболочки.
- Наследственные. Повышенный риск возникновения менингиом у пациентов, страдающих нейрофиброматозом, свидетельствует о генетической детерминированности патологии. Локализацию генетического дефекта предполагают в 22-й хромосоме.
Патогенез
Воздействие выше указанных этиофакторов приводит к изменению основных свойств отдельных клеток мягкой мозговой оболочки спинного мозга. Не уничтоженные противоопухолевой защитой изменённые (атипичные) клетки начинают усиленно делиться, формируясь в неоплазию. Опухолевые клетки имеют более низкую дифференцировку, чем нормальные. В подавляющем большинстве случаев менингиома носит доброкачественный характер. Редко она состоит из крайне низкодифференцированных клеточных структур, обуславливающих злокачественные свойства опухоли.
Морфологически спинальная менингиома представляет собой плотный узел, чаще имеет капсулу. Типичен экстрамедуллярный экспансивный рост новообразования, раздвигающий прилежащие ткани. Первичная клиническая симптоматика обусловлена сдавлением спинномозговых корешков. Спинной мозг поражается вследствие ишемии при компрессии опухолью питающих его сосудов и в результате непосредственного сдавления растущей неоплазией. Компрессия проводящих путей обуславливает появление неврологического дефицита ниже уровня локализации опухоли.
Классификация
По локализации спинальная менингиома бывает шейная, грудная, пояснично-крестцовая. Выделяют неоплазии с экспансивным ростом и с мультицентрическим развитием из нескольких опухолевых очагов. По гистологической структуре менингиома классифицируется на фибробластическую, менинготелиоматозную, псаммоматозную, смешанную, светлоклеточную, папиллярную, хориоидную, рабдоидную. В клинической практике наибольшее распространение получила классификация, учитывающая характер роста, степень злокачественности и прогноз. В соответствии с указанными критериями выделяют 3 основных варианта спинальных менингиом:
- I тип. Медленно растущие доброкачественные неоплазии. Дают наименьшее число рецидивов после нейрохирургического удаления. Имеют наиболее благоприятный прогноз. К данной группе относится 94,5% менингиом спинального расположения.
- II тип. Атипичные опухоли, отличающиеся быстрым ростом, большой вероятностью рецидива. В связи с характером роста получили название «агрессивные». Прогностически менее благоприятны, чем неоплазии предыдущей группы. Наблюдаются в 4,7% клинических случаев.
- III тип. Злокачественные менингиомы с агрессивным инвазивным ростом, рецидивированием. Способны образовывать метастазы. Имеют неблагоприятный прогноз, составляют 1%.
Симптомы спинальной менингиомы
Характерно длительное субклиническое течение, обусловленное малыми размерами и медленным увеличением неоплазии. Клинически заболевание дебютирует симптоматикой классического корешкового синдрома. Сперва появляются симптомы раздражения спинномозгового корешка (интенсивная иррадиирующая боль, парестезии). В последующем интенсивность болевого синдрома падает, появляется и нарастает неврологический дефицит (снижение чувствительности, мышечная слабость, гипорефлексия), связанный с выпадением функции сдавленного опухолью корешка. Указанные клинические проявления локализуются в зоне иннервации поражённого корешка.
Спинальная неоплазия грудного отдела способна давать симптоматику, имитирующую поражение соматических органов. При локализации опухоли на уровне нижних грудных сегментов возникают боли в эпигастрии, напоминающие проявления гастрита, опоясывающие боли, характерные для острого панкреатита. При левостороннем расположении образования возникает кардиалгия, требующая дифференцировки от стенокардии. Корешковая стадия опухоли длится от нескольких месяцев до пяти лет.
По мере роста спинальная менингиома вызывает сдавление спинного мозга, манифестирующее синдромом Броун-Секара. Ниже уровня расположения неоплазии в гомолатеральной половине тела наблюдается центральный парез и выпадение глубокой чувствительности, в контрлатеральной — поверхностная гипестезия. Неврологический дефицит быстро нарастает, приобретает симметричный характер с симптомами полного поражения спинального поперечника. Ниже уровня поражения отмечается грубый центральный парез, выраженная тотальная гипестезия, трофические расстройства; нарушается произвольный контроль функции тазовых органов.
Осложнения
С течением времени компрессия спинного мозга приводит к дегенерации и гибели его нейронов, атрофии нервных волокон проводящих путей. Возникший неврологический дефицит приобретает необратимый характер, даже после удаления опухоли больной остаётся инвалидом. На уровне поражения возникают мышечные атрофии, ниже спастическое повышение мышечного тонуса приводит к развитию контрактур суставов. Трофические расстройства в денервированных тканях сопровождаются понижением защитной функции кожных покровов, что сопровождается их лёгким травмированием и затруднённой регенерацией. Указанные изменения благоприятствуют инфицированию с проникновением инфекционных агентов в кровоток, развитием сепсиса. Нарушения тазовых органов требуют постоянной катетеризации мочевого пузыря, что повышает риск инфицирования с возникновением уретрита, цистита, восходящего пиелонефрита. Наиболее опасным осложнением злокачественных менингиом является метастазирование.
Диагностика
Раннее диагностирование затруднительно, поскольку спинальная менингиома дебютирует симптомами радикулита, типичными для проявлений остеохондроза, а возраст большинства пациентов совпадает с периодом манифестации дегенеративных изменений в позвоночнике. Заподозрить новообразование возможно в случае молодого возраста больного, частого рецидивирования болевого синдрома, появления симптомов «выпадения» (неврологического дефицита), низкой эффективности стандартной терапии радикулита. Основными этапами диагностики выступают:
- Осмотр невролога. В неврологическом статусе в зависимости от стадии и локализации процесса определяются корешковые нарушения чувствительности, центральный моно-, геми-, пара- или тетрапарез, диссоциация Броун-Секара, тотальное выпадение чувствительности и т. п. Результаты осмотра невролога позволяют предположить уровень и распространённость поражения.
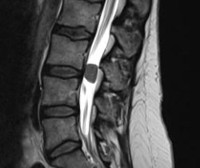
- Спинальная МРТ. Является основным методом диагностики неоплазии. МРТ позвоночника помогает определить размер, точное расположение, характер роста образования, степень спинальной компрессии. При наличии противопоказаний к магнитно-резонансным исследованиям проводится КТ-миелография.
- Гистологическое исследование. Осуществляется гистология операционного материала, в сомнительных случаях — интраоперационное исследование. Микроскопический и гистохимический анализ делает возможной точную морфологическую верификацию опухоли, позволяет установить окончательный диагноз.
Спинальная опухоль дифференцируется от радикулита, межпозвоночной грыжи, невриномы спинномозгового корешка, гематомы, миелита, сирингомиелии. При расположении в грудном отделе возникает необходимость в исключении гастродуоденита, острого живота, ишемической болезни сердца. В ходе МРТ менингиома требует дифференциации от прочих экстрамедуллярных спинальных опухолей: нейрофибромы, липомы, гемангиомы, хондромы.
Лечение спинальной менингиомы
Наиболее приемлемым способом лечения выступает радикальное удаление опухолевого образования. Выбор лечебной тактики осуществляется нейрохирургом в соответствии с локализацией, характером и распространённостью процесса, общесоматическим состоянием пациента. Выделяют 3 основные методики лечения:
- Открытая операция. Проводится радикальное удаление менингиомы с применением микрохирургической техники. Доступом к опухоли является ламинэктомия. Для предупреждения рецидива важное значение имеет полное удаление опухолевых тканей. С целью повышения радикальности операции предварительно выполняют эмболизацию питающих менингиому сосудов.
- Стереотаксическая хирургия. Менингиома подвергается дистанционному, точно направленному облучению ионизирующим (гамманож) или рентгеновским (кибернож) излучением. Стереотаксическое удаление — наиболее щадящая методика, не требующая разреза, минимизирующая воздействие на окружающие ткани. Ограничивает её применение высокий процент рецидивирования.
- Противоопухолевая терапия. Лучевая терапия назначается послеоперационно или паллиативно при невозможности полного удаления новообразования, злокачественном процессе. Дозиметрическое планирование проводится радиологом в индивидуальном порядке.
Прогноз и профилактика
Спинальная менингиома имеет преимущественно благоприятный прогноз. После радикального хирургического лечения опухолей I типа риск рецидивирования составляет 15%. Поздняя диагностика и лечение усугубляют неблагополучный прогноз, поскольку приводят к формированию необратимых изменений, инвалидизации пациента. Специфическая профилактика не разработана, общие предупредительные меры сводятся к ограничению неблагоприятных онкогенных воздействий. Вторичная профилактика направлена на ранее выявление рецидивов, включает регулярное наблюдение пациента нейрохирургом, проведение контрольных МРТ.
Источник
Менингиомы являются наиболее часто встречаемыми внутричерепными опухолями. Они составляют примерно 38% интракраниальных опухолей у женщин и 20% у мужчин [1]. Менингиомы также являются наиболее частыми экстра-аксиальными опухолями центральной нервной системы мезодермального или менингиальноего происхождения. Они чаще встречаются у женщин чем у мужчин и обычно диагностируют после 30 лет [2], [3], [4], [5], [6].
Современные диагностические исследования, такие как компьютерная и магнитно-резонансная томография, позволяють получить информацию для успешного хирургического вмешательства и тотального удаления опухоли. Визуализация дает информацию о локализации, вовлечении твердой мозговой оболочки, выраженности отека, дислокации важных структур головного мозга и сосудов [7], а так же полезна в планировании подхода к оперативному лечению для положительного исхода [8], [9].
Нейрорадиологи и нейрохирурги должны знать как типичные так и атипичные проявления визуализации менингиом, поскольку существует корреляция данных визуализации с гистологическими типами опухолей.
Всемирная организация здравоохрнения (ВОЗ) разделяет менингиомы на 15 подтипов в 3 основных категориях по степени злокачественности:
* I степень (типичные или доброкачественные), встречаются в 88-94% случаев
* II степень (атипичные), встречаются в 5-7% случаев
* III степень (анапластические или злокачественные), встречаются в 1-2% случаев
Существенными факторами в прогнозе развития рецидива являются атипичный и злокачественныий типы при гистологическом исследовании и гетерогенное контрастное усиление при компьютерной томографии.
Компьютерная томография
Компьютерная томография является часто используемой модальностью в диагностике и ведении менингиом [16-23]. Типичные признаки менингиомы включают четкие границы и гладкие контуры экстра-аксиального образования, прилежащего к твердой мозговой оболочке.
Около 70-75% менингиом имеют повышенную плотность относительно прилежащей мозговой паренхимы, до 25% изоденсивны. Редкая группа менингиом (липобластный подтип) содержат жир и таким образом гипоинтенсивные.
Обызвествления являются другой частой находкой, встречаются примерно в 20-25% случаев. Кальцификаты могут быть узловыми, точечными или может встречаться полное обызвествление.
Вазогенный отек, часто проявляется в виде гипоинтенсивности белого вещества — так называемый, пальцевидный отек. Однако, в половине случаев, поскольку опухоль растёт медленно, отек отсутствует.
КТ имеет преимущество над МРТ в изучении изменений костей [24]. У 15-20% пациентов встречается гиперостоз подлежащей кости. Может наблюдаться гиперваскуляризация участка кости который прилегает к менингиоме, в виде расширения, изменения направления и формы сосудистых борозд, каналов и венозных отверстий, углубления ямок пахионовых грануляций.
К редким изменениям в менингиомах относят кровоизлияние в опухоль, формирование кист и некроза. Кистозный компонент менингиомы может располагаться в опухоли или между опухолью и прилежащим мозгом.
Применение внутривенного контрастирования при обследовании помогает более чем в 90% случаев, позволяя визуализировать интенсивное гомогенное контрастное усиление опухоли. Гетерогенное контрастное усиление может быть результатом некроза или в редких случаях кровоизлияния в опухоль.
В исследованиях Steinhoff узловое контрастное усиление отмечено в 97% случаев, смешенное гетерогенное в 0.5%, и кольцевидное в 1.5% [25]. В исследованиях Naidich, контрастное усиление опухоли по узловому и гомогеннуму тип отмечено в 70% случаев, гетерогенное в 24%, кольцевидное в 2% [26].
Около 90% менингиом визуализируется при компьютерной томографии. Главная роль КТ исследования, в отличии от МРТ, способность выявить кальцификаты и изменения прилежащеих костей.
Атипичная КТ картина при менингиомах является основной причиной дооперационного неправильного диагноза. Менингиомы задней черепной ямки могут быть пропущены при компьютерной томографии. Компьютерная томография может не выявить кистозных изменений. Ложно-негативные результаты могут быть получены при кистозных изменениях головного мозга на фоне менингиомы. Ложно-положительные результаты встречаются при наличии крупных обызвествлений твердой мозговой оболочки, которые могут симулировать данную патологию.
Магнитно-резонансная томография
МРТ с гадолинем является лучшей модальностью для обследования при менингиомах. Важным преимуществом МРТ при визуализации менингиом является лучшее контрастное разрешение различных типов тканей, возможность многоплоскостного сканирования и возможность построения 3-D реконструкций [18,19,27,28].
МРТ позволяет исследовать васкуляризацию опухоли, прилежащие артерии, инвазию венозных синусов и отношение опухоли к окружающим структурам. Данная модальность имеет преимущество в визуализации юкстоселлярной области и задней черепной ямки, а так же позволяет визуализировать редко встречающуюся диссименацию опухоли по спинномозговой жидкости [29,30,31].
На нативных Т1 взвешенных изображениях большинство менингиом имеет одинаковую интенсивность МР сигнала с кортикальным серым веществом. Фиброматозные менингиомы могут иметь более гипоинтенсивный сигнал, по отношению к коре головного мозга. Т1 взвешенные изображения могут быть использованы для оценки некроза, наличия кист и продуктов распада гемоглобина.
На Т2 взвешенных изображениях интенсивность МР сигнала вариабельна. Т2 взвешенные изображения полезны в оценке некроза, наличия кист и продуктов распада гемоглобина. Кроме того данные последовательности полезны для визуализации цереброспинальной жидкости между опухолью и мозговой паренхимой, подтверждая экстра-аксиальную локализацию. Гиперинтенсивность на Т2 взвешенных изображениях указывает на мягкую консистенцию опухоли и микронеоваскуляризацию, что более часто встречается при агрессивных, ангиобластических или менингеэндотельиалных типах опухоли. Т2 взвешенный сигнал больше коррелирует с гистологическим строением и консистенцией менингиомы. В целом, низко-интенсивный сигнал от опухоли указывает на более фиброзный и плотный тип (напр. фибробластическая (переходная) менингиома), в то время как высокоинтенсивные части указывают на мягкую плотность (напр. ангиобластическая менингиома (гемангиэндотелиома)) [32,33,34].
Последовательности инверсии — восстановление спинного эха (flair) полезны в оценке сопутствующего отека, а так же в визуализации характерного для данной патологии признака дурального хвоста. Дуральный хвост представляет утолщение и контрастное усиление твердой мозговой оболочки в области прикрепления опухоли. Данный признак встречается при 65% менингиом и в 15% при прочих опухолях. Хотя данный признак не специфичен только для менингиом, он позволяет с большой достоверностью предположить правильный диагноз.
При МРТ и КТ менингиомы имеют схожий паттерн усиления после введения контрастного препарата. Интенсивное контрастное усиление после введения препаратов гадолиния встречается более чем в 85% опухолей. Кольцевидный паттерн может представлять капсулу опухоли. Препараты гадолиния позволяют лучше визуализировать бляшковидные менингиомы, чем не усиленные последовательности.
Гистологические подтипы менингиом могут иметь разные проявления при МРТ и по этому использования МРТ недостаточно для гистологического диагноза. Большинство менингиом можно диагностировать с помощью обычной МРТ [18, 19, 35, 36, 37, 38, 39, 40, 41, 42, 43, 44]. Тем не менее, нетипичные признаки могут привести к затруднениям в диагностике.
Чтобы помочь в дифференциальной диагностике менингиом от других имитирующих опухолей была изучена возможность использования МР-спектроскопии. Исследования последовательно демонстрировали повышение уровней аланина, холина, глутамат-глутаминового комплекса и снижение уровней N-ацетиласпартата и креатина [45]. В частности, были зарегистрированы повышенные интенсивности сигнала от глутамина на уровне 3,8 ppm и аланина на 1,48 ppm [46]. Уровни лактата и липидов хорошо коррелируют с злокачественностью глиом и метастазов, но остаются спорными при оценке менингиом. Низкие уровни миоинозита и креатина характерны для менингиом [47].
Измеряемый коэффициент диффузии у менингиом как правило, ниже, чем при высоко-дифференцированных опухолях. Гиперваскуляризированные менингиомы демонстрируют повышенную перфузию [1]. Измеряемый коэффициент диффузии 0.85 при использовании ДВИ позволяет дифференцировать менингиомы I степени, от опухолей II и III степени. В исследовании ВОЗ 389 пациентов, I степень была диагностирована в 271 случае (69,7%), II у 103 пациентов (26,5%) и III у 15 пациентов (3,9%) [10].
В целом, чувствительность и специфичность МРТ в диагностике менингиом является высокой.
Данная версия публикации (декабрь 2016) является переводом статьи Omar Islam, James G Smirniotopoulos и др. Brain Meningioma Imaging.
Источник
