Можно ли диагностировать аппендицит с помощью мрт
 Аппарат МРТ
Аппарат МРТАппендицит — воспаление червеобразного отростка слепой кишки. Патология часто сопровождается яркой симптоматикой, но бывают неоднозначные случаи, требующие дополнительного обследования для постановки точного диагноза. МРТ при аппендиците не является методом выбора, но именно данный вид сканирования можно выполнить беременным женщинам в случае, когда УЗИ оказалось недостаточно информативным.
Магнитно-резонансная томография — современное надежное исследование, визуализирующее строение мягких и костных тканей. При сканировании человек не подвергается ионизирующему излучению. Магнитное поле воздействует на атомы водорода, приводя их в движение. От насыщенности тканей водой зависит интенсивность сигнала. Программа обрабатывает данные и выводит изображение на экран. Последовательные снимки могут быть объединены в 3D-картину.
При подозрении на аппендицит диагностика проходит в несколько этапов:
- сбор жалоб и анамнеза;
- осмотр хирургом (пальпация, перкуссия, аускультация);
- лабораторные исследования;
- консультации смежных специалистов (гинеколога, уролога и др.);
- инструментальное подтверждение или опровержение предварительного диагноза.
В 20-33% случаев типичные признаки воспаления аппендикса отсутствуют. Определение причины недомогания особенно затруднено у пожилых, беременных и детей. Методом выбора в качестве инструментальной диагностики острого аппендицита является КТ. Но данный способ визуализации подвергает человека воздействию рентгеновских лучей, что противопоказано при беременности.
При выборе первичного метода диагностики аппендицита сопоставляют вред и пользу обследования. Женщинам детородного возраста, беременным, детям и пациентам с низкой массой тела выполняют УЗИ брюшной полости, при неоднозначности результатов прибегают к МРТ.
Симптомы аппендицита
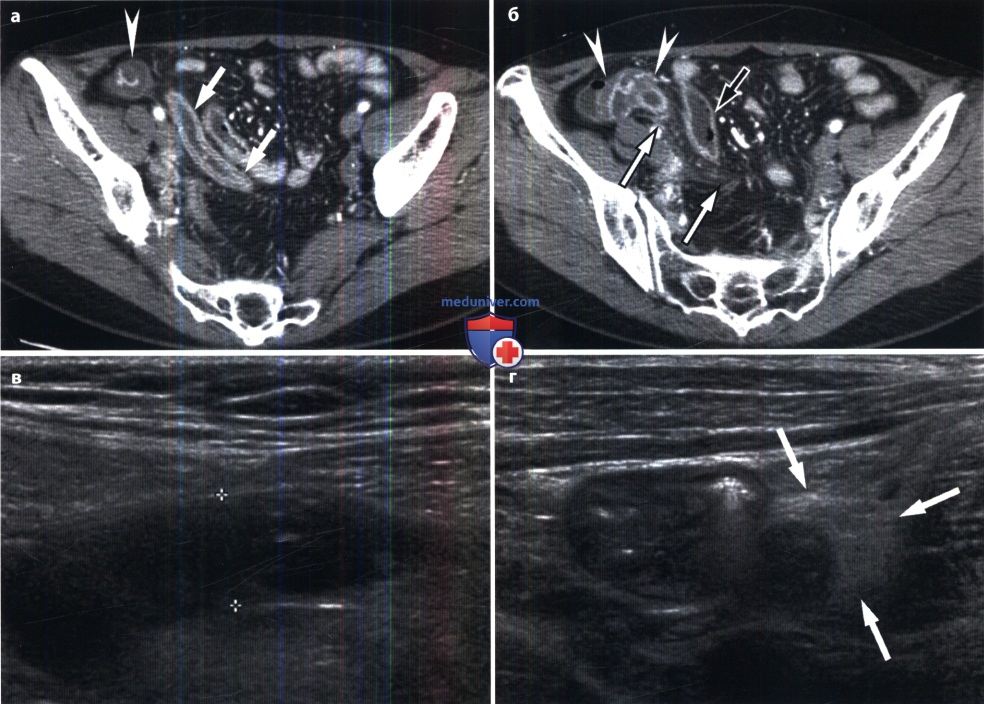
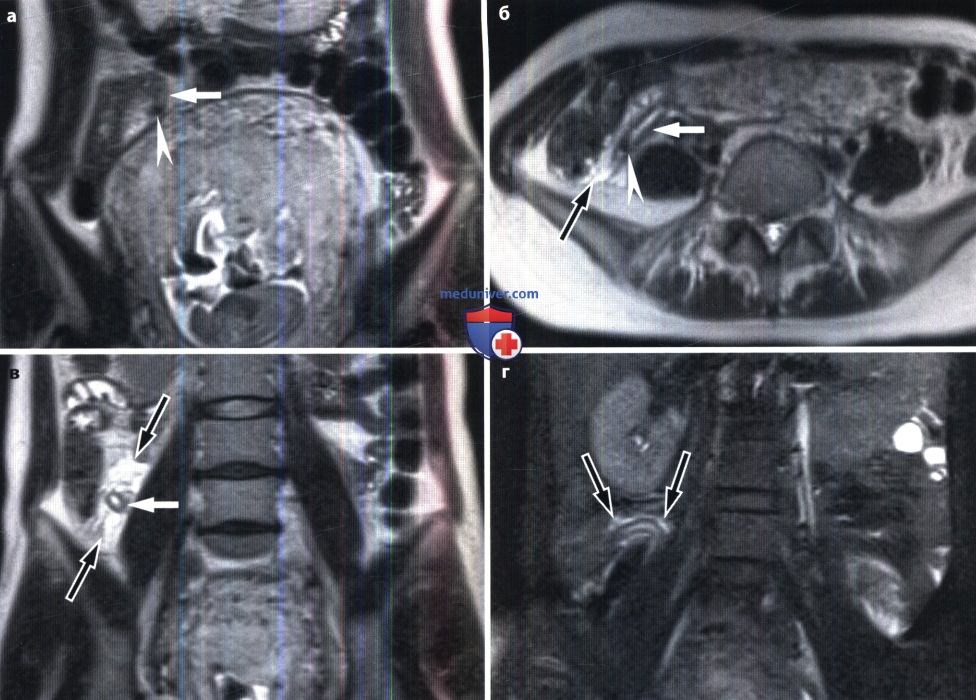
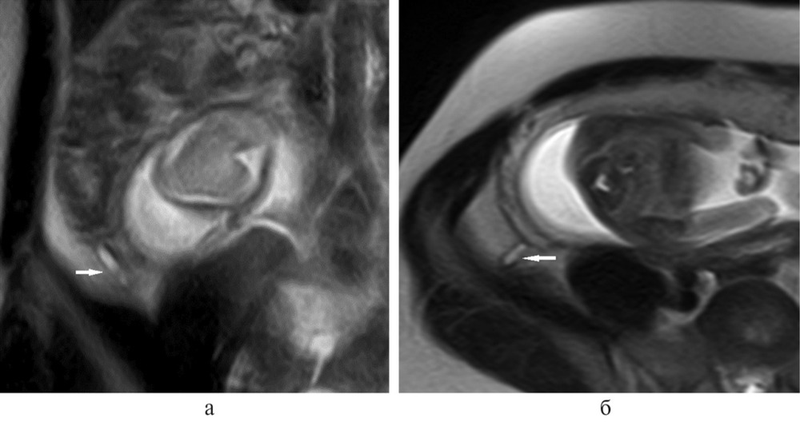 На МР-снимках в коронарной (а) и аксиальной (б) проекциях стрелками указан деструктивный червеобразный отросток позади матки
На МР-снимках в коронарной (а) и аксиальной (б) проекциях стрелками указан деструктивный червеобразный отросток позади матки
Воспаление аппендикса в первые часы заболевания сопровождается следующими признаками:
- боли в эпигастральной или околопупочной области;
- отсутствие аппетита;
- тошнота и рвота, как правило, однократные.
Через несколько часов боль перемещается в правую подвздошную область. Пациент занимает вынужденное положение — на одноименном боку с подтянутыми ногами. Такая поза уменьшает неприятные ощущения, так как воспаленный отдел кишечника не двигается и не натягивает брюшину. Отмечают подъем температуры тела.
При осмотре хирург пальпирует живот больного и определяет вовлечение в воспалительный процесс брюшины по специфическим симптомам:
- Щеткина-Блюмберга;
- Воскресенского;
- Ровзинга и др.
Доктор проводит пальцевое ректальное исследование, выявляющее болезненность при тазовом расположении аппендикса. При атипичном течении процесса классические признаки могут отсутствовать.
Воспаление определяют при лабораторной диагностике. Общий анализ крови покажет увеличение лейкоцитов, повышение скорости оседания эритроцитов, преобладание палочкоядерных нейтрофилов. Описанные изменения характерны для бактериальной инфекции. Исследование мочи проводят, чтобы узнать о наличии патологии со стороны выделительной системы.
Инструментальные методы диагностики позволяют удостовериться в том, воспалился ли аппендикс или причина симптомов — другое заболевание. У врача есть три способа визуализации: УЗИ, КТ и МРТ.
Более достоверную информацию даст компьютерная томография. При подозрении на аппендицит процедура позволит отличить последний от абсцесса и опухоли. Пациентам с противопоказаниями к КТ-диагностике назначают ультразвуковое исследование и, при необходимости, МРТ.
Показывает ли МРТ аппендицит?
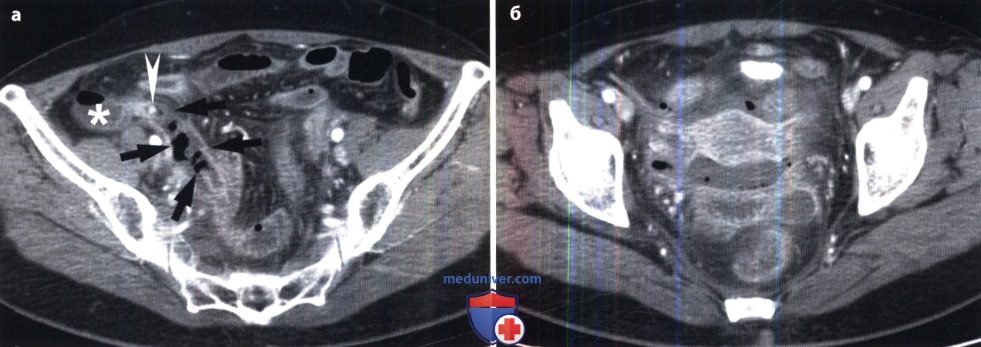
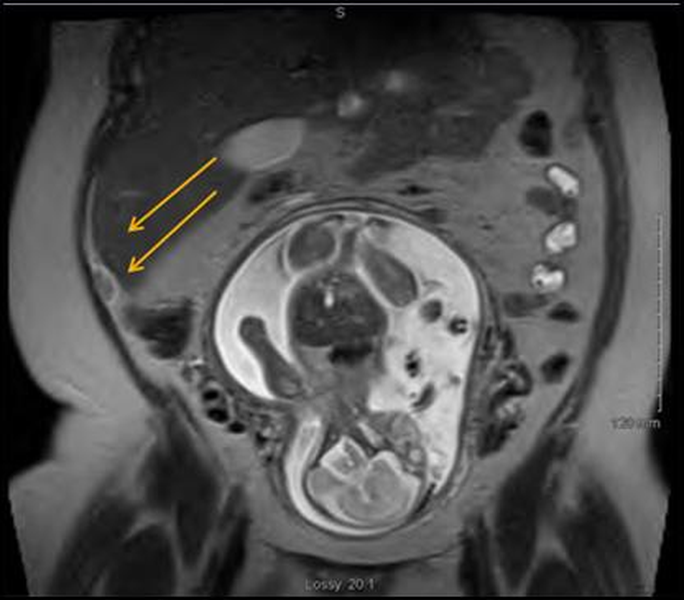
 На МР-снимке беременной женщины стрелками указан увеличенный воспаленный аппендикс, визуализируется плод
На МР-снимке беременной женщины стрелками указан увеличенный воспаленный аппендикс, визуализируется плод
МР-сканирование — метод визуализации внутренних органов, позволяющий оценить их строение, взаиморасположение, особенности кровоснабжения и иннервации. Ответить на вопрос: «Покажет ли МРТ аппендицит?» — можно утвердительно. Томография выявит следующие изменения червеобразного отростка:
- расширение просвета аппендикса;
- утолщение стенки;
- воспалительные изменения окружающих тканей и др.
Во время беременности матка большого размера смещает аппендикс, поэтому УЗИ не покажет нужную картину. В таком случае МРТ поможет определить расположение и изменения червеобразного отростка. МР-сканирование выполняют во втором и третьем триместрах. Первые месяцы беременности являются противопоказанием к исследованию, но в определенных ситуациях по решению врача допускается проведение сканирования.
МРТ имеет следующие ограничения:
- вес более 120 кг;
- терминальная почечная недостаточность (противопоказание к процедуре с контрастом);
- установленный кардиостимулятор и другие функционирующие приборы;
- имплантаты из металла, кроме титанового сплава;
- тяжелое состояние пациента, при котором необходимо применение систем жизнеобеспечения (искусственная вентиляция легких и др.).
В случае, когда ни одно из исследований не внесло ясности, применяют диагностическую лапароскопию. С помощью небольших разрезов и видеокамеры врачи осмотрят брюшную полость, выявят патологию и смогут тут же приступить к лечению.
Магнитно-резонансная томография является альтернативой УЗИ и успешно показывает измененный аппендикс. Но когда воспаляется червеобразный отросток, человек должен быть прооперирован в течение максимум 12 часов, иначе ситуация может завершиться трагически. Если пациенту уже выполнено УЗИ и результатов достаточно, чтобы поставить точный диагноз, необходимости в продолжительной и дорогостоящей процедуре МР-сканирования нет. Нужно быстрее обратиться к хирургу с имеющимся заключением.
Уточнить интересующие Вас вопросы можно в диагностическом центре «Магнит» по телефону +7 (812) 407-32-31.
Источник
Диагностика аппендицита показана любому пациенту, у которого наблюдаются симптомы острого или хронического воспалительного процесса в червеобразном отростке, а также в случаях возникновения у гастроэнтеролога подозрений по поводу наличия этого патологического процесса.
Подозрения воспаления в аппендиксе могут возникнуть уже на начальных этапах развития такого расстройства, поскольку есть несколько клинических проявлений, характерных именно для этого недуга. К ним можно отнести – интенсивные и длительные боли в правой подвздошной области, возрастание показателей температуры тела, тошноту и рвоту, не приносящую облегчения, а также диспепсические расстройства и признаки интоксикации.
Установлением правильного диагноза занимается хирург. Диагностика состоит из следующих этапов:
- осмотра пациента;
- пальпации передней стенки брюшной полости;
- лабораторных исследований;
- выполнения инструментального обследования;
- диагностической лапароскопии.
На каждом шаге диагностики клиницисты регистрируют отклонения от нормы и на основании изучения всех данных ставят окончательный диагноз. Кроме этого, врачам очень важно дифференцировать такое расстройство от других заболеваний, которые могут иметь похожее клиническое проявление.
При поступлении пациента на приём, первое, что необходимо сделать специалисту – это провести осмотр больного. Опытные клиницисты могут заподозрить наличие воспалительного процесса в придатке слепой кишки даже по позе, в которой сидит пациент.
Боль справа внизу живота вынуждает держать тело в постоянном напряжении, аккуратно садиться и переносить тяжесть тела на правую сторону. Физикальный осмотр осуществляется в горизонтальном положении. Уже то, как пациент ложится на кушетку, подталкивает врача на подозрение об аппендиците. Человек по инерции сразу же подтягивает ноги к животу, чтобы хоть немного уменьшить проявление болевых ощущений.
После того как пациент лёг, врач приступает к пальпации живота – это основная методика, которая может помочь удостовериться в своих предположениях относительно аппендицита. Ощупывание всегда начинается с противоположной стороны от места локализации болевых ощущений и постепенно переходит на правую сторону. При этом врач следит за реакцией пациента и выслушивает его жалобы относительно ощущений. Над местом локализации аппендикса всегда отмечается напряжение мышц.
Поскольку болевой синдром – это основной признак воспаления придатка слепой кишки, то он имеет несколько характерных черт. Например, отмечается усиление болезненности при положении лёжа на левом боку, в то время как на правом боль может полностью отсутствовать. Также специалист может попросить пациента попрыгать или покашлять. В таких ситуациях также происходит усиление болевых ощущений.

Признаки аппендицита
Помимо этого, очень важную роль в установлении правильного диагноза играет опрос пациента. Хирург или гастроэнтеролог может задать такие вопросы, как:
- в какой области болит живот. При этом доктор просит пациента самостоятельно указать на зону болевых ощущений;
- как долго человека тревожит боль;
- по шкале от одного до десяти, как пациент может оценить интенсивность проявления боли;
- какие ещё изменения самочувствия тревожат пациента;
- когда в последний раз ел пациент и что именно;
- удаляли ли пациенту аппендикс.
Последняя врачебная мера, как определить аппендицит – это изучение истории болезни и анамнеза жизни пациента. Это даст возможность выявить причины формирования такого заболевания, которыми наиболее часто является закупорка прохода аппендикса или влияние патологических микроорганизмов.
Лабораторные исследования крови, мочи и каловых масс – это очень важная часть диагностических мероприятий, которая направлена на установление причин возникновения воспалительного процесса и подтверждения его наличия.
К лабораторным исследованиям можно отнести:
- клинический анализ крови – при этом обнаруживается повышенный уровень лейкоцитов и СОЭ, а это основной признак протекания у человека патологического процесса;
- общий анализ мочи – при остром аппендиците в моче могут выявлять эритроциты, которых в норме быть не должно. Кроме этого, такое исследование направлено на контроль над функционированием мочевыделительной системы;
- биохимию крови – для обнаружения возможного поражения других органов, например, печени, поджелудочной железы или почек. В большинстве случаев, такой анализ крови при аппендиците способен указать на развитие осложнений этого недуга;
- микроскопическое изучение каловых масс – для выявления непереваренных частичек пищи, большого количества жира и фрагментов грубых пищевых волокон.
Среди широкого спектра способов, как распознать аппендицит, на первое место выходят именно инструментальные обследования пациента. Это объясняется тем, что вышеуказанные лабораторные диагностические мероприятия указывают на наличие воспаления червеобразного отростка лишь в половине случаев ярко выраженных признаков.
Самое первое обследование при подозрении на аппендицит – это УЗИ органов брюшной полости, которое заменило рентгенографию с использованием контрастного вещества. Точность такой процедуры составляет 90%.
Преимуществом такого метода является неинвазивность, отчего его не запрещается проводить детям и женщинам в период вынашивания ребёнка, а также быстрота осуществления. Основная отрицательная черта – результат обследования зависит от врача. От опыта врача, расшифровывающего результаты такого обследования, зависит установление правильного диагноза.
Характерными признаками аппендицита на УЗИ являются:
- увеличение диаметра придатка слепой кишки более чем на семь сантиметров;
- утолщение стенки этого органа свыше трёх сантиметров;
- повышенная эхогенность жировой клетчатки, которая окружает отросток.
Стоит отметить, что при помощи такой процедуры можно выявить аппендицит лишь в половине случаев. Это обуславливается быстрым развитием воспаления в придатке, которое за несколько суток может перейти в гангренозную форму с излитием гнойной жидкости аппендикса в брюшину. В таких ситуациях силуэт аппендикса на УЗИ будет размыт.
КТ и МРТ – это две основных процедуры, которые предоставляют врачу более полную информацию об аппендиксе. КТ даёт возможность получить изображение поражённого органа в разрезе, отчего можно изучить каждый миллиметр строения аппендикса. Основной недостаток – облучение организма.
В МРТ, так же как и КТ, применяется принцип сканирования человеческого организма с получением послойной картинки необходимого органа. Преимуществом МРТ перед КТ считается замена опасных Х-лучей, применяемых в предыдущем обследовании, радиоволнами. Именно это позволяет диагностировать аппендицит даже у детей и беременных женщин. Кроме этого, МРТ – это более чувствительная методика, позволяющая получать контрастное изображение. Недостаток – процедура длится дольше, нежели рентгенография или КТ. Подавляющее количество докторов со всего мира по праву считают МРТ наиболее эффективным способом определения аппендицита.

Проведение процедуры МРТ
Ещё один точный метод обнаружения воспаления червеобразного отростка – диагностическая лапароскопия, которая зачастую переходит в лечебную. Суть процедуры заключается в получении изображения внутренней поверхности органов пищеварительной системы и аппендикса в частности. Осуществляется через небольшие надрезы на передней стенке брюшной полости, через которые вводят эндоскопические инструменты с источником света и видеокамерой на конце.
При помощи подобной процедуры врач видит увеличенные размеры аппендикса и его отёчность. Придаток имеет ярко-красный, а при некоторых формах болезни – зеленоватый оттенок. Также на органе можно увидеть гнойники, признаки разрушения или перфорацию. В 70% случаев диагностическая лапароскопия переходит в лечебную.
Инструментальные методики направлены не только на установление правильного диагноза, но и на осуществление дифференциальной диагностики аппендицита с недугами, имеющими похожую клиническую картину.
Зачастую необходима дифференциация воспаления придатка слепой кишки со следующими болезнями:
- прободением язвы ДПК или желудка;
- острой формой холецистита или панкреатита;
- перекрутом или разрывом кисты яичника;
- мочекаменной болезнью;
- гастроэнтероколитом;
- правосторонней почечной коликой;
- внематочной беременностью;
- острым аднекситом или сальпингитом.
Значительно реже необходимо отличать аппендицит от:
- болезни Крона;
- кишечной непроходимости;
- острого воспаления дивертикула Меккеля;
- мезентериального лимфаденита;
- онкологического поражения слепой или восходящей области ободочной кишки;
- расслоения или разрыва аневризмы брюшного отдела аорты;
- правостороннего базального плеврита;
- инфаркта миокарда;
- острых инфекционных заболеваний.
После того как при помощи комплекса вышеуказанных методов диагностики, выставлен диагноз «аппендицит», пациенту показано выполнение хирургической операции — аппендэктомии, направленной на удаление воспалённого червеобразного отростка.
Источник
КТ, МРТ, УЗИ при аппендиците
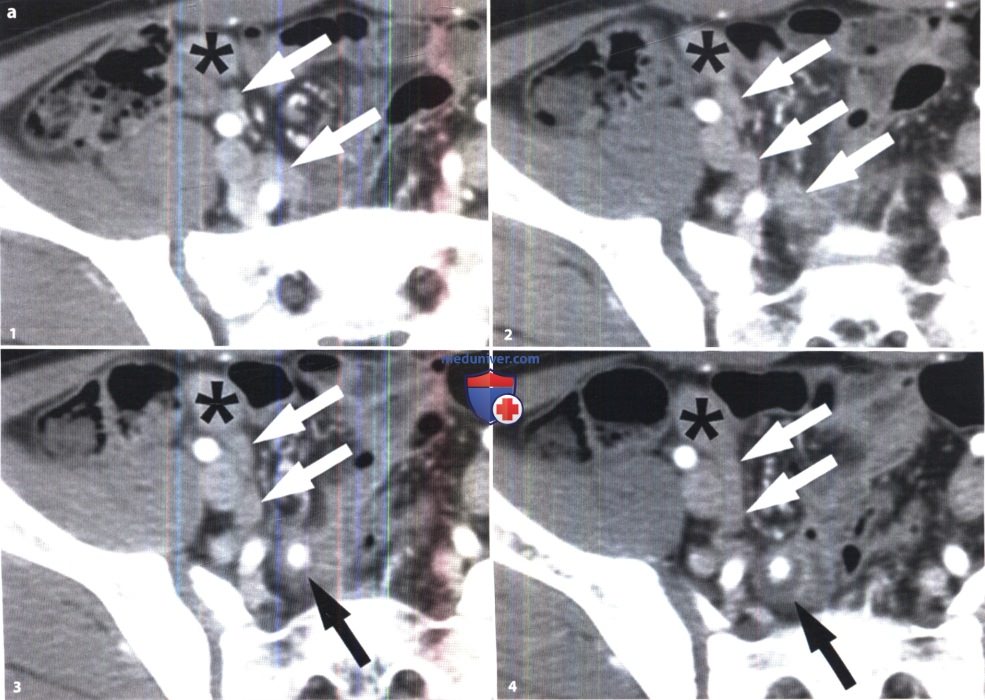
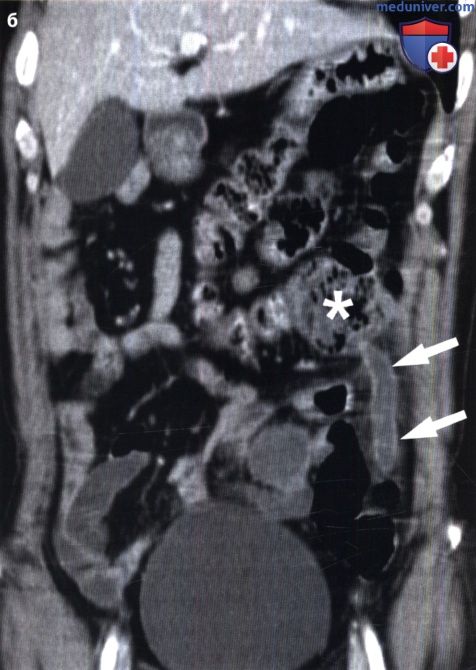
Часто причиной острого аппендицита становится обструкция просвета червеобразного отростка, обусловленная различными причинами, например, калом, инородными телами, паразитами; гиперплазией лимфоидной ткани, опухолями. Обструкция приводит к растяжению просвета, ишемии тканей, быстрому размножению бактерий, воспалению всех слоев стенки червеобразного отростка, что в итоге заканчивается перфорацией. КТ-признаками острого аппендицита при отсутствии перфорации являются: внешний диаметр аппендикса больше 6 мм, симметричное утолщение стенки червеобразного отростка (более чем 2 мм), повышенное контрастное усиление стенки, ее расслоение, утолщение верхушки слепой кишки, воспалительные изменения в периаппендикулярной области и на протяжении, в т.ч. дистальных отделов подвздошной кишки. 13 норме у различных пациентов диаметр аппендикса может различаться и достигать одного сантиметра. Тем не менее, если размер аппендикса на КТ находится в промежутке между 6 и 10 мм, для постановки диагноза необходимо учитывать другие КТ-признаки в совокупности с клиническими данными. КТ-признаки, позволяющие предположить перфоративный аппендицит, включают в себя наличие дефекта в накапливающей контраст стенке червеобразного отростка, периаппендикулярный абсцесс, аппендиколит в просвете червеобразного отростка, и свободный газ (Birnbaum и Wilson, 2000; Pinto Leite et al., 2005). УЗИ рекомендуется в качестве первоначального метода диагностики у детей, молодых женщин астенического телосложения, а также у беременных женщин. Используется техника дозированной компрессии, которая предполагает надавливание датчиком на протяжении всей длины аппендикса. УЗ-критериями острого аппендицита являются: внешний поперечный размер аппендикса более 6 мм, несжимаемость червеобразного отростка, круговой сигнал в стенке аппендикса при цветовой допплерографии, повышение эхогенности периаппендикулярного жира, наличие жидкости и отсутствие газа в просвете червеобразного отростка. Если ишемические либо гангренозные изменения возникают раньше перфорации, может наблюдаться отсутствие дифференцировки слоев стенки или снижение (либо отсутствие) сигнала при цветовой допплерографии. Хотя КТ является боле чувствительным и точным методом исследования, обладает большей прогностической ценностью отрицательных результатов по сравнению с УЗИ, КТ и УЗИ дополняют друг друга, если результаты первичного исследования являются двусмысленными либо неоптимальными (Birnbaum и Wilson, 2000). MPT может стать хорошей альтернативой КТ у пациентов с высоким риском нефропатии, обусловленной введением контрастных веществ, либо во время беременности. МРТ-признаки острого аппендицита включают в себя: диаметр червеобразного отростка более 7 мм, утолщение его стенки больше 2 мм, наличие гиперинтенсивного содержимого в просвете червеобразного отростка, гиперинтенсивный сигнал от периаппендикулярного жира и жидкости на Т2ВИ (Spalluto et al., 2012).
— Вернуться в оглавление раздела «Лучевая медицина» Редактор: Искандер Милевски. Дата публикации: 24.5.2019 |
Источник