Мрт головного мозга перифокальный отек

Соавтор: Сотников В. В., к.в.н., главный врач Ветеринарной клиники неврологии, травматологии и интенсивной терапии, г. Санкт-Петербург.
Для выбора оптимальной лечебной тактики и планирования нейрохирургического вмешательства при опухолях головного мозга важно получить наиболее полную диагностическую информацию не только о локализации и гистологических свойствах опухоли, но и о выраженности и характере перифокальных реакций мозга, существенно влияющих на клинические проявления заболевания. Значительный перифокальный отек снижает выживаемость пациентов при менингиомах (Motta L, Mandara MT, Skerritt GC.2012).
Наиболее общей, закономерно развивающейся реакцией при очаговых поражениях (прежде всего при опухолях мозга) является перифокальный отек, в основе развития которого лежит взаимодействие сосудистого и паренхиматозного фактора.
Принято различать вазогенный и цитотоксический отеки мозга, которые могут сочетаться и изменять количественные соотношения в динамике развития в зависимости от вызвавшей их причины. Перифокальный отек при опухолях мозга формируется за счет увеличения объема внеклеточного пространства в результате накопления в нем жидкости, поступающей из поврежденных глиальных клеток, и вследствие повышения проницаемости клеточной мембраны эндотелия капилляров в зоне, окружающей очаг поражения. Распространенность зоны перифокального отека определяется не только увеличением содержания в ней воды, но и степенью регионарной демиелинизации волокон белого вещества мозга.
Чем выше степень демиелинизации, тем меньше содержание липидов в перифокальной зоне и тем более выражены нарушения процессов окисления и фосфорилирования, а также явления отека мозга (Chan Р.Н., Fishmann R.A. 1978). В прогрессировании перифокального отека основную роль играют два механизма: поступление в белое вещество мозга белков плазмы и их связывание с глиальными элементами; увеличение дальнейшего поступления жидкости в перивазальное пространство вследствие осмотического градиента; а также, по аналогичному механизму, поступление жидкости из ликворной системы (Priden F.R., Tsayumu M., Reulen H.J. 1979; S.Reulen H.J., Graber S., Huber P., Jto U. 1988).
Многочисленные исследования в гуманной медицине, проведенные в Институте нейрохирургии АМН Украины, свидетельствуют о существовании динамических различий между явлениями отека и набухания мозга. Отек — это увеличение содержания свободной воды в межклеточных интерстициальных пространствах, а набухание — это накопление свободной воды в клетках и связанной воды в межклеточных пространствах. Для внутримозговых опухолей, особенно для глиом, характерно преобладание отека в перифокальной зоне (О.Ю.Чувашова 2000).
По мере увеличения объема опухоли и нарастания явлений внутричерепной гипертензии изменяется белковый состав как в очаге поражения, так и в перифокальной зоне, в которой эти сдвиги коррелируют со степенью злокачественности опухоли. При этом развиваются регионарные нарушения проницаемости гематоэнцефалического барьера, которые увеличивают цитотоксический отек. Определенную роль в этом процессе, по-видимому, играет обнаруженный недавно в головном мозге специфический белок — фактор проницаемости сосудов, стимулирующий ангиогенез в опухолевой ткани и повышающий проницаемость капилляров, причем обнаружена корреляция между концентрацией этого белка и выраженностью перифокального отека.
Изложенные предпосылки обосновывают поиски возможностей неинвазивного получения диагностической информации, характеризующей выраженность перифокального отека мозга при глиомах с учетом их локализации, величины и гистологических свойств.
По данным МРТ границы глиом и перифокального отека оптимально отличаются в Т2 режиме, поскольку интенсивность сигнала возрастает в зоне большого накопления экстрацеллюлярной жидкости. Рис 1(а)
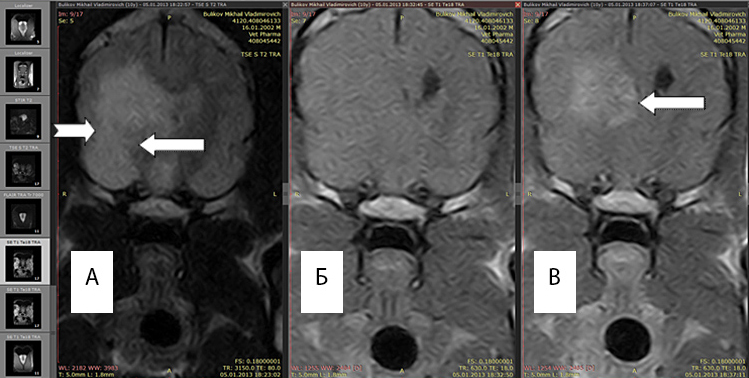 Рис. 1А. Т2 режим, хорошо выражен перифокальный отек (белые стрелки).
Рис. 1А. Т2 режим, хорошо выражен перифокальный отек (белые стрелки).
Рис. 1Б. Т1 режим без введения контраста, отсутствует правый желудочек, имеется смещение срединных структур.
Рис. 1В. Т1 режим с введенным контрастным препаратом «Магневист». Регистрируется интенсивный сигнал от новообразования (обозначено стрелкой), перифокальный отек не виден.
Возможность выявления границ между опухолью и зоной перифокального отека повышается при повторном МРТ-исследовании после введения магнитоусиливающих препаратов (магневист). Поскольку магневист не проникает через неповрежденный гематоэнцефалический барьер, сопоставление томограмм, полученных до и после введения препарата, позволяет судить о регионарных нарушениях проницаемости барьера. Рис 1(A,B)
Это особенно отчетливо проявляется при астроцитомах типичной структуры, при которых функция гематопаренхиматозного барьера на границе опухоли и прилегающих участках мозга до определенного времени остается относительно сохранной, поэтому магневист не проникает в ткань опухоли.
В связи с этим зона гипоинтенсивности сигнала более отчетливо определяется в проекции астроцитомы, чем в области перифокального отека. Оценка размеров и распространения глиом более точна на МРТ, чем на КТ (Кобяков Г.Л., Коновалов А.Н., Личиницер М.Р. 2001; Коновалов A.Н., Корниенко В.Н. 1985; Коновалов А.Н., Корниенко В.Н., Пронин И.Н., 1997.; Yamada K., Soreusen A.G. 2000).
Существует большая точность и разрешающая способность МРТ в диагностике глиом полушарий мозга, этот метод не сопоставим с данными, полученными при КТ-исследовании. Он позволяет более точно определить вид опухоли, степень ее анаплазии и выраженность перифокального отека мозга, что имеет важное значение для выбора наиболее рациональной противоотечной терапии в процессе предоперационной подготовки и планирования хирургического вмешательства (рис. 2,3,4,5,6). На всех рисунках представлены справа результаты МРТ — изображения, а слева — КТ в аналогичных срезах.
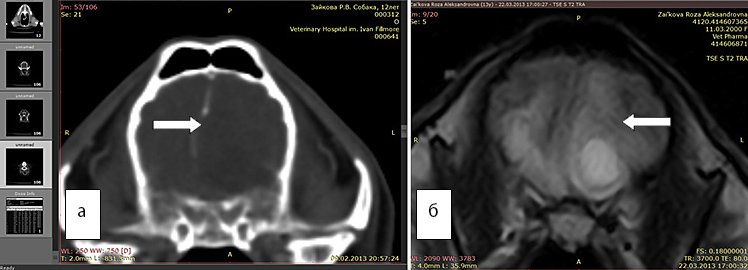 Рис. 2 а. КТ. Заметно смещение срединных структур (стрелка). Отек не виден
Рис. 2 а. КТ. Заметно смещение срединных структур (стрелка). Отек не виден
Рис. 2б. МРТ. Хорошо виден перифокальный отек
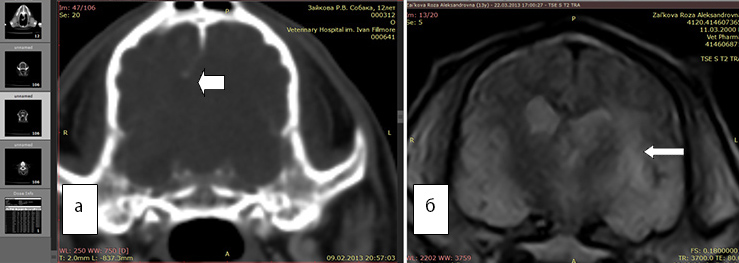 Рис. 3а. КТ. Заметно смещение срединных структур (стрелка). Отек не виден
Рис. 3а. КТ. Заметно смещение срединных структур (стрелка). Отек не виден
Рис. 3б. МРТ. Хорошо виден перифокальный отек
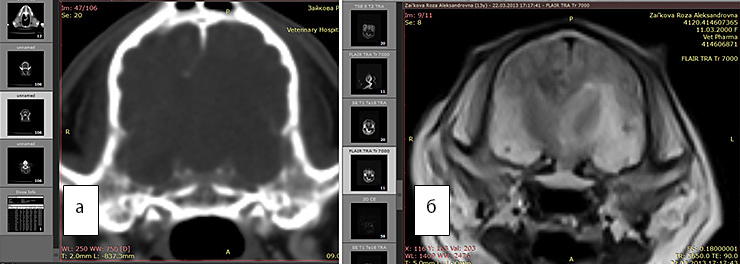 Рис. 4а. КТ. Заметно смещение срединных структур.Отек не виден
Рис. 4а. КТ. Заметно смещение срединных структур.Отек не виден
Рис. 4б. МРТ. Хорошо виден перифокальный отек. FLAIR последовательность
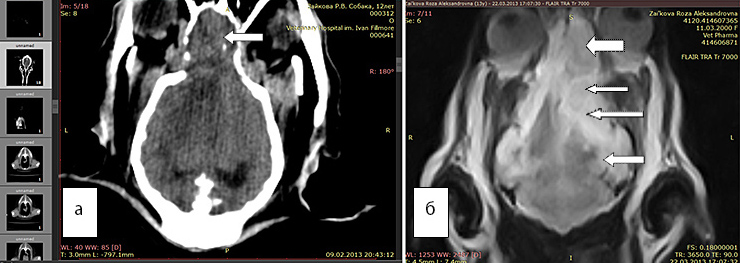 Рис. 5а. КТ. Перифокальный отек плохо виден, но новообразование хорошо заметно (стрелка)
Рис. 5а. КТ. Перифокальный отек плохо виден, но новообразование хорошо заметно (стрелка)
Рис. 5б. МРТ. Видно новообразование (большая стрелка), отек наиболее хорошо виден в программе FLAIR (маленькие стрелки)
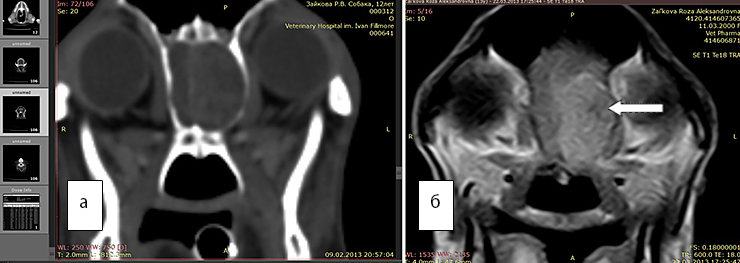 Рис 6а. КТ. В области обонятельной луковицы визуализируется новообразование
Рис 6а. КТ. В области обонятельной луковицы визуализируется новообразование
Рис. 6б. МРТ. Т1 режим с контрастом дает возможность гораздо точнее оценить объем новообразования, его границы
Представленные выше рисунки демонстрируют, что визуализация новообразования головного мозга, перифокального отека и его распространенности гораздо информативнее при использовании МРТ, чем КТ. Улучшить визуализацию помогает использование контраста, а также последовательного выполнения программ: для оценки перифокального отека целесообразно использовать FLAIR импульсную последовательность МРТ. Т2-взвешенные изображения, широко использующиеся для выявления патологических изменений, не всегда позволяют с достаточной надежностью различать зоны поражения и некоторые нормальные ткани. Так, на Т2-взвешенных изображениях зоны патологических изменений вещества мозга часто имеют высокий сигнал и выглядят как более яркие участки. Аналогичный высокий сигнал имеет также нормальная спинномозговая жидкость, что затрудняет выявление патологических очагов, располагающихся около пространств, заполненных данной жидкостью. Для преодоления данного недостатка разработана методика FLAIR (Fluid Attenuated Inversion Recovery), обеспечивающая подавление сигнала свободной воды (спинномозговой и некоторых других физиологических жидкостей) при сохранении базовой Т2-взвешенности изображения. FLAIR лучше выявляет очаговые изменения мозга.
Нельзя не отметить, что (по нашим данным наблюдения 35 пациентов) оценить наличие и размер перифокального отека при ЭЭГ — исследовании невозможно. Такая же ситуация существует и в гуманной медицине. Изменения биоэлектрической активности мозга (ЭЭГ) при глиальных опухолях неспецифичны и отражают реакцию мозга на поражение, развивающееся в нем. В дооперационном периоде ЭЭГ позволяет получить объективную информацию о функциональном состоянии мозга, выявить наличие и локализацию эпилептического очага у пациентов, имеющих эпилептические припадки (Фадеева Т.Н. 2004). Следует исходить из данных о том, что опухолевая ткань электрически нейтральна, поэтому на ЭЭГ нет отражения места локализации опухоли. Однако при проведении противоотечной терапии (дексаметазон 1мг/кг 2 раза в день) перед оперативным лечением либо при неоперабельных опухолях вместе с регрессом неврологических симптомов очень быстро происходит нормализация электрической активности головного мозга, что, несомненно, указывает на влияние перифокального отека на электрическую активность мозга.
Список литературы:
- Chan Р.Н., Fishmann R.A. Brain edema: induction in cortical slices by polyunsaturated fatty acids //Science. — 1978. — V.201, №5607. — P.358—360.
- Priden F.R., Tsayumu M., Reulen H.J. Measurement of vasogenic brain edema clearance into ventricular CSF //Surg. Forum. — 1979. — V.30, №5. — P. 446—453.
- S.Reulen H.J., Graber S., Huber P., Jto U. Factors off ecting the extension of peritumoral brain oedema ACT-study //Acta Neurochir. — 1988. — V.96, №1—2. — P. 19—24.
- Motta L., Mandara M. T., Skerritt G. C. Canine and feline intracranial meningiomas: an updated review. The Veterinary Journal, 192, 153-165. Source ChesterGates Animal Referral Hospital, Chester Gate Road, Telford Court, Unit E-F, Chester CH16LT, United Kingdom.
- Чувашова О.Ю. Характеристика перифокального отека при глиомах полушарий головного мозга различной степени анаплазии по данным компьютерной и магнитно-резонансной томографии. Институт нейрохирургии им. акад. А.П.Ромоданова АМН Украины, г. Киев. 2000.
- Кобяков Г.Л., Коновалов А.Н., Личиницер М.Р. и др. Современные возможности химиотерапии в лечении злокачественных опухолей // Современные минимально-инвазивные технологии (нейрохирургия, вертебрология, неврология, нейрофизиология): Материалы симпозиума. — СПб., 2001.—С. 251-253.
- Коновалов A.Н., Корниенко В.Н. Компьютерная томография в нейрохирургической клинике. — М.: Медицина, 1985.— С. 20—44.
- Коновалов А.Н., Корниенко В.Н., Пронин И.Н. Магнитно-резонансная томография в нейрохирургии. — М.: Видар, 1997.—С. 95-134.
- Yamada K., Soreusen A.G. Diagnostic imaging // Neurooncology. The Essentials. — New York, 2000. — Ch. 6. — P. 56 —77
Источник
Диагностика заболеваний головного мозга
Существует множество заболеваний головного мозга, а так же изменений в веществе мозга, сопровождающих заболевания внутренних органов, интоксикации и нарушения обмена веществ.
При этом во всём многообразии патологических изменений головного мозга существуют общие закономерности развития болезней, общие характерные черты, обусловленные физиологией нервной ткани, реактивностью организма и течением типовых патологических процессов. Таким образом, непознаваемость и сложность диагностики заболеваний головного мозга лишь первое впечатление, которое может возникнуть при знакомстве с лучевой диагностикой. При подробном разборе вы увидите, как знакомые образы складываются в характерные картины для разных болезней.
Задача лучевой диагностики головного мозга, опираясь на структурные изменения делать вывод в пользу конкретного заболевания. А так же говорить о причинах, строить прогноз и выбирать метод лечения в зависимости от нозологической формы, её распространенности, стадии течения и возможных осложнений.
Лучевая диагностика так же позволяет контролировать ход лечебного процесса, оценивать результаты и направлять его, исходя из морфологических изменений.
На КТ изображение строится на фоне разницы ослабления рентгеновского излучения разными тканями и отображаются в сером диапазоне от чёрного до белого. На МРТ физика получения изображения сложнее, так как основана на поведении атомов разных тканей в магнитном поле в ответ на воздействие радиочастотных импульсов, но всё равно отображается в градациях серого от чёрного до белого.
При этом на МРТ в зависимости от магнитных характеристик тканей и времени (t) сбора данных, изображения делятся на так называемые импульсные последовательности: Т1- и Т2-взвешенные изображения. Т1 и Т2 имеют общее название спин-эхо, а если сбор данных производится быстро, то они называются турбо-спин-эхо или фаст-спин-эхо.
Кроме того, имеются специальные так называемые импульсные последовательности градиентного эхо, они включают в себя:
Flair (Tirm),
Fat Sat,
Stir,
T2* (T2-hemo),
MRA TOF и PC.
Дополнительно к этим последовательностях имеются последовательности противофазы (фаза противопоставления сред: жир/вода), а так же диффузионно-взвешенные импульсные последовательности (DWI и ADC).
Кроме этих существуют так же другие импульсные последовательности, например Fiesta (Ciss) – где ткани изображаются одинаково чёрными по отношению к белой жидкости, но допустимы очень тонкие срезы.
Диагностика и общепринятое описание структурных изменений на МРТ и КТ происходит на основе, как говорят, разницы интенсивности сигнала на МРТ и плотности на КТ. То есть одно ярче или темнее другого. В протоколировании результатов исследования, когда структура ярче окружающего фона используется фраза «гиперинтенсивно» (на КТ «гиперденсно»), или с указанием по отношению к каким-то конкретным структурам «гиперинтенсивно относительно…». Напротив – «гипоинтенсивно» (на КТ «гиподенсно»). Если изменение не отличает по интенсивности сигнала (или плотности на КТ) от окружающих структур – говорят «изоинтенсивно» (или изоденсно). Допустимо высказываться манипулируя высотой сигнала, то есть говорить: «МР-сигнал выше… или МР-сигнал ниже, чем…», при это всегда стоит указывать импульсную последовательность в которой описывается интенсивность сигнала.

Рис.
Перейдём к характеристике каждой конкретной импульсной последовательности и отображения с помощью неё тканей.
Т1 вода↓, жир↑, коллоид↑, кальций↓, воздух↓, движение↑;

Рис.2
Т2 вода↑, жир↑, коллоид↓, кальций↓, воздух↓, движение↓;

Рис.3

Рис.4
Flair = Т2-вода; Stir = Т2-жир; Т2* = Т2 – жир, но особенно чувствительна к продуктам распада гемоглобина.

Рис.5
FS – добавляется к Т1 или Т2 с целью элиминации гиперинтенсивности жира.

Рис.6
DWI = 1/ADC. На DWI↑: абсцесс, ишемия, холистеатома, плотноклеточные опухоли. Соответственно они же ↓ на ADC.

Рис.7

Рис.8
Стандартное исследование головного мозга проводится с постановкой срезов в 3х плоскостях: аксиальной (поперечной или трансверсальной), сагиттальной (продольной) и корональной (фронтальной).
Наиболее распространенный алгоритм сканирования мозга включает в себя:
1.Т2 tra se/tse
2.Flair tra gre
3.T1 tra se/tse
4.T1 sag se/tse
5.T2 cor se/tse
6.DWI/ADC

Рис.9
«Основные ориентиры» нейрорадиологии
Перед тем как приступить к изучению морфологии и структуре групп заболеваний необходимо рассмотреть самые распространённые изменения в мозговой ткани, иначе говоря «основные ориентиры», которые помогут правильно понимать проявление болезни и грамотно описывать патологический процесс.
Наиболее распространённые типичные изменения:
1.смещение срединных структур
2.перифокальный отёк
3.расширение или сдавление желудочков
4.кистозно-глиозные изменения
5.объёмное воздействие или «масс-эффект»
6.очаговые изменения
7.объёмное образование
8.диффузные изменения
Далее охарактеризуем каждую из этих групп подробнее.

Рис.10
Объёмное воздействие («масс-эффект»)
Объёмное воздействие или феномен «масс-эффекта» — это результат воздействия на структуры мозга внутричерепной массы, которая смещает расположенные рядом с ней структуры, сдавливает участки мозга приводя к дислокации отдельных анатомических структур, сужению просвета желудочков, сглаживанию борозд и извилин. Масс-эффект характеризуется как незначительно выраженный, выраженный и значительный. Обычно объёмное воздействие сопровождает крупные опухоли или гематомы.
Смещение срединных структур
В головном мозге срединными структурами принято называть анатомические ориентиры, расположенные между полушариями большого мозга, то есть: серп мозга, мозолистое тело и прозрачную перегородку. Смещение срединных структур имеет существенное клиническое значение, так как, исходя из этого значения, определяется необходимость экстренного оперативного лечения, потому что нарастание смещения угрожает вклинением.
Перифокальный отёк
Вокруг внутричерепных образований (например, опухолей) или гематом часто наблюдается отёк вещества головного мозга, что связано с нарушением кровообращения в этих зонах, отёк сопровождается «масс-эффектом» и при выраженном отёке усиливает его.
Кистозно-глиозные изменения
Это отражение отдалённых последствий погибшего вещества головного мозга, так называемые «рубцы» на мозге. Обычно это результат ишемического инсульта, травмы или последствий операции.
Расширение или сдавление желудочков. Это важный признак при оценке характера патологического процесса, его выраженности. Динамическое наблюдение за состоянием желудочковой системы позволит сделать правильный вывод о тенденции заболевания и его лечении. Сужение всей желудочковой системы свидетельствует о диффузном отёке головного мозга. Равномерное расширение в унисон расширению субарахноидального пространства говорит об атрофии мозга, если расширение желудочков сопровождается сглаживанием борозд и извилин поверхностей мозга – это верный признак окклюзионной гидроцефалии. Неравномерное расширение одного желудочка может быть следствием перекрытия его отверстия, либо растягивания его «рубцами» кистозно-глиозных изменений, а неравномерное сужение желудочка – чаще всего проявление «масс-эффекта» рядом расположенного образования.

Рис.11

Рис.12
Объёмное образование
Весьма расхожее выражение в кругах лучевой диагностики, которое может обозначать любую массу в органе или за его пределами. Объёмное образование это масса, обычно имеющая относительно явные границы или без них, часто имеющее перифокальный отёк, оказывающее «масс-эффект» на структуры мозга, при больших размерах, сопровождающееся смещением срединных структур и сдавлением желудочков мозга. В большинстве случаев под термином «объёмное образование» находятся: опухоль, метастаз, гематома, аневризма, паразитарная киста, гранулёма и т.д. Категорически не рекомендуется при формулировке заключения ограничиваться одним повествованием об «объёмном образовании», целесообразно высказывать его предположительную природу.
Очаговые изменения. Это мелко точечные изменения в веществе мозга, свидетельствующие о диссеминированном процессе. Очаг может быть один или их несколько. Очаги в морофологическом терминологическом смысле чаще не сопровождаются перифокальным отёком, «масс-эффектом», смещением структур мозга или желудочковой системы. Однако в некоторых случаях трубно провести грань между очагом и объёмным образованием. Очаговые изменения в мозге чаще всего представляют собой: дисциркуляторную энцефалопатию, мелкие метастазы, рассеянный склероз и д.т.
Диффузные изменения
Это изменения вещества головного мозга, без чётких границ, могут иметь разную структуру. Порой затрагивают только кору или только белое вещество, но так же, может быть вовлечено и то и другое. Могут быть симметричными или односторонними. Иногда сопровождаются только изменением интенсивности сигнала или плотности мозгового вещества, иногда сопровождаются отёком или «масс-эффектом». При некоторых патологических процессах (ишемический инсульт, опухоль) могут обладать выраженным «масс-эффектом» со сдавлением желудочковой системы и смещением срединных структур.
Для того, что бы быстрее сориентироваться в множестве проявлений заболевания головного мозга целесообразно их разделить на условные группы, в которые морфология болезней будет иметь относительно схожие черты.
Этих групп будет 5:
- Очаговые изменения
- Объёмные образования с масс-эффектом
- Объёмные образования без масс-эффекта
- Процесс с уменьшение объёма мозгового вещества
- Диффузные изменения вещества мозга

Рис.13
Теперь мы охарактеризуем каждую из этих групп по отдельности.
Очаговые изменения
Эта группа заболеваний включает в себя поражения мозга, чаще всего представленные очагами: дисциркуляторная энцефалопатия, демиелинизирующие заболевания, метастазы и кавернозная ангиома.

Рис.1
Диффузные изменений
Диффузные изменения вещества головного мозга. Одна из самых распространенных групп заболеваний. В неё входят: ишемический инсульт, энцефалит, отёк головного мозга, массивное субарахноидальное кровоизлияние, диффузная гипоксия, субкортикальная гипертоническая склеротическая энцефалопатия (болезнь Бинсвангера), первичная множественная лейкоэнцефалопатия, глиоматоз мозга и др.

Рис.2
Объёмные образования без масс-эффекта
Объёмные образования без масс-эффекта. Это поражения, величина которых не коррелирует с их воздействием на структуры мозга. Например: мешковидная аневризма, артерио-венозная мальформация, менингиома (не крупная), арахноидальная киста (не крупная).

Рис.3
Объёмные образования с масс-эффектом
Объёмные образования с масс-эффектом. Может быть представлено кистой, солидным образованием, или может иметь смешанное кистозно-солидное строение. Так же стоит определить находится ли это поражение в мозге или расположено экстрааксиально (внемозговая локализация). При внемозговой локализации и травме в анамнезе – гематома (субдуральная, эпидуральная). При отсутствии травмы в анамнезе – вероятна опухоль, эмпиема, гигрома или субдуральная лимфома. Если это единичное внутримозговое поражение то оно чаще является: опухолью, крупной врожденной кистой, гематомой или абсцессом. В случае множественного поражения (2 и более): метастазы и контузионные очаги.

Рис.4

Рис.5

Рис.6
Полная карта по ссылке
Поражения с уменьшением вещества мозга
Процесс с уменьшение объёма мозгового вещества. Сюда входят процессы, которые в большинстве случаев являются последствиями патологических процессов: кистозно-глиозные изменения, дегенеративные изменения (атрофии), гидроцефалия (смешанная, окклюзионная), врожденные арахноидальные кисты и аномалии развития.

Рис.8
Стоит так же подчеркнуть, что порой морфологические проявления указанных заболеваний могут быть совсем не характерными приведенным в этой лекции группам, таким образом, чрезвычайно важно знать семиотику морфологических особенностей каждой конкретной нозологической формы, что бы не ошибиться в трактовке изменений. Приведенный алгоритм служит в большей степени для облегчения ориентировки, чем для руководства к действию.
Свойства указанного алгоритма дифференциации и импульсные последовательности, а так же анамнестические данные помноженные на знание особенностей морфологии каждого заболевания обеспечат вам безошибочно верный диагноз в большинстве случаев. И, тем не менее, следует осторожно и не опрометчиво высказываться в заключении, особенно в отсутствии опыта встреч с описываемой картиной.
С приобретением опыта рентгенологу всё чаще приходится использовать свой опыт и эрудицию для постановки диагноза, чем руководствоваться некими алгоритмами, так как все алгоритмы строятся на статистической вероятности и общих совпадениях, в связи с чем, не могут быть совершенны и слепое следование им может привести к ошибке.
Контрастное усиление
В диагностических целях очень часто приходится использовать контрастное вещество. Контрастное вещество представляет собой парамагнетик, укорачивающий время Т1 и дающий яркий МР-сигнал. В сосудах головного мозга имеется барьер, так называемый гемато-энцефалический барьер (ГЭБ), через который не проходит ряд химических веществ и белковых молекул в том числе и контраст. Таким образом, в норме при контрастировании мозга происходит усиление яркости от дуральных синусов, мозговых вен, гипофиза, воронки гипофиза и частично шишковидного тела. Но в случае некоторых патологических процессов проницаемость гемато-энцефалического барьера увеличивается и контраст поступает в поражённые участки мозга. К таким болезням относятся: опухолевый рост (первичное образование, метастазы), воспаление (менингит, абсцесс, гранулёмы), сосудистые заболевание (инсульт), демиелинизирующие заболевания (рассеянный склероз).

Рис.14
Применение контрастного агента осуществляется для дифференциальной диагностики разных болезней, уточнении характера патологического процесса, его распространённости, а так же границ образований. Всё это обеспечивается благодаря особенностям накопления контрастного агента в поражённой ткани, так называемым «шаблонам» или «паттернам», которые могут быть: округлыми, кольцевидными, полукольцами, диффузными, гиральными и др. Каждый из указанных паттернов характерен для определённого патологического процесса в головном мозге. Например, округлый паттерн характерен для опухоли или метастаза; кольцевидный — для опухоли с распадом; в виде полукольца – для демиелинизирующего заболевания, диффузный для опухоли, церебрита; гиральный – для инсульта. Накопление контраста описывается как интенсивное и не интенсивное, гомогенное и не гомогенное (однородное и не однородное) или отсутствие накопления контрастного агента, что характерно для глиом низкой степени злокачественности, ранних стадий инсульта и неактивной стадии рассеянного склероза, а так же в некоторых других случаях.

Рис.15

Рис.16
Контрастный препарат вводится внутривенно из расчёта 0,1мл на 1кг веса. В среднем 10-15-20мл. После введения контраста производится серия сканирования с использованием Т1 в 3х плоскостях: аксиальная, сагиттальная и корональная. В связи с тем, что жир имеется высокий сигнал по Т1, так же на этих сканах для улучшения визуализации может быть подключен режим FS (подавление жира), например при исследовании с контрастом области глазниц, для того что бы ретробульбарная клетчатка не скрадывала истинный сигнал контраста.

Рис.17

Рис.18
Наиболее распространёнными контрастными агентами для исседования головного мозга являются: «Омнискан», «Гадовист», «Магневист». Эти контрастные препараты являются гипоаллергенными, так как имеют в своей основе гипоосмолярные, не ионные хелатные комплексы, что позволяет им быть химически инертными, в отличии от препаратов, используемых в КТ на основе йода.

Рис.19
Видео с лекцией
Автор статьи и видео-лекции: врач-рентгенолог, к.м.н. Власов Евгений Александрович
Полная или частичная перепечатка данной статьи, разрешается при установке активной гиперссылки на первоисточник
Похожие статьи
Метастазы в кости Метастазы в кости — очаги периферического распространением (чаще всего гематогенно) первичной опухоли с поражением костей | |
Интракраниальная инфекция Нейроинфекция — поражения вещества головного мозга и его отдельных структур, вызванное заражением и жизнедеятельностью инфекционного агента (бактерии, вируса, паразита, приона и д.р.) | |
Глиобластома Глиобластома — опухоль высокой степени злокачественности, гетерогенного строения с центральным некрозом, быстрым инфильтративным ростом, перифокальным отеком и наихудшим прогнозом среди всех глиом. | |
Метастазы в мозг Внутричерепные метастазы являются осложнением рака с грозными последствиями. Томография мозга широко может быть использована для отбора больных с впервые выявленной злокачественной опухолью и для оценки пациентов с известными злокачественными новообразованиями, которые провоцируют развиваются неврологического дефицита. | |
Дифференциальная диагностика поражений головного мозга Задача лучевой диагностики головного мозга, опираясь на структурные изменения делать вывод в пользу конкретного заболевания. А так же говорить о причинах, строить прогноз и выбирать метод лечения в зависимости от нозологической формы, её распространенности, стадии течения и возможных осложнений. | |
МРТ опухоли головного мозга с использованием визуализации APT Amide Proton Transfer (APT) — это новый метод МРТ, который генерирует контраст изображения, отличный от обычного МРТ. Весоизмерительная визуализация APT представляет собой метод MRI с переносом насыщения химическим обменом (CEST), и его сигнал основан на концентрации эндогенных белков и пептидов, типично присутствующих в высокосортной ткани опухоли головного мозга. Таким образом, взвешенное изображение APT не требует применения какого-либо контрастного агента | |
Позитронно-эмиссионная томография (ПЭТ) В отличие от стандартной МРТ или КТ, прежде всего обеспечивающей анатомическое изображение органа, при ПЭТ оценивают функциональные изменения на уровне клеточного метаболизма, которые можно распознавать уже в ранних, доклинических стадиях заболевания, когда структурные методы нейровизуализации не выявляют каких-либо патологических изменений. |
Источник
