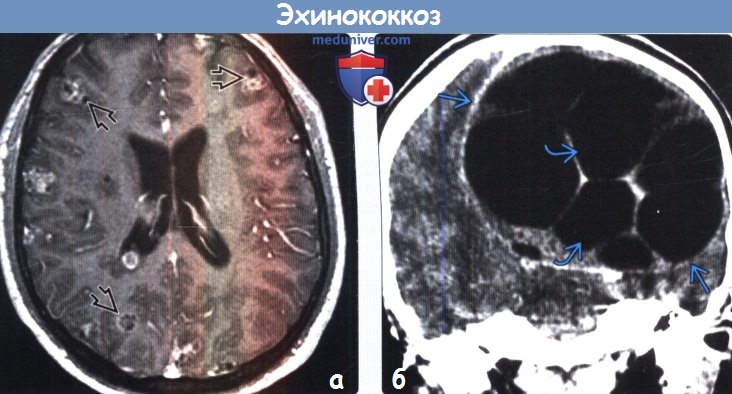
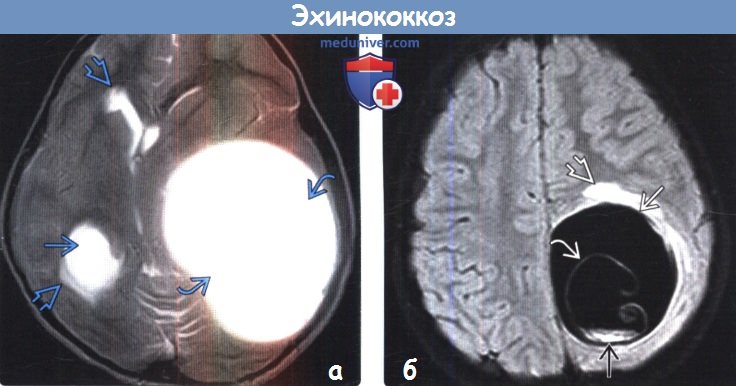
Мрт головного мозга при эхинококкозе
Диагностика эхинококкоза головного мозга по КТ, МРТа) Сокращения: б) Визуализация: 1. Общие характеристики эхинококкоза головного мозга:
2. КТ признаки эхинококкоза головного мозга: 3. МРТ признаки эхинококкоза головного мозга: в) Дифференциальная диагностика: 1. Арахноидальная киста: 2. Эпидермоидная киста: 3. Нейроглиальная киста: 4. Порэнцефалическая киста: г) Патология: 1. Общие характеристики эхинококкоза головного мозга: 2. Макроскопические и хирургические особенности: 3. Микроскопия:
д) Клиническая картина: 1. Проявления эхинококкоза головного мозга: 2. Демография: 3. Течение и прогноз: 4. Лечение: е) Диагностическая памятка. Обратите внимание: ж) Список литературы: — Также рекомендуем «Амебиаз головного мозга на МРТ» Редактор: Искандер Милевски. Дата публикации: 16.4.2019 |
Источник

Эхинококкоз головного мозга — это заболевание, обусловленное проникновением в мозг личинок эхинококка с формированием единичных или множественных кист-пузырей. В зависимости от расположения проявляется головными болями, эпилептическими приступами, парезами, нарушением зрения, расстройством психики. Основанием для постановки диагноза церебрального эхинококкоза является наличие кисты по данным томографии, нарастающий титр антиэхинококковых антител и положительная проба Касони. Проводится полное удаление кист с капсулой в сочетании с противогельминтной и симптоматической терапией. После операции требуется реабилитация и длительное наблюдение.
Общие сведения
Эхинококкоз головного мозга — редкое паразитарное поражение церебральных тканей. По различным данным, составляет от 0,4 до 9% всех случаев эхинококкоза. Поражения головного мозга в сочетании с эхинококкозом печени и лёгких встречается у 0,2% больных. Наибольшая заболеваемость отмечается в эндемичных зонах. Для России это Башкирия, Татарстан, Ставропольский и Краснодарский край, северные регионы.
Большинство случаев церебрального эхинококкоза представлено единичными пузырями, содержащими личинки паразита. Множественный эхинококкоз мозга встречаются крайне редко. Эхинококковые очаги локализуются преимущественно в белом веществе теменных, лобных и затылочных долей.
Эхинококкоз головного мозга
Причины
Церебральная форма эхинококкоза возникает вследствие проникновения личинок в мозговые ткани. Заражение человека происходит алиментарным путем — при проглатывании яиц (онкосфер) эхинококка. Последние выделяются в окружающую среду с фекалиями зараженных животных: волков, собак, лисиц. Длительно сохраняются в почве, с её высушенными частичками (пылью) разносятся ветром.
Яйца могут попадать на шерсть домашнего скота и собак, лежащих на траве, на одежду и руки людей. Наибольший риск заражения имеют лица, связанные с животноводством и разделкой туш, охотники, хозяева собак, находящихся в свободном выгуле. Больной эхинококкозом человек не выделяет паразитов и не опасен для окружающих.
Обсеменение пищи происходит в основном через грязные руки. В эндемичных областях вблизи скотобоен и животноводческих ферм возможно попадание пыли с онкосферами эхиноккока на стоящие открыто продукты. Попадая в кишечник человека, личинка выходит из яйца и проникает в сосудистое русло. С током крови она проходит через печень и лёгкие. Гематогенный занос личинки в головной мозг возможен, если она не «зацепилась» в тканях предыдущих органов или при попадании в организм сразу большого количества яиц с сочетанным поражением нескольких органов.
Патогенез
В мозговых тканях вокруг личинки эхинококка образуется фиброзная капсула. Формируется пузырь, иногда окружённый воспалительной зоной — результатом реакции церебральных клеток на внедрение чужеродного организма. В воспалительный процесс могут вовлекаться расположенные вблизи кисты церебральные оболочки. Очаг эхинококкоза оказывает раздражающее действие на мозговые нейроны, что приводит к появлению эпилептических приступов. Постепенно эхинококковый пузырь увеличивается в размерах, оказывая все большее давление на окружающие ткани.
Возникает внутричерепная гипертензия — повышение давления внутри черепной коробки. Нарастание давления отражается на всех участках мозга и лежит в основе прогрессирующих общемозговых симптомов. Церебральные ткани и питающие их сосуды сдавливаются. Развиваются хроническая гипоксия и ишемия, приводящие к нарушению метаболизма и гибели нейронов. В первую очередь страдают нервные клетки, расположенные вокруг кисты. Выпадение их функций проявляется очаговой неврологической симптоматикой.
Классификация
Эхинококкоз головного мозга включает 2 основные формы. В отношении каждой из них в практической неврологии и нейрохирургии применяются разные подходы в лечении. От формы заболевания зависит прогноз.
- Солитарная форма характеризуется наличием одиночной кисты. Образование часто достигает значительных размеров — до 60 мм в диаметре. В клинической картине превалируют фокальные эпиприступы и очаговые симптомы. Возможно радикальное хирургическое удаление. Имеет относительно благоприятный прогноз.
- Рацимозная форма отличается формированием гроздевидного конгломерата пузырей и многоочаговостью поражения. Встречается редко. В клинике преобладают тяжелые общемозговые проявления. Хирургическое лечение затруднительно.
Симптомы церебрального эхинококкоза
Солитарная киста отличается постепенным развитием симптоматики. Заболевание начинается с периодической головной боли. Болят виски, лоб или вся голова. Характерно чувство давления на глаза. Длительность и интенсивность цефалгии постепенно нарастают. Она приобретает упорный характер, сопровождается тошнотой и рвотой. У ряда пациентов эхинококкоз дебютирует эпилептическим пароксизмом. Затем возникают головные боли. Множественные церебральные поражения манифестируют резким ликворно-гипертензионным синдромом с интенсивной цефалгией и многократной рвотой.
Очаговые проявления заболевания напрямую зависят от расположения эхинококкового пузыря. Типичны эпилептические припадки, которые длятся несколько лет и не поддаются медикаментозному лечению. Пароксизмы носят характер фокальной эпилепсии в виде онемения (сенсорный пароксизм) или судорожных мышечных сокращений (двигательный пароксизм).
В приступ вовлекается одна или обе конечности половины тела, противоположной локализации кисты в головном мозге. Возможна вторичная генерализация: судороги появляются в одной конечности, постепенно распространяются на все тело. В последующем в конечностях, подверженных фокальным двигательным эпиприступам, развивается мышечная слабость, спастическая скованность, теряется болевая чувствительность.
Среди других очаговых проявлений встречаются различные психические расстройства (депрессия, агрессивность, бред), нарушение памяти, снижение интеллектуальных способностей вплоть до деменции. Картину общемозговой симптоматики дополняет атаксия, связанная с поражением вестибулярного анализатора. Наблюдаются головокружения с чувством вращения окружающих предметов, неустойчивость во время ходьбы, расстройство координации — при резких поворотах пациентов «заносит» в сторону. Выраженность и быстрота прогрессирования симптомов варьирует в зависимости от места поражения и скорости увеличения объема кисты.
Осложнения
Сопровождающая эхинококкоз внутричерепная гипертензия вызывает сдавление зрительного тракта и приводит к атрофии зрительных нервов с падением остроты зрения. Устойчивое к антиконвульсантной терапии течение эпилепсии при эхинококкозе головного мозга зачастую осложняется развитием эпилептического статуса. Следующие непрерывно друг за другом эпиприступы опасны для жизни, поскольку провоцируют сбой в работе дыхательной и сердечно-сосудистой системы.
При отсутствии своевременной диагностики и адекватного лечения церебрального эхинококкоза увеличивающаяся киста вызывает смещение мозговых структур. Нарастающая гипертензия обуславливает сдавление головного мозга с дисфункцией жизненно важных нервных центров и последующим летальным исходом. Редким осложнением является разрыв эхинококкового пузыря с обсеменением окружающих тканей.
Диагностика
Эхинококкоз головного мозга имеет клиническую картину сходную с внутримозговыми опухолями, что нередко приводит к диагностическим ошибкам. Поэтому важное значение имеет последовательное осуществление всех этапов комплексной диагностики:
- Детализация анамнеза. Помогает выявить факт пребывания в эндемичном по эхинококкозу районе, работу в животноводческом хозяйстве и т. п. Устанавливает особенности начала заболевания.
- Осмотр невролога. Выявляет признаки повышенного внутричерепного давления, очаговую симптоматику — наличие гемипареза, психических отклонений, когнитивных нарушений.
- Осмотр офтальмолога. Предусматривает проведение офтальмоскопии, с помощью которой обнаруживаются отечные диски зрительных нервов, а при длительно существующей клинике — признаки атрофии.
- Рентгенография черепа. Пальцевые вдавления на черепных костях, расхождение швов между ними, признаки расширения диплоических вен свидетельствуют о длительно существующем повышении интракраниального давления. При этом заболевание может иметь небольшую длительность.
- Томографические исследования. Позволяют выявить внутримозговое образование с тонкими стенками, определить его локализацию и объем. КТ головного мозга более информативно в отношении кальциноза капсулы, МРТ головного мозга лучше визуализирует стенки кисты.
- Лабораторные анализы. В ОАК отсутствуют воспалительные изменения, наблюдается эозинофилия. Проводится иммуноферментное исследование на наличие антител к эхинококку. Имеет значение титр антител: чем он выше, тем с большей вероятностью подтверждает эхинококкоз.
- Аллергопробы с эхинококковым антигеном. Проводится внутрикожная проба Касони в её современной интерпретации (метод Шульца). Положительный результат отмечается у 85% больных церебральным эхинококкозом.
- Обследование других органов. Необходимо для исключения сочетанного поражения. Проводится УЗИ печени и рентгенография легких. При обнаружении изменении осуществляется углублённое исследование с назначением МРТ печени, КТ легких, консультаций гепатолога, пульмонолога и др.
Полученные результаты оценивают в совокупности, сопоставляя их с клиническими симптомами и течением заболевания. Дифференцировать эхинококкоз головного мозга необходимо от других объемных образований: арахноидальных кист, церебрального цистицеркоза, эпидермоидных кист, интракраниальных опухолей и абсцессов.
Лечение эхинококкоза головного мозга
Наиболее оправданным методом лечения является хирургический. Сегодня он эффективно сочетается с этиотропной, симптоматической и реабилитационной терапией. Комплексное лечение осуществляется целым рядом специалистов и включает:
- Хирургическое удаление кисты. Общепринятым стандартом выступает радикальное микрохирургическое иссечение без повреждения стенок пузыря. Операция требует от нейрохирурга тщательного планирования доступа. При локализации поражения в функционально значимых областях мозга проводится интраоперационная кортикография. Трудную задачу представляет лечение множественных очагов, поскольку необходимо удаление всех кист.
- Консервативную этиотропную терапию, которая проводится противогельминтными фармпрепаратами из группы бензимидазолов (например, альбендазолом). Ранее антигельминтное лечение назначалось в неоперабельных случаях и носило паллиативный характер. Последнее время доказано положительное влияние послеоперационной антигельминтной терапии на эффективность хирургического лечения.
- Симптоматическое лечение осуществляется в рамках предоперационной и восстановительной терапии. Проводится антиконвульсантами, препаратами, снижающими внутричерепное давление, обезболивающими средствами и т. п.
- Послеоперационную реабилитацию, состоящую из фармакотерапии (препараты для улучшения церебрального метаболизма и кровотока), лечебной физкультуры, психотерапии и занятий с логопедом (при нарушениях речи).
Прогноз и профилактика
Прогноз зависит от формы заболевания, количества, размеров и локализации эхинококковых пузырей. Наиболее благоприятный прогноз имеет своевременно прооперированный солитарный церебральный эхинококкоз. Частота послеоперационных рецидивов составляет 15-30%. Рецидив возникает, если в ходе операции произошло вскрытие пузыря. Но преимущественно он обусловлен способностью паразита распространять за пределы капсулы микроскопические отсевы, не диагностируемые современными способами нейровизуализации.
С целью своевременной диагностики рецидива прооперированные пациенты должны проходить регулярные обследования, включающие анализ на антитела, УЗИ печени, церебральную МРТ, рентгенографию ОГК. Рекомендованный ВОЗ срок наблюдения пациентов — 10 лет. К мероприятиям, способным предупредить эхинококкоз, относится соблюдение правил личной гигиены, ношение спецодежды при работе с животными и разделке туш, повышение санитарного состояния ферм, выявление и ликвидация источника заражения.
Источник
Поражение головного мозга при кистозном эхинококкозе (КЭ) составляет приблизительно 1 — 3% всех случаев заболевания, крайне редко встречается поражение спинного мозга. Эхинококковые кисты обычно имеют шаровидную форму и характеризуются медленным ростом. Их размер составляет в среднем 4 — 10 см в Ø.
Самая частая внутричерепная локализация эхинококковых кист — паренхима полушарий головного мозга в бассейне средней мозговой артерии, реже — субарахноидальное пространство полушарий головного мозга. Эхинококк вызывает реактивное воспаление с развитием грануляционной ткани и образованием капсулы вокруг паразита в мозге. Величина капсулы эхинококка колеблется от горошины до куриного яйца, достигая иногда размеров человеческого кулака. В литературе описаны редкие наблюдения внутрижелудочковых эхинококковых кист, киста теменной кости у детей, эпидуральная локализация паразита в задней черепной ямке у ребенка 5 лет.
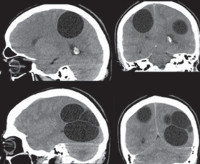
Многоочаговое поражение головного мозга, т.е. множественные эхинококковые кисты головного мозга являются крайне редким наблюдением и могут быть первичными или вторичными. Первично-множественное поражение происходит вследствие заноса протосколексов эхинококка током крови в различные участки головного мозга, а вторично-множественное — в результате спонтанного разрыва первичной кисты или вследствие травмы, иногда в ходе хирургического вмешательства.
В литературе описан случай пациента с огромной массой внутричерепных эхинококковых кист (95×85×80 мм) общим объемом 323 см3. Заболевание дебютировало с гипертензионной симптоматики (головная боль и рвота). Пациенту выполнили срочную операцию из-за быстрого ухудшения неврологического статуса, удалив 19 эхинококковых кист из теменнозатылочной области. К сожалению, пациент скончался после операции (Cavuşoğlu H., Tuncer C., Ozdilmaç A., Aydin Y., 2009).
При эхинококкозе головного мозга быстро развиваются синдром внутричерепной гипертензии с выраженным отеком дисков зрительных нервов и очаговая неврологическая симптоматика, зависящая от локализации кисты. В 30% случаев после удаления эхинококковых кист головного мозга отмечается рецидив заболевания в сроки от 1 года до 5 лет.
При магнитно-резонансной и компьютерной томографии (МРТ и КТ соответственно) эхинококковая киста головного мозга выглядит как жидкостное образование сферической формы с тонкими стенками, чаще локализуется в паренхиме полушарий головного мозга. Перифокальный отек обычно отсутствует. МРТ более чувствительна для выявления наружней перицистной капсулы кисты, а КТ — кальциноза стенок кисты. Дифференциальный диагноз проводится с арахноидальными кистами, эпидермоидными кистами, нейроцистецеркозом.
В клинике и диагностике эхинококка головного мозга важное значение имеет (Оморов Т.М., НЦОМиД, г. Бишкек, Кыргызская Республика, 2011):
♦ наличие в анамнезе заболевания беспричинных эпизодов гипертермии;
♦ появление кратковременного серозного менингита и эпилептических припадков;
♦ медленно прогрессирующее течение с одним или множественными очагами поражения головного мозга;
♦ несоответствие между грубыми рентгенологически-гипертензиоными изменениями в костях черепа и небольшой длительностью клинического проявления заболевания с выраженным субъективным общемозговым синдромом;
♦ данные КТ и МРТ необходимы в определении количества, локализации, объема, консистенции эхинококковой кисты и состоянии окружающих структур головного мозга;
♦ хемилюминисценция цереброспинальной жидкости при эхинококкозе головного мозга является важным критерием в комплексной диагностике.
Основным методом лечения эхинококкоза является хирургический — удаление эхинококковой кисты с последующим проведением противопаразитарной терапии. Подавляющее большинство авторов, занимающихся проблемой эхинококкового поражения головного мозга, считают, что радикальное лечение этого заболевания бесспорно хирургическое. В настоящее время стандартом нейрохирургии эхинококкоза головного мозга является методика микрохирургической препаровки и удаления кист с неповрежденной капсулой, поскольку при разрыве кисты происходит обсеменение окружающих тканей протосколексами паразита, зачастую развивается анафилактический шок.
Большую сложность представляет лечение множественного эхинококкоза головного мозга, основным методом лечения которого также является микрохирургическое удаление всех кист без вскрытия их просвета. Необходимо точное предоперационное планирование доступа и подхода к кистам. При локализации кист в функционально значимых зонах головного мозга обязательно использование интраоперационного нейро-физиологического мониторинга.
При проведении консервативной терапии наиболее эффективным и общепринятым препаратом, воздействующим на гидатидный эхинококк, является альбендазол (андазол, эсказол, немозол, зентель), относящийся к группе карбаматов. Действие карбаматов основано на необратимом нарушении утилизации глюкозы паразитами, что приводит к истощению запасов гликогена в тканях гельминтов, блокированию синтеза клеточного белка тубулина. Это вызывает дегенеративные изменения в эндоплазматическом ретикулуме и митохондриях зародышевого слоя КЭ, активацию лизосомных ферментов и аутолиз клеток паразита. Раньше химиотерапия использовалась для лечения неоперабельных пациентов, в настоящее время показания к ней расширены.
Послеоперационная противогельминтная терапия оказывает большое влияние на результаты лечения. Она необходима и для воздействия на отсевы эхинококка малых размеров, еще не доступные современным методам диагностики.
Источник