Мрт грушевидной мышцы когда назначается

Синдром грушевидной мышцы: как избавиться от болей в пояснице и спазмов навсегда
Даже спортсмены, которые активно интересуются анатомией и изучают строение мышц, зачастую ничего не знают о грушевидной мышце. Не обращают на нее внимания и те, кто никогда не страдал невропатией седалищного нерва. А вот люди, столкнувшиеся с резкой болью, вызывающей спазмы в области поясницы, начинают активно искать ее причины. И часто оказывается, что виной всему – грушевидная мышца таза.
Что такое синдром грушевидной мышцы
Грушевидная мышца выходит от крестца – треугольной кости у основания позвоночника. Она проходит рядом с седалищным нервом, а находится под большой ягодичной мышцей. При максимально полном расслаблении ягодичной можно прощупать твердую, как кость, спазмированную грушевидную мышцу. При утолщении и уплотнении мышечной ткани, патологическом напряжении грушевидной мышцы возникает туннельная (компрессионно-ишемическая) невропатия седалищного нерва. Уплотненная мышца сдавливает нерв, вызывая сильную боль в пояснице или во всей ноге (седалищный нерв проходит от поясничной зоны позвоночника до стопы).
Причины симптома грушевидной мышцы
Компрессионная невропатия может возникать из-за сдавливания седалищного нерва между грушевидной мышцей и косой крестцво-осистой связкой или из-за сдавливания нерва самой мышцей.
В качестве основных причин невропатии называют:
- остеохондроз, корешковый синдром, протрузии и грыжи диска в области поясницы;
- травмы, растяжение связок, разрыв мышц, переломы позвоночника;
- гинекологические и соматические патологии;
- чрезмерную физическую активность в тренажерном зале – перекачанность мышц;
- переохлаждение, долгое нахождение в сырости;
- неправильно проведенные медицинские манипуляции, к примеру, укол в ягодицу и др.
Очень часто невропатия бывает вызвана корешковым синдромом, протрузией или экструзией (грыжей) межпозвоночного диска L5-S1 (между 5-ым поясничным и 1-ым крестцовым позвонками). Именно протрузия или экструзия межпозвоночного диска L5-S1 является наиболее распространенной патологией этого типа. Поэтому с синдромом грушевидной мышцы знаком тоже чуть ли не каждый второй пациент с дискогенной пояснично-крестцовой радикулопатией.
Мышца может сдавливать сам нерв или отходящие от него ветви, сосуды в области подгрушевидного пространства.
Симптомы и клиническая картина
Характерные признаки симптома грушевидной мышцы: ноющая, выкручивающая, не дающая расслабиться, тянущая боль в области тазобедренных суставов, в пояснице, в ягодице. Она усиливается при попытке встать, присесть на корточки, при приведении бедра (смыкании – действии, противоположном отведению) и утихает, если лечь или сесть и развести ноги в стороны. Ноющая постоянная боль может сопровождаться резкими прострелами, похожими на удар током.
Боль может отдавать в ягодицу и ниже – по задней поверхности бедра и икры до самой ступни. Обычно локализация боли хорошо ощутима – она проходит по седалищному нерву, может появляться в области малоберцового и большеберцового нерва (проходят по голени вдоль берцовых костей от колена к лодыжке).
Боль обычно усиливается при ходьбе (человек начинает прихрамывать на одну ногу), при резкой смене погоды, иногда после посещения сауны или летних морских путешествий. Также спусковым механизмом приступа может быть стресс – на выброс гормонов остро реагирует ЦНС, мышечно-связочный аппарат.
Иногда ухудшается чувствительность кожи по ходу нерва, может притупляться ахиллов рефлекс (мышечная реакция на удар неврологическим молотком в области пяточного сухожилия при его легком натяжении). Реже диагностируют парез мышц голени и стопы – частичный паралич.
Еще один признак – побледнение кожи ноги во время приступа из-за сосудистых нарушений, холодные пальцы на ногах, которые являются свидетельством плохого кровообращения.
Все симптомы и признаки симптома грушевидной мышцы составляют 3 группы:
- локальные – вызванные уплотнением, напряжением грушевидной мышцы;
- нейропатические – обусловленные сдавливанием седалищного нерва;
- сосудистые – свидетельствующие о сдавливании сосудов и артерий в подгрушевидном отверстии.
Диагностика
Существует множество клинических тестов, по которым можно диагностировать синдром грушевидной мышцы и невропатию седалищного нерва. Ранее эти тесты активно применялись. Но сейчас появилась альтернатива – более информативные и точные аппаратные методы, позволяющие сканировать мышцу и нерв, визуализировать их в трехмерной проекции, а не прощупывать.
Для диагностики мы используем МРТ. Метод магнитно-резонансной томографии дает полную картину происходящего: на снимках можно увидеть мышцы, нервы, сосуды и артерии, хрящевую и костную ткань. Дополнительно невролог или ортопед-травматолог может назначить диагностику на аппарате «Спайнлайнер» для оценки напряженности и спазмированности мышц, КТ и рентген, направить на лабораторные анализы. После обследования назначаем лечение – устраняем саму патологию, то есть спазм мышц, сдавливание иди защемление нерва, снимаем боли и убираем отдаленные симптомы, которые вызывают нарушения трофики и метаболизма тканей.
Лечение
В нашей «Клинике Терапии Боли» есть возможность использовать как традиционные, так и новые уникальные методики лечения компрессионной невропатии:
- лечебные медикаментозные блокады;
- кинезиотерапия для растяжения уплотненной и спазмированной мышцы, ее расслабление по технике постизометрической релаксации;
- устранение окислительного стресса нервных волокон, который запускает каскад метаболических реакций, приводящих к гибели клеток;
- ударно-импульсная терапия аппаратом «Спайнлайнер» для расслабления и снятия спазма, лечения протрузии межпозвонкового диска, которая вызвала нарушения;
- магнитотерапия;
- поляртерапия для обезболивания и лечения;
- лечебная гимнастика.
Комплексная программа интенсивного лечения позволяет быстро избавить пациента от мучительных болей, а затем устранить причину, вызвавшую патологию.
Наши специалисты


Сампиев Мухаммад Таблиханович
врач-ортопед, травматолог, спинальный хирург, вертебролог
21 год,врач высшей категории, доктор медицинских наук, профессор

Источник
Посмотреть еще неврологические заболевания на букву «C»:
Сдавление головного мозга;
Сенильная хорея;
Сенситивная атаксия;
Серозный менингит;
Синдром «ригидного человека»;
Синдром «чужой» руки;
Синдром беспокойных ног;
Синдром Богорада;
Синдром Веста;
Синдром Гайе-Вернике;
Синдром Гийена-Барре;
Синдром грушевидной мышцы;
Синдром запястного канала;
Синдром каротидного синуса;
Синдром Клейне-Левина;
Синдром Клиппеля-Фейля;
Синдром конского хвоста;
Синдром крампи;
Синдром Ламберта-Итона;
Синдром Ландау-Клеффнера.
Пациентам о синдроме грушевидной мышцы
 Это – сочетание характерных признаков компрессии седалищного нерва в подгрушевидном отверстии. Основные симптомы – боль в ягодицах и крестце, периферический парез стопы, расстройства чувствительности. Основные диагностические методы – сбор анамнеза, новокаиновая проба, УЗИ, рентгенография, МРТ и КТ. Терапия включает назначение медикаментозного лечения, физиотерапию кинезиотерапию и ЛФК. Возможно хирургическое вмешательство.
Это – сочетание характерных признаков компрессии седалищного нерва в подгрушевидном отверстии. Основные симптомы – боль в ягодицах и крестце, периферический парез стопы, расстройства чувствительности. Основные диагностические методы – сбор анамнеза, новокаиновая проба, УЗИ, рентгенография, МРТ и КТ. Терапия включает назначение медикаментозного лечения, физиотерапию кинезиотерапию и ЛФК. Возможно хирургическое вмешательство.
Общая информация о патологии
По механизму развития она относится к компрессионно-ишемическим невропатиям. Точных сведений о распространенности нет. В 1937 году Фрейберг предложил проводить хирургическую операцию – пересечение мышечных волокон. В 80% случаев СГМ является вторичным. Обусловлен рефлекторным тоническим сокращением мышцы. В 50% наблюдается у пациентов с дискогенным поясничным радикулитом.
Причины возникновения
Болезнь провоцируют патологические изменения грушевидной мышцы:
- Повреждение.
- Воспаление.
- Фиброзирование.
- Спазм.
- Увеличение объема.
Может вызываться внутримышечными инъекциями, которые способны приводить к внутримышечному абсцессу и образованию инфильтрата. Основные этиофакторы:
- Травмы. Это может быть перерастяжение мышц, надрыв мышечных волокон, фиброз. В последнем случае мышца укорачивается и утолщается.
- Посттравматическая гематома.
- Вертеброгенная патология. К ним относится спондилоартроз, остеохондроз, межпозвоночная грыжа в поясничном отделе, спинальные и позвоночные опухоли. Раздражение волокон крестцового сплетения и спинальных корешков приводит к рефлекторному спазму.
- Воспалительные процессы, к которым относится миозит, сакроилеит, цистит, простатит, эндометриоз, аденома простаты.
- Мышечная перегрузка, возникающая при длительном вынужденном положении тазово-подвздошного сегмента. Повышенная нагрузка происходит, когда при корешковом синдроме пациент пытается принять анталгическую позу. Спровоцировать болезнь могут такие виды спорта как тяжелая атлетика, бег.
- Онкология крестцовой области и проксимального отдела бедренной кости. Она вызывает анатомические изменения структур. Неоплазии могут стать причиной спазма.
- Асимметрия таза, происходящая при укорочении нижней конечности и сколиозе.
- Ампутация бедра вводит мышцу в перманентное спастическое состояние, при котором возникают фантомные боли.
Механизм развития
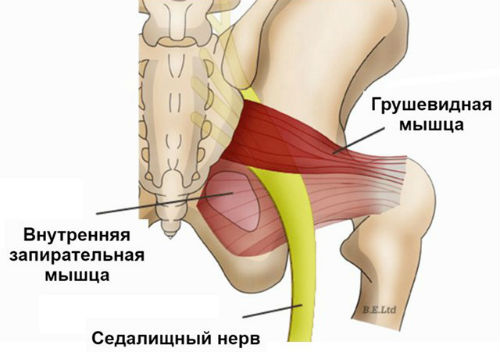 Грушевидная мышца крепиться узким концом к большому вертелу бедренной кости, а широким к крестцу. Она задействована в наружной ротации и внутреннем отведении бедра. Проходит через большое седалищное отверстие. Через него проходят нижний ягодичный, седалищный, половой и задний кожный нервы, ягодичные артерии и вены.
Грушевидная мышца крепиться узким концом к большому вертелу бедренной кости, а широким к крестцу. Она задействована в наружной ротации и внутреннем отведении бедра. Проходит через большое седалищное отверстие. Через него проходят нижний ягодичный, седалищный, половой и задний кожный нервы, ягодичные артерии и вены.
Из-за стойкого токсического сокращения грушевидной мышцы происходит уменьшение размеров подгрушевидного отверстия. Из-за этого начинается сдавление проходящих сосудов и нервов, в первую очередь седалищного. Компрессия сосудистой системы ухудшает кровоснабжение нервного ствола. Это дополнительная патогенетическая составляющая ишиалгии.
Классификация болезни
У нее не много вариантов течения. Она классифицируется на 2 формы:
- Первичная возникает при поражении непосредственно мышцы. Возникает на фоне травм, перенапряжения, миозита.
- Вторичная – результат длительной патологической импульсации из крестцового или поясничного отдела позвоночника, крестцово-подвздошного сочленения, малого таза. Формируется при новообразованиях позвоночника, тазовых органов и тазобедренных суставов.
Клиническая картина
В 70% случаев болезнь сначала поражает ягодично-крестцовую зону. Боль – постоянная, тянущая, ноющая. При ходьбе, приседании, приведении бедра она усиливается. Чтобы уменьшить дискомфорт пациент вынужден разводить ноги в стороны в горизонтальном положении или сидя. Со временем появляется боль по ходу седалищного нерва – ишиалгия. Возникают прострелы, идущие от стопы до ягодицы. В зоне локализации патологии возникает снижение болевой чувствительности и жжение.
Начинается гипотония мышц стопы и голени. При тотальном сдавлении невных волокон может появиться «болтающаяся стопа». У пациента начинается перемежающаяся хромота. Это следствие сосудистой компрессии. Она же вызывает понижение температуры конечности, бледность кожи и онемение пальцев.
Возможные риски
Трудоспособность пациента ограничена из-за постоянной изматывающей боли. На ее фоне возможны:
- Эмоциональная лабильность.
- Бессонница.
- Повышенная утомляемость.
Периферический парез голени и стопы вызывает мышечную атрофию. При длительном сроке болезни изменения становятся необратимы. Стойкий парез приводит к инвалидизации. Возможен также вторичный спазм мускулатуры тазового дна. Это вызывает неприятные ощущения при мочеиспускании, диспареунию у женщин.
Методы диагностики
Важно дифференцировать патологию с седалищной нейропатией и глубоким залеганием грушевидной мышцы. Для этого проводятся клинические тесты. Базовыми являются:
Консультация невролога со сбором анамнеза и определением неврологического статуса. Отмечается болезненность при пальпации крестцово-подвздошного соединения и вентромедиальной поверхности большого вертела. Спровоцировать дискомфорт можно рядом тестов:
- Попытка поднять колено в положении на здоровом боку.
- Пассивный поворот бедра внутрь.
- Активная внутренняя ротация согнутого бедра.
- Наклон туловища вперед с прямыми ногами.
 Инструментальная диагностика включает оценку состояния мускулатуыног и проводимости седалищного нерва. Для этого используется электронография. Для установления тазовой асимметрии, травм, новообразований злокачественной природы необходима рентгенография костей таза, УЗИ органов малого таза, МРТ и КТ позвоночника. Посмотреть адреса диагностических центров столицы и уточнить стоимость назначенных процедур легко через «Единый центр записи на МРТ/КТ/УЗИ в Москве».
Инструментальная диагностика включает оценку состояния мускулатуыног и проводимости седалищного нерва. Для этого используется электронография. Для установления тазовой асимметрии, травм, новообразований злокачественной природы необходима рентгенография костей таза, УЗИ органов малого таза, МРТ и КТ позвоночника. Посмотреть адреса диагностических центров столицы и уточнить стоимость назначенных процедур легко через «Единый центр записи на МРТ/КТ/УЗИ в Москве».
Дополнительно может понадобиться консультация онколога, вертебролога, гинеколога, уролога. При постановке диагноза важно различать синдром грушевидной мышцы с пояснично-крестцовым плекситом, корешковым синдромом при межпозвоночной грыже, токсическим поражением седалищного нерва. Если патология сопровождается перемежающейся хромотой, надо исключить:
- Облитерирующий эндартериит нижних конечностей.
- Облитерирующий атеросклероз.
Терапия
Консервативная терапия представляет собой комплексное лечение. В него входят фармакологические препараты и вспомогательные способы лечения.
- Для снятия спазма показаны миорелаксанты. Усилить эффект может расслабляющий массаж ягодично-крестцовой области.
- Болевой синдром купируется нестероидными противовоспалительными препаратами и анальгетиками. Наилучший результат дает использование препаратов в виде лечебных блокад.
- Кинезитерапия поможет восстановить двигательный паттерн. В нее входит миофасциальный релизинг и постизометрическая релаксация.
- Для противовоспалительного эффекта хорошо проводить физиопроцедуры: ультрафонофорез гидрокортизона, УВЧ-терапия, магнитотерапия.
- Возможны компрессы с димексидом и сеансы иглоукалывания.
В большинстве случаев такие меры достаточно эффективны. Если у пациента есть асимметрия таза, воспалительные патологии послужившие первопричиной СГМ, необходимо их устранить. Когда консервативные методы нерезультативны, может потребоваться хирургическое вмешательство. Рассечение грушевидной мышцы и невролиз показаны при грубых парезах стопы.
Профилактика
В профилактических целях важно не допускать травм, мышечных перегрузок, остеохондроза позвоночника. Надо своевременно диагностировать и лечить вертеброгенные заболевания и болезни полости малого таза. Для предотвращения рецидивов необходимы:
- Регулярные занятия лечебной физкультурой.
- Кинезиотерапия.
- Дозированность физических нагрузок.
Врачебный прогноз
При комплексной терапии прогноз благоприятный. Эффективность оперативного вмешательства – 85%, но риск рецидивов достаточно велик. Без проведения корректной терапии стойкий парез стопы возникает в течение года.
Литература:
- Тухбатуллин М. Г,. Шарафутдинов Б. М., Ахмедова Г. М./Лучевая диагностика нейропатий при синдроме грушевидной мышцы//Практическая медицина – 2013.
- Романенко И. В, Романенко В. И., Романенко Ю.И/ Синдром грушевидной мышцы// Международный неврологический журнал – 2014.
- Канаев С. П./ Синдром грушевидной мышцы. Комплексное клинико-инструментальное исследование: новые подходы к диагностике: Автореферат диссертации – 2005.
- Правдюк Н. Г., Шостак Н. А.//Русский медицинский журнал – 2014 — №28.// Миофасциальный синдром (синдром грушевидной мышцы) – подходы к диагностике, лечению.
Автор: Мотов Михаил Михайлович
Терапевт, блоггер
Источник
Как легко догадаться из самого названия, грушевидная мышца по своей форме напоминает грушу или треугольник.
Широкой частью она крепится к внутренней поверхности крестца и проходит над седалищным нервом. Другой узкой стороной мышца крепится к большому вертелу. Инервируется мышца поясничным отделом позвоночника, а именно корешками S1 – S2.
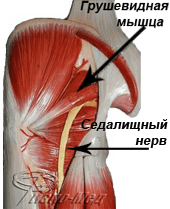
Строго говоря синдром грушевидной мышцы– это боль в области грушевидной мышцы ягодицы и представляет собой разновидность туннельного синдрома: сдавление седалищного нерва вследствие изменения структуры грушевидной мышцы или ее спазма — мышечно-тонического синдрома этой мышцы.
Спазм или измененная структура мышцы приводит к тому что мышца теряет основную свою функцию – способность расслабляться. В результате постоянного спазма часть мышечных волокон мышцы замещаются рубцовой тканью, обладающей значительно меньшей эластичностью и большей плотностью. К конце этого патологического процесса грушевидная мышца начинает сдавливает седалищный нерв, что в медицине называется туннельным синдромом.
Как правило при этом заболевании боль локализуется в ягодице, но может распространяется (иррадиировать) по бедру, голени или даже отдавать в паховую область.
Боль может быть острая или ноющая, усиливающаяся при ходьбе или длительном нахождении в положении стоя. Возможны также проявления жжения или спазмов ног.Так как грушевидная мышца отвечает за приведение бедра – то боль может усиливаться при попытке сжать бедра. В положении лежа или сидя с разведенными ногами – боль обычно затихает на некоторое время. При наличии синдрома грушевидной мышцы достаточно часто наблюдается также задержка в мочеиспускании.
Необходимо отметить, что боль в области ягодицы или бедра может причинять не только спазм или измененная структура грушевидной мышцы. Возможные травмы, остеохондроз, грыжи дисков или протрузии могут также иметь схожие симптомы. Поэтому перед лечением необходимо провести дифференциальную диагностику или дать ответ что необходимо лечить: спину, травмы или непосредственно саму мышцу то есть именно сам синдром грушевидной мышцы?
Для диагностики используют рентген, позволяет выявить возможные травмы костной ткани или МРТ – позволяет визуализировать не только кости, но и мягкие ткани, включая нервы на наличие воспалений. Но строго говоря эти методы не позволяют достоверно определить пережать ли непосредственно сам нерв, нет ли нарушений в его проводимости или оболочке.
Для достоверной диагностики различных повреждений самого седалищного нерва в результате его сдавления грушевидной мышцей в настоящее время используется электронейромиография – ЭНМГ. Именно ЭНМГ позволяет сделать заключение присутствует ли синдром грушевидной мышцы или проблему боли следует искать в прочих причинах.
Хотя непосредственно сам синдром и не представляет большой опасности для нашего организма, лечить его необходимо не только из за присутствия боли, но и потому, что постоянная боль заставляет пациента изменять положение тела, что приводит к различным нарушениям биомеханики нашего организма и на долгосрочной перспективе непосредственно к таким дегенеративным заболеваниям как кокс артроз, гонартроз и пр..
В разных клиниках могут предлагать разнообразное лечение этого заболевания: от блокад, инъекций противовоспалительных препаратов и ботокса до массажа и курсов лечебной физкультуры. Но, ни массаж, ни инъекции в данном случае могут только на время уменьшить боль и не смогут достоверно повлиять на истинную причину боли — сдавление мышцей седалищного нерва и восстановить ее нормальное состояние.
Источник
