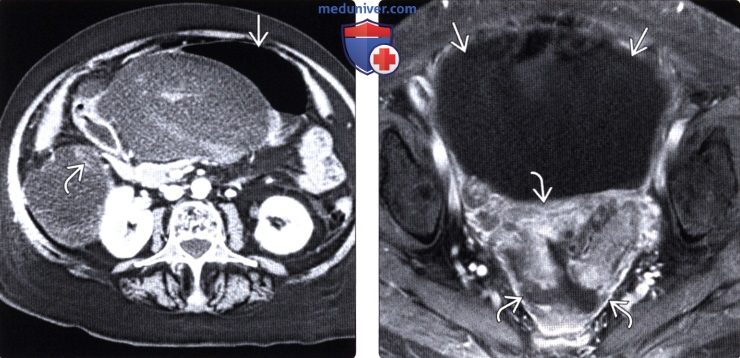
Мрт малого таза при асците
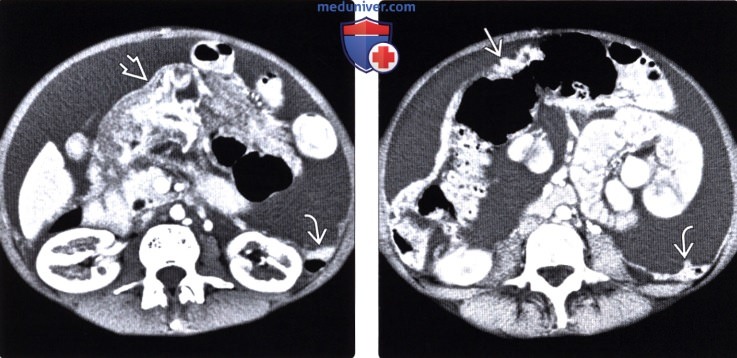
Рентгенограмма, КТ, МРТ, УЗИ при асцитеа) Определение: б) Визуализация: 1. Общая характеристика: • Локализация: • Морфология: • Ключевые моменты и признаки: 2. Рентгенография при асците:
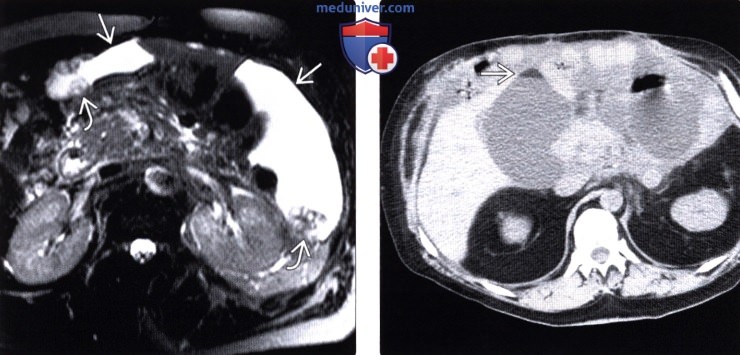
3. КТ при асците: • Транссудативный асцит: • Экссудативный асцит:
4. МРТ при асците: 5. УЗИ при асците: 6. Рекомендации по визуализации:
в) Дифференциальная диагностика асцита: 1. Гемоперитонеум: 2. «Злокачественный» асцит: 3. Инфекционный асцит: 4. Жидкость, которая может обнаруживаться в норме: г) Патология: 1. Общая характеристика асцита: 2. Макроскопические и хирургические особенности: 3. Микроскопия: д) Клинические особенности: 1. Проявления асцита: 2. Течение и прогноз: 3. Лечение асцита: е) Диагностическая памятка. Следует учесть: ж) Список использованной литературы: — Также рекомендуем «Лучевая диагностика инфаркта сальника» Редактор: Искандер Милевски. Дата публикации: 22.1.2020 |
Источник
Общая информация
Визуальное разрешение контрастности органов и тканей при реконструкции изображений высокой чёткости на сканировании области малого таза имеет решающее значение для своевременной диагностики, контроля хода лечения и диспансерного мониторинга.
В настоящее время МРТ широко используется в рутинной клинической практике муниципальных учреждений здравоохранения и частных диагностических центров. Причина тому – высокая информативность результатов полученных с использованием данного метода, абсолютная безвредность и не инвазивность исследования.
Показания к визуализации органов малого таза могут быть различные жалобы и всевозможные проявления патологических состояний, а так же простое желание пациента «провериться» на предмет скрытых, бессимптомных заболеваний.
Симптомы поражения органов малого таза у мужчин: дизурические проявления, гематурия, боли, температура, рези при мочеиспускании, анурия, задержка мочи, импотенция.
Симптомы поражения органов малого таза у женщин: нарушение цикла, бесплодие, боли, спазмы, кровотечения, температура и выделения.
МРТ может использоваться как метод скрининговой диагностики, а так же метод уточняющий после рекогносцировочной УЗИ диагностики для подтверждения или пересмотра результатов исследования.
МРТ с присущей методу высокой контрастности мягких тканей с высокой степенью точности демонстрирует анатомию органов малого таза, а так же выявляет изменения не свойственные нормальным тканям и позволяет дифференцировать различные патологические процессы в относительно информативностью.
МРТ не заменим для визуализации и точной оценке патологических изменений органов малого таза. К сожалению, КТ не имеет равной по свойствам МРТ тканевой контрастности в мягких тканей, а так же в связи с наличием лучевой нагрузки мало рентабелен для исследования патологических процессов в малом тазу. УЗИ имеет более лучшую тканевую контрастность по сравнению с КТ, но меньшую в сравнении с МРТ. УЗИ успешно применяется для визуализации мягких тканей и органов области малого таза, однако это метод исследования имеет свои ограничения, связанные с наличием жидкости, слабой эхогенности некоторых образований.
В качестве примера и доказательства преимуществ метода МРТ над другими методами визуализации патологически изменений органов малого таза, мы хотим привести соответствующие томограммы с демонстрацией характерных признаков некоторых заболеваний органов малого таза.
Миома матки на УЗИ и на МРТ
Рис.1 МРТ. Субмукозная лейомиома матки (звёздочка) на поперечном срезе, мелкая интрамуральная миома матки (стрелка), матка (отмечена головками стрелки). Рис.2 и 3 УЗИ. Мелкие и крупная миомы матки (для сравнения).
Миома матки на МРТ и УЗИ
Рис.4 и 6 УЗИ – изображения матки. Рис. 5 МРТ: сагиттальная плоскость среза, визуализируется крупный субмукозный неоднородный узел миомы (звездочка), матка в вертикальном расположении, частично сдавливающая мочевой пузырь и вызывающая учащенные позывы к мочеиспусканию.
Миома матки с изгнанием и рак шейки матки Рис.7 Крупная неоднородная узловая масса в полости матки – гигантская миома (отмечена звёздочкой), матка значительно расширена (головки стрелок), а так же имеются несколько наботовых кист шейки матки (стрелки). Рис.8 МРТ — Рак шейки матки с крупных экзофитным компонентом (отмечен белой звёздочкой в области шейки матки) с распространением в полость матки (головки стрелок) и серозометры (отмечен чёрной звёздочкой). Так же хорошо визуализируется прямая кишка и мочевой пузырь. Рис.9 МРТ – сочетание бластомы шейки матки (стрелка) и крупной субсерозной миомы в области дна матки (отмечена головками стрелок), сопровождающихся обструктивной серозометрой (чёрная звёздочка).
МРТ очень хорошо подходит для диагностики патологического увеличения лимфатических узлов паховых областях и в полости малого таза, что встречается при воспалительных инфекционных процессах, метастатическом распространении раковых опухолей, лимфопролиферативных заболеваниях и др.
Увеличенные лимфоузлы в паховой области и в малом тазу
Рис.10,11 и 12 МРТ органов малого таза – двусторонние увеличенные лимфатические узлы в полости малого таза и в паховых областях.
Карциноматоз брюшины (метастазы рака)
Рис. 13 МРТ органов малого таза с поражением брюшины множественными метастазами и асцитом (карциноматоз брюшины – отмечена чёрными звёздочками). Культя шейки матки, оставшаяся после экстирпации матки (отмечена жёлтой головкой стрелки). Рис. 14-15 карциноматоз брюшины с асцитом (отмечен красными звёздочками) на МРТ в режиме Т2 (Рис. 14) и в режиме Т2 с подавлением сигнала от жира (Рис.15).
Двурогая матка и крипторхизм
Рис 16. МРТ в корональной (фронтальной) проекции демонстрирует аномалию развития матки — «двурогую» матку (отмечена головками стрелок). На рис. 17 так же представлена двурогая матка в поперечной плоскости (чёрная головки стрелки). Рис. 18 определяется гипоплазия правого яичка у мальчика (отмечена головкой стрелки).
Эндометриоидные кисты яичника и наботова киста шейки матки
Рис.19 и 20 МРТ эндометриоидные кисты правого яичника с горизонтальным уровнем седиментации, то есть разделения жидкости на фазы в зависимости от плотности сред (отмечено головками стрелок). Мочевой пузырь (отмечен звёздочкой). Рис. 21 МРТ – доброкачественная Наботова киста шейки матки, весьма частая находка (отмечена головкой стрелки).
Катетер, рак эндометрия и асцит в малом тазу
Рис.22 МРТ – опухоль мочевого пузыря (головка стрелки) и катетер Фолея в полости мочевого пузыря (стрелка). Рис. 23 МРТ — опухоль эндометрия матки (головка стрелки). Рис. 24 МРТ определяет наличие жидкости в полости малого таза (отмечена звёздочками).
Кистозная опухоль яичника
Рис. 24 и 25 МРТ демонстрирует кистозную опухоль — серозную цистаденому (головка стрелки), а так же не изменённый яичник (стрелка). Рис. 26 доброкачественная кистозная опухоль – муцинозная цистаденома (головка стрелки).
Постлучевой фиброз шейки матки, гидрокольпос и рак влагалища
Рис.27 МРТ выявляет изменения в шейке матки в виде фиброза и рубцовых изменений – последствия лучевой терапии рака шейки матки, без признаков продолженного роста и рецидива в указанной области. Рис. 28 МРТ показывает скопление жидкости в области свода влагалища (головки стрелки) и мочевой пузырь (звёздочка). Рис. 29 МРТ шейки матки пораженной раком шейки матки (опухоль отмечена головками стрелок), тело матки с возрастными инволютивными изменениями (стрелка), мочевой пузырь (звёздочка).
Доброкачественная гиперплазия предстательной железы
Рис. 30-31 МРТ органов мужского таза демонстрирует существенно увеличенную предстательную железу с потерей дифференцировки центральной и периферической долей (отмечена головками стрелок) и атоничный расширенный мочевой пузырь заполненный большим количеством жидкости (отмеченный звёздочкой), что отражает стеноз уретры. Обратите внимания так же на рис. 32 замечена паховая грыжа (стрелка).
Автор статьи: врач-рентгенолог, к.м.н. Власов Евгений Александрович
Список используемой литературы:
- Адамян, Л. В. Проблема эндометриоза у девочек-подростков (обзор литературы) [Текст] / Л.
В. Адамян, Е. В. Сибирская, Н. О. Тарбая // Проблемы репродукции. — 2016. — № 3. — С. 71-76. - Адамян, Л. В. Комплексный подход к диагностике, хирургической коррекции и
реабилитации больных при сочетании аномалий развития матки и влагалища с
эндометриозом [Текст] / Л. В. Адамян, К. Н. Фархат, З. Н. Макиян // Проблемы репродукции. — 2016. — № 3. — С. 84-90. - Лейомиома тела матки у женщин репродуктивного возраста после ранее перенесенной
эмболизации маточных артерий, фокусированной ультразвуковой абляции под
контролем МРТ и миомэктомии: молекулярные, морфологические и клинические
особенности [Текст] / И. Е. Поротикова [и др.] // Проблемы репродукции. — 2016. — № 2. — С.
44-50.
Источник