Мрт с mrsp что это
Компьютерная томография ПДЗ (КТ) (спиральная и мультиспиральная) считается одним из наиболее информативных методов диагностики и дифференциальной диагностики опухолей ПДЗ[18, 25, 29, 33, 34] и, как правило, используется как уточняющий метод (после УЗИ) для выявления связи новообразования с прилежащими сосудами и органами. С помощью КТ удается достаточно подробно оценитьсостояние внепеченочных желчных протоков, двенадцатиперстной кишки, поджелудочной железы, перипанкреатической жировой клетчатки и регионарных лимфатических узлов [4]. Рак ПЖ, по данным КТ, чаще всего характеризуется локальным увеличением, нечеткостью контуров и деформацией пораженного участка железы, негомогенностью его структуры, а также инфильтрацией перипанкреатической клетчатки, сосудов и стенки двенадцатиперстной кишки. Опухолевая ткань, как правило, пониженной плотности по шкале Хаунсфилда. Косвенными признаками служат расширение желчных ротоков, увеличение желчного пузыря и забрюшинных лимфатических узлов, наличие асцита и метастазов в печени [3, 7, 18]. КТ, особенно с внутривенным контрастированием, при шаге 5 мм точнее, чем УЗИ, позволяет выявлять опухолевое поражение ПЖ и корректнее стадировать заболевание [4].
КТ имеет два преимущества в определении прорастания сосудов — это определение циркулярного сужения при контрастировании и возможность построения трехмерной реконструкции, позволяющей наглядно передать соотношение патологического очага с прилежащими сосудами [4,15]. Традиционными критериями нерезектабельности опухолей ПЖ в КТ-изображении считаются массивная опухолевая инвазия венозных сосудов (соприкосновение опухоли более чем с 1/2 окружности верхней брыжеечной вены и воротной вены), опухолевая инфильтрация с тромбозом или облитерацией просвета сосуда, артериальная инвазия, наличие метастатического поражения печени, брюшины, отдаленных лимфатических узлов (не парапанкреатических), прорастание опухоли в соседние органы [24, 25, 33]. В то же время, венозная инвазия без тромбоза и/или облитерации просвета со суда, по мнению некоторых авторов, не является абсолютным противопоказанием к резекции опухоли [25], равно как и инвазия селезеночной вены, артерии и селезенки [35]. По литературным данным, точность метода РКТ в оценке резектабельности опухолей ПЖ составляет 89-100% [24, 28, 30, 32]. Еще одним преимуществом КТ (в частности, перед УЗИ и МРТ) является возможность наилучшей оценки опухолевой инвазии двенадцатиперстной кишки.
С этой целью используется пероральное введение водорастворимого контрастного вещества для визуализации просвета кишки, а также сканирование интересующей области с меньшим шагом, позволяющее получить большую разрешающую способность при изучении кишечной стенки [32]. В сочетании с УЗИ, КТ повышает точность диагностики опухолей ПЖ с 80 до 90% [4]. Однако ни КТ, ни УЗИ обычно не позволяют обнаруживать узловые образования ПЖ менее 1,5 см, т.е. когда отсутствуют изменения ее формы и контуров. Дополнительную информацию в этих случаях может дать только метод магнитно-резонансной томографии (МРТ). Показаниями для МРТ ПЖ являются локальное увеличение ПЖ, выявляемое при УЗИ или КТ (с однородной структурой этого участка), биохимически предполагаемая островковоклеточная опухоль без видимых достоверных изменений при КТ, спорные случаи, когда необходимо провести дифференциальную диагностику между опухолевым и воспалительным характером изменений [4]. Кроме того, возможности МРТ выше соответствующих возможностей УЗИ и КТ в выявлении метастатического поражения печени и брюшины [4, 31].
Типичными МРТ проявлениями рака ПЖ можно считать: узловое образование с нечеткими контурами, гипоинтенсивное в Т1 и Т2 (в Т2 возможно наличие зоны повышенной интенсивности МР-сигнала в центральных отделах опухоли). Причем, единственным достоверным дифференциально-диагностическим признаком опухолевого процесса является симптом неравномерного «кольцевого» или «лучистого» усиления по периферии опухоли в артериальную фазу контрастирования (чувствительность 98%, специфичность 93%) [4]. Характерную картину имеют также апудомы и метастатические опухоли: данные образования гипоинтенсивны в Т1, умеренно гиперинтенсивны в Т2 и однородно контрастируются в артериальную фазу исследования [4,32].
Первичная лимфома ПЖ является редкой опухолью, однако каждый радиолог должен быть знаком с МР-отображением лимфом, поскольку прогноз и дальнейшее лечение пациентов с этим заболеванием в корне отличается от больных раком ПЖ [29]. При диффузно-инфильтративном типе опухоль гипоинтенсивна в Т1 и Т2, при узловом типе, как правило, гипоинтенсивна в Т1 и неоднородно гиперинтенсивна в Т2. После внутривенного контрастирования визуализируется слабое гомогенное усиление опухоли [29]. Кальцинация и некроз — надежный признак исключения лимфомы [29]. Опухоль может «окутывать» верхнюю брыжеечную артерию, а также, в ряде случаев, вызывать стеноз или окклюзию верхней брыжеечной, селезеночной и воротной вен.
Выявляемое при МРТ взаимоотношение опухоли ПЖ с прилежащими магистральными сосудами обеспечивает правильное определение степени их взаимосвязи (в среднем — в 90%), что позволяет прогнозировать степень сложности планируемых оперативных вмешательств и, в большинстве случаев, избегать пробных лапаротомий [4]. Опухоли периампулярной области (БДС и дистального отдела общего желчного протока) имеют сходную картину и практически не различимы между собой. В Т1FS периампулярные опухоли имеют пониженную интенсивность МР-сигнала. Однако, в ряде случаев, присутствие хронического воспаления ПЖ (обусловленного наличием обструкции ОЖП и панкреатического протока), проявляющегося снижением интенсивности МР-сигнала ПЖ, может затруднять визуализацию опухолевых узлов. Поэтому, для их выявления, следует применять внутривенное контрастное «усиление», при котором гиповаскулярные периампулярные опухоли, как правило, отчетливо проявляются на фоне более гиперваскулярных тканей поджелудочной железы [34]. У пациентов с подозрением на билиарную обструкцию опухолевого генеза также целесообразно выполнять магнитно-резонансную холангиографию (MRCP) [34]. Следует также отметить, что сочетанное использование нативного исследования (T1FS), внутривенного контрастирования и МRСР дает наиболее исчерпывающую диагностическую информацию относительно опухолей периампулярной области.
Особенности анатомии панкреатодуоденальной зоны, а именно тот факт, что терминальный отдел холедоха сначала прилежит к головке поджелудочной железы, а затем прободает ее и, соединяясь с протоком поджелудочной железы, впадает в печеночно-поджелудочную ампулу — объясняют причину частого развития механической желтухи при опухолях фатерова соска, головки поджелудочной железы, дистального отдела холедоха. При опухолях ПДЗ механическая желтуха встречается, по данным разных авторов, от 75% до 95%, в зависимости от локализации опухолевого процесса [2,37,32]. Для купирования желтухи используют различные способы, но методом выбора считается чрескожное чреспеченочное дренирование желчных протоков (ЧЧДЖП), которое позволяет одновременно решить две задачи:
— лечебную (производится собственно декомпрессия)
-диагностическую [выполняется чрескожная чреспеченочная холангиография (ЧЧХГ), при которой уточняется характер и уровень обтурации; осуществляется биопсия на уровне блока через холангиостомический канал] [6,9]. Наиболее характерным рентгенологическим признаком является наличие полного блока и
конической или полукруглой культи с неровными, нечеткими контурами. Однако рентгенологическая картина при опухолевой желтухе весьма вариабельна и завсит от первичной локализации опухоли, распространения опухоли по протокам, выраженности воспалительной инфильтрации, наличия или отсутствия метастазов в воротах печени и др. [19].
При раке поджелудочной железы преобладает полный блок желчных протоков. Форма культи и уровень блока чрезвычайно вариабельны. Длина ракового канала у больных с неполным блоком примерно 25 мм. Достаточно часто инфильтрация распространяется выше уровня пузырного протока. При опухолях поджелудочной железы блок желчных протоков чаще встречается на уровне L-1 [5,8]. Для рака большого дуоденального соска наиболее характерно наличие конической культи с нечетким контуром и блока желчных протоков на уровне L-III. Протяженность ракового канала у больных с неполной обтурацией протоков составляет в среднем 18 мм. Раковая инфильтрация не распространяется на внутрипеченочные протоки.
При раке общего желчного протока чаще встречается полный блок, на уровне L-II. Форма культи отмечается значительной вариабельностью. У больных с неполным блоком длина ракового канала в среднем 42 мм. Раковая инфильтрация не распространяется на внутрипеченочные протоки.
Форма, контуры, протяженность культи, характер блока и протяженность ракового канала не являются специфичными рентгенологическими признаками в определении первичной локализации опухолей [8,10,33].
Наиболее информативными в диагностике уровня блока магистральных желчных протоков являются ЧЧХГ и ЭРПХГ, при которых точный топический диагноз установлен в 97% (при КТ — 69%, УЗИ — 47%). Правильная оценка резектабельности опухоли по данным КТ составила 54%, УЗИ — 50%, ЧЧХГ и ЭРПХГ — 58% [14]. Уровень блока желчных протоков при опухолях также не является постоянным, что объясняется вариабельностью расположения большого дуоденального соска; смещением органов при дыхательных движениях; низким расположением фатерова сосочка при спланхноптозе. Точность заключений при холангиографическом исследовании колеблется от 37% до 96 %, что зависит от многообразия заболеваний, вызывающих обструкцию желчных протоков, отсутствия патогномоничных рентгенологических признаков.
Увеличение точности диагностики возможно при сочетании холангиографии с рентгенографическим исследованием двенадцатиперстной кишки или выполнением повторной отсроченной холангиографии (после чрескожного дренирования желчных протоков при механической желтухе). В первом случае точность диагностики возрастает до 95,9%. При повторных холангиографических исследованиях точность диагностики повышается в 1-е сутки до — 76,4 %, на 3-и — до 88,3 %, на 5-е — до 94,7 %, на 7-е — до 92,6 % [11]. Такие результаты обусловлены уменьшением воспалительного отека стенок желчных протоков после их дренирования; недостаточно тугим заполнением протоков контрастным веществом до их дренирования; плохим перемешиванием контрастного вещества и желчи; наличием гнойных масс, хлопьев или замазки до дренирования протоков.
Ангиографическое исследование играет ключевую роль в оценке степени распространенности и вовлечения в опухолевый процесс магистральных артериальных и венозных сосудов. Обычно производится целиакография и верхняя мезентерикография, в ряде случаев дополняемые суперселективной артериографией. В ходе исследования обязательным условием является получение возвратных сплено- и мезентерикопортограмм [19,22].
Рак поджелудочной железы сопровождается различными изменениями внутри- и внеорганных сосудов, визуализируемыми в ходе ангиографии. Это:
— патологические сосуды в зоне опухоли;
— опухолевая инфильтрация артерий (симптомы «узурации», «культи»);
— смещение артерий;
— увеличение пораженной части поджелудочной железы;
— аваскулярные зоны;
— гиперваскуляризация тела и хвоста железы.
Кроме того, ангиографическое исследование позволяет определить анатомические варианты кровоснабжения, что необходимо для планируемой операции [22].
Информативность ангиографии меняется в зависимости от размеров новообразования. Было установлено, что при размерах опухолевого узла до 5 см (когда эпителиальные злокачественные опухоли еще могут быть операбельны) диагностические возможности равнялись 55%. При опухолях 5-10 см — 73%, а при размерах опухоли более 10 см — 87% [22]. Reuter (1969) считает, что приблизительно в половине случаев при хроническом панкреатите имеются различные изменения артерий поджелудочной железы, которые трудно отличить от атеросклеротических изменений и опухолевой инфильтрации. Авторы по-разному оценивают клинико-рентгенологические признаки. A. Nakao и соавт. [31, 32] выделяют 4 типа инвазии сосуда опухолью по данным ангиографии (возвратная мезентерикопортография и целиакопортография):
А — не измененная ангиограмма;
В — одностороннее сужение вены;
С — двустороннее сужение вены;
D — стеноз, обструкция с наличием коллатеральных вен.
Авторы выявили корреляцию между ангиографическим типированием и морфологическим исследование у больных раком головки поджелудочной железы. Никаких признаков инвазии в воротную или верхнюю брыжеечную вены в ходе патологоанатомического исследования не было выявлено при рентгенологическом типе А. При типе В — в 20% случаев имелась инвазия, при типе С — в 70% случаев, при типе D — в 92%. Ангиографическая классификация опухолевой инвазии воротной и верхней брыжеечной вены очень проста и коррелирует с морфологической классификаций опухолевой инвазии. Инвазия опухоли в стенку воротной и верхней брыжеечной вены влияет на прогноз. Таким образом, ангиографическая классификация инвазии стенки воротной и верхней брыжеечной вены является наиболее доступным и практичным показателем при хирургическом лечении местнораспространенного рака поджелудочной железы. Данная закономерность позволяет более точно спрогнозировать объем возможного оперативного вмешательства [22].
С другой стороны, некоторые авторы считают, что любая деформация сосудов в зоне опухоли, как минимум, инвазия адвентиции сосуда [21]. Точность диагностики поражения крупных сосудов при ангиографии достигает 96%, в то время как при КТ — 9,4%. По данным С.Г. Калядина [8], существует зависимость между прорастанием опухолью желудочно-двенадцатиперстной артерии и прорастанием опухоли в верхние
брыжеечные сосуды. Данное сочетание выявлено в 94,1% случаев при выполнении селективной АГ и/или портографии и подтверждено на операции [8].
Рентгеновское исследование желудка и двенадцатиперстной кишки не является приоритетным при обследовании пациента с подозрением на опухоль ПДЗ, но может в ряде случаев, дополнить общую клинико-диагностическую картину. При опухолях головки ПЖ и двенадцатиперстной кишки в зависимости от степени и характера патологического процесса выявляются некоторые рентгенологические симптомы поражения желудка и двенадцатиперстной кишки. Однако специфические рентгенологические симптомы отсутствуют. Опухоль, не прорастающая двенадцатиперстную кишку, а поддавливающая ее стенки извне, создает компрессию складок слизистой оболочки, что проявляется в виде различной интенсивности тени компрессионных и неизмененных складок слизистой оболочки — «симптом полутени». При малой степени инвазии опухолью стенки двенадцатиперстной кишки, на определенном участке медиального контура кишки выявляется сглаженность киркринговых складок, выпрямленность контура, ригидность стенки.
При более глубокой инвазии может наблюдаться и «признак Фростберга» — деформация контура нисходящей части двенадцатиперстной кишки в виде зеркально отраженной цифры 3. В результате инфильтрации стенки двенадцатиперстной кишки изменению подвергается как медиальный, так и латеральный ее контур. На рентгенограммах это выявляется в виде циркулярного дефекта наполнения, суживающего на ограниченном участке просвет двенадцатиперстной кишки.
При более обширной инфильтрации контуры кишки становятся изъеденными, фестончатыми, определяются длительный стаз контрастной массы в различных отделах ее либо ускоренное опорожнение, маятникообразная перистальтика, чередование спазмов и парезов различных отделов двенадцатиперстной кишки. Может наблюдаться спазм нисходящей части кишки с явлениями бульбостаза. Складки слизистой оболочки двенадцатиперстной кишки отечны, неравномерно утолщены, в просвете кишки определяется слизь [16].
Радиоизотопное исследование с октреосканом (3-октреотид — аналог соматостатина с определяемой радиоактивностью) применяется при диагностике нейроэндокринных опухолей ПЖ. Октреоскан соединяется с рецепторами соматостатина и позволяет достаточно точно обнаружить опухоль ПЖ [35]. Дополнительную информацию по уточнению диагноза, оценке стадии и операбельности опухоли при диагностике опухолей ПДЗ в ряде случаев может дать видеолапароскопическое исследование, которое позволяет выполнить оментобурсоскопию и лапароскопическую УЗИ [16,27].
опухоль диагностика панкреато дуоденальная
Источник
Радиология и радиохирургия // Магнитно-резонансная холангиопанкреатография
Метод проведения магнитно-резонансной холангиопанкреатографии (МРХПГ)
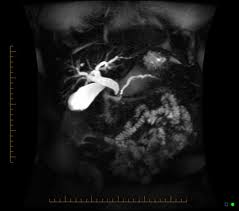
Магнитно-резонансная холангиопанкреатография (МРХПГ) — это особый вид магнитно-резонансной томографии, которая создает детальные изображения гепатобилиарной и панкреатической систем, куда относится печень, желчный пузырь, желчные протоки, поджелудочная железа и ее проток.
Магнитно-резонансная холангиопанкреатография представляет собой менее травматичную альтернативу эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ). ЭРХПГ — это диагностическая процедура, в которой сочетается эндоскопическое исследование (использование оптического инструмента для изучения внутренних структур тела) и рентгенография.
Преимущества проведения магнитно-резонансной холангиопанкреатографии
- МРХПГ — это неинвазивная методика визуализации, при которой организм пациента не подвергается воздействию ионизирующего излучения.
- МРХПГ помогает врачам оценить как структуру органа, так и особенности его функционирования.
- МРХПГ, по сравнению с другими методами визуализации, позволяет получить более четкие и детальные снимки таких мягко-тканных образований, как сердце, печень и другие органы. Подобное свойство делает МРХПГ бесценным инструментом ранней диагностики рака и оценки свойств опухоли.
- МРХПГ позволяет выявлять патологические очаги, скрытые костными образованиями и поэтому невидимые для других методов визуализации.
- МРХПГ обладает доказанной диагностической ценностью для целого спектра заболеваний, в том числе сердечно-сосудистой патологии и инсульта, заболеваний суставов и мышечной системы.
- Информативность изображений при МРХПГ сравнима со снимками, которые получаются при более травматичном исследовании под названием эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). В отличие от данного исследования, МРХПГ лишена риска развития панкреатита (воспаления поджелудочной железы), перфорации поджелудочной железы и желчных протоков и возможных осложнений при внутривенной седации, необходимой для проведения ЭРХПГ.
- Контрастный материал, который используется при МРХПГ, намного реже вызывает аллергические реакции, чем контраст на основе йода, применяемый при традиционной рентгенографии и КТ-сканировании.

Показания к проведению магнитно-резонансной холангиопанкреатографии
МРХПГ применяется в следующих случаях:
- При болях в животе непонятной этиологии: облегчение постановки диагноза.
- При обследовании пациентов с панкреатитами для выявления причины заболевания.
- При обследовании печени, желчного пузыря и желчных протоков, поджелудочной железы и ее протока. Исследование помогает обнаружить новообразования, воспаление, инфекцию или кальцификаты (камни).
Противопоказания для проведения магнитно-резонансной холангиопанкреатографии
Обеспечить получение высококачественных снимков позволяет лишь совершенно неподвижное положение пациента во время исследования и, при необходимости, задержка дыхания в момент снятия изображения. Тревога, сильный страх или боль могут помешать пациенту лежать спокойно во время процедуры.
Не рекомендуется проведение исследования беременным женщинам, за исключением случаев медицинской необходимости.
Адекватно разместиться в традиционном МРТ-сканере бывает сложно грузным пациентам.
Получение четких снимков может быть затруднено при наличии имплантата или другого металлического объекта в/на теле пациента. Подобный эффект оказывает и движение пациента.
Проведение МРХПГ не рекомендуется сразу же после острых травм или повреждений. Данный вопрос остается на усмотрение врача. Это связано с тем, что при МРХПГ необходимо удалить с тела пациента все фиксирующие устройства или аппараты жизнеобеспечения, что не всегда возможно в подобных ситуациях. Более того, исследование занимает больше времени, чем другие методики визуализации (рентгенография или КТ), а для обработки результатов требуется время, которого при травме может не хватать.
МРХПГ не всегда позволяет установить точную причину отека: воспаление, инфекция или злокачественное новообразование. Данное исследование не способно выявить кальцинаты (скопление кальция) в таких мягко-тканных образованиях, как опухоли.

Подготовка к проведению магнитно-резонансной холангиопанкреатографии
Перед проведением МРХПГ рекомендуется исключить прием пищи или жидкостей за несколько часов до исследования.
Поскольку проведение МРХПГ может потребовать введения в кровоток или в желудок контрастного материала, то врач-радиолог или медицинская сестра всегда спрашивает пациента о наличии какой-либо аллергии, в том числе на лекарства или пищу, а также о наличии аллергического ринита, крапивницы или бронхиальной астмы. При МРХПГ используется такой контрастный материал, как гадолиний, который не содержит йода. Контраст на основе гадолиния реже вызывает какие-либо аллергические реакции, по сравнению с йодсодержащими веществами, которые применяются при КТ.
Радиологу необходимо знать о любых серьезных заболеваниях пациента, а также о перенесенных им операциях. Некоторые заболевания, такие как болезни почек или серповидноклеточная анемия, исключают использование контраста при МРХПГ.
Женщина всегда должна предупреждать врача-радиолога о возможности беременности. МРХПГ беременным женщинам следует проводить только в тех случаях, когда возможная польза от исследования перевешивает возможные риски. Беременным противопоказано введение контрастного материала.
При наличии клаустрофобии (боязни замкнутых пространств) или сильной тревоги пациент может попросить у врача легкий успокоительный препарат перед исследованием.
Все ювелирные изделия и другие украшения желательно оставить дома или снять перед исследованием. Нахождение металлических и электронных объектов в процедурном кабинете не допускается, поскольку они могут повлиять на работу магнита. К подобным объектам относятся:
- Ювелирные изделия, часы, кредитные карты и слуховые аппараты, которые могут получить повреждение во время исследования.
- Булавки, заколки для волос, металлические зажигалки и подобные им металлические предметы, которые вызывают деформацию МР-изображения.
- Съемные зубные протезы.
- Ручки, складные ножи и очки.
- Пирсинг.
В большинстве случаев проведение МРХПГ для пациентов, в организме которых находятся металлические имплантаты, безопасно, за исключением отдельных их видов. Проходить МРХПГ или находиться в зоне проведения исследования, за исключением случаев специального разрешения со стороны радиолога, осведомленного о наличии имплантата, запрещено лицам со следующими устройствами:
- Встроенный кардиостимулятор.
- Кохлеарный имплантат.
- Некоторые виды клипс, которые используются при аневризмах головного мозга.
- Некоторые виды металлических устройств (стентов), которые устанавливаются внутри сосудов.
О наличии медицинских или электронных приборов в организме обязательно нужно сообщить радиологу, поскольку эти устройства могут повлиять на ход исследования и несут риск, который зависит от их типа и силы магнита. К примерам таких приборов относятся, но не ограничены ими:
- Искусственные клапаны сердца.
- Установленные порты для введения лекарственных препаратов.
- Установленные электронные устройства, в том числе водитель сердечного ритма.
- Протезы конечностей или металлические эндопротезы суставов.
- Установленный нейростимулятор.
- Металлические пластинки, винты, штифты, стенты или хирургические скобки.
В целом, металлические объекты, которые используются в ортопедической хирургии, никакого риска при проведении МРХПГ не несут. Тем не менее, недавно проведенное эндопротезирование какого-либо сустава может потребовать другое исследование. Если врач сомневается в присутствии металлических объектов в организме пациента, то возможно проведение диагностической рентгенографии. Рентгенологическое исследование перед МРХПГ также требуется всем пациентам с металлическими объектами в тех или иных частях тела или органах. Важно уведомить радиолога или технолога о наличии пуль, шрапнели или других металлических элементов, которые могли попасть в организм в результате несчастного случая.
Красители, которые используются для нанесения татуировок, могут содержать железо и нагреваются во время МРХПГ. Однако серьезную трудность это представляет редко. На пломбы и брекеты магнитное поле влияния обычно не оказывает, но данные элементы могут искажать изображения при МРХПГ головы и лица, поэтому о них всегда необходимо сообщить радиологу.
Проведение МРХПГ ребенку, особенно маленького возраста, требует седации (введения успокоительных препаратов), что обеспечивает неподвижность во время процедуры. При использовании седативных препаратов родителям советуют не кормить и не поить ребенка в течение нескольких часов до исследования. Безопасность ребенка во время МРХПГ с применением седативных средств требует от родителей полного понимания и соблюдения всех инструкций, полученных от врача. После исследования должно пройти некоторое время, прежде чем ребенок придет в себя. Врач или медицинская сестра дает разрешение отвезти ребенка домой только после того, как убедится в полном восстановлении сознания и в его безопасности.
Метод проведения магнитно-резонансной холангиопанкреатографии
На время исследования медицинская сестра может попросить пациента надеть больничную рубашку. Если собственная одежда пациента свободна, удобна и не имеет металлических элементов, то разрешается находиться и в ней.
МРХПГ может проводиться как амбулаторно, так и в ходе госпитализации пациента. Ассистент радиолога размещает пациента на подвижном столе. Положение тела закрепляется с помощью ремней и специальных валиков, которые помогают пациенту лежать неподвижно. Вокруг обследуемого участка тела размещаются устройства, которые содержат провода, посылающие и принимающие радиоволны.
При необходимости использования контрастного материала во время исследования медицинская сестра вводит в вену на руке катетер. К катетеру может быть подключен флакон с физиологическим раствором. Раствор обеспечивает постоянную промывку системы, что предотвращает ее закупорку до введения контрастного материала.
После всех приготовлений стол пациента перемещается внутрь магнита, а радиолог и средний медицинский персонал на период исследования покидают процедурный кабинет.
При необходимости использования контрастного материала он вводится внутривенно после исходной серии снимков. Во время или после инъекции врач получает дополнительную серию изображений.
Сама по себе процедура МРХПГ занимает около 10 минут. Однако исследование обычно сочетается со стандартной МРТ органов брюшной полости, которая длится около 30 минут и требует использования контраста. В подобной ситуации исследование занимает в среднем 45 минут.
Что следует ожидать во время и после исследования
В большинстве случаев МРХПГ совершенно безболезненно. Некоторые пациенты испытывают дискомфорт из-за необходимости лежать неподвижно во время исследования. У других пациентов возможен приступ клаустрофобии (боязни замкнутых пространств). Поэтому для тревожных пациентов врач предлагает успокоительные препараты.
При необходимости использования контрастного материала небольшой дискомфорт возможен во время постановки внутривенного катетера.
В течение исследования возможно местное повышение температуры обследуемого участка тела, и это нормально. Если данное явление сильно беспокоит пациента, о нем важно сообщить врачу. Крайне важно, чтобы в момент снятия изображений (от нескольких секунд до нескольких минут единовременно) пациент лежат абсолютно неподвижно. В ходе некоторых исследований врач просит пациента задержать дыхание. Понять, что съемка изображений началась, помогает постукивание или щелчки, которые издает магнит при создании высокочастотных импульсов. Между сериями снимков можно немного расслабиться, однако все же необходимо стараться сохранять положение тела, по возможности не двигаясь. Пациенту могут быть предложены наушники или беруши, которые подавляют громкий стук и гудение сканера во время съемки изображений. Наушники пациент имеет право попросить и сам. Детям наушники или беруши соответствующего размера предоставляются обязательно. МРТ-сканер снабжен системой кондиционирования воздуха и хорошо освещен. В некоторых центрах во время исследования включается спокойная музыка.
Во время исследования пациент находится в процедурном кабинете в одиночестве. Тем не менее, радиолог может все время видеть, слышать и разговаривать с пациентом по системе двусторонней связи. Персонал во многих диагностических центрах разрешает оставаться в комнате родственникам или друзьям пациента до самого начала исследования. Однако потом им необходимо выйти, чтобы избежать воздействия магнитного поля.
При введении контрастного материала в норме возникает ощущение прохлады или прилива крови, которое длится пару минут. Некоторый дискомфорт пациент испытывает при постановке и снятии внутривенного катетера, который может оставить кровоизлияние под кожей. Редко в месте введения иглы на коже возникает раздражение. Некоторых пациентов беспокоит металлический привкус во рту после инъекции контрастного материала.
Если процедура не сопровождалась применением седативных препаратов, то восстановительный период после нее не требуется. Возвращение к привычной жизнедеятельности и нормальному питанию возможно сразу после исследования.
Производители контрастных материалов не рекомендуют кормить ребенка грудью в течение 24-48 часов после внутривенного введения контраста в организм матери.
Риски проведения магнитно-резонансной холангиопанкреатографии
При соблюдении соответствующих правил безопасности МРХПГ практически не несет каких-либо рисков.
При использовании седативных препаратов имеется риск их передозировки. Поэтому ассистент радиолога тщательно следит за показателями жизнедеятельности пациента.
При введении контрастного материала имеется небольшой риск развития аллергической реакции. У некоторых пациентов отмечаются: тошнота и местная боль. Редко возникает аллергическая реакция на контрастный материал, и появляется крапивницы, зуд глаз или другие проявления аллергии. О возникновении симптомов аллергической реакции необходимо сообщить врачу. Радиолог или медицинская сестра сразу же окажут необходимую помощь.
(495) 545-17-44 — клиники в Москве и за рубежом
ОФОРМИТЬ ЗАЯВКУ на ЛЕЧЕНИЕ
Источник
