Определяет ли мрт рак поджелудочной
КАК ДИАГНОСТИРОВАТЬ РАК ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Поджелудочная железа — очень важный орган, вырабатывающий нужный для пищеварения панкреатический сок, а также принимающий участие в выработке гормонов, в том числе инсулина. Опухолевые заболевания железы встречаются часто. К их особенностям следует отнести то, что ранние симптомы рака поджелудочной железы как таковые отсутствуют. На ранней стадии новообразования панкреато-дуоденальной зоны не проявляются какой-либо симптоматикой, из-за чего поздно диагностируются. Так, пациент длительное время может не подозревать об онкологическом заболевании. Симптомы появляются только при прорастании опухоли в соседние органы, при увеличении ее размеров (например, когда она сдавливает Фатеров сосочек, в который открываются желчные протоки). При таком варианте течения болезни появляется механическая желтуха. Это заставляет пациента идти на диагностическое исследование (КТ, МРТ, УЗИ), при котором и выявляется онкологический процесс. В остальных случаях новообразование может быть случайной находкой при исследованиях, выполненных по каким-то другим причинам. Чаще опухоль обнаруживается случайно при выполнении профилактического УЗИ.
КАК ПРОВЕРИТЬ ПОДЖЕЛУДОЧНУЮ ЖЕЛЕЗУ НА РАК
Сегодня существует несколько методов точной диагностики этой онкологии, как рентгеновских, так и не рентгеновских. В этой статье мы подробно рассмотрим, как выглядит рак поджелудочной на различных снимках, как его найти с помощью каждого из этих методов. Также мы приведем диагностические признаки рака поджелудочной железы, а также рассмотрим клинические примеры, иллюстрирующие это опасное заболевание.
Сегодня учеными доказано, что наиболее информативный способ проверить поджелудочную железу на рак, как можно раньше выявить онкопатологию – это магнитно-резонансная томография (МРТ). Это исследование позволяет хорошо визуализировать опухоль, определить ее структуру и строение, разграничить мягкотканый и кистозный компонент, выявить прорастание в парапанкреатическую клетчатку (то есть клетчатку, окружающую железу, от латинского слова «pancreas»), в соседние органы (в селезенку, в почечные фасции, в двенадцатиперстную кишку, в другие отделы кишечника, в сальник). При этом необходимо учитывать тот факт, что МРТ обязательно нужно выполнять на высокопольном аппарате (с напряженностью поля не <1,5 тесла), ведь только такой аппарат обеспечивает нужное качество диагностических изображений. При необходимости исследование дополняется введением контрастного вещества. Кроме того, следует иметь в виду, что анализ снимков должен проводиться опытным рентгенологом, имеющим хороший опыт в диагностике патологии панкреатодуоденальной зоны. Чтобы избежать диагностической ошибки, можно выполнить повторный анализ снимков МРТ и получить Второе мнение опытного специалиста (об этом внизу статьи).
Также образование в поджелудочной железе можно выявить посредством УЗИ. Это простой и доступный метод, при котором оценивается изменение структуры органа, изменение размеров (утолщение), наличие кистозного (жидкостного) компонента, степень расширения панкреатического протока, признаки прорастания (инвазии) рака в соседние ткани. Недотстатком УЗИ является низкое тканевое разрешение, и в сомнительных случаях назначаются томографические методы — компьютерная томография и МРТ.
Заподозрить объемное образование pancreas можно и при ФГДС (фиброгастродуоденоскопии) – исследовании органов системы пищеварения при помощи гибкого оптоволоконного зонда. При этом врач-эндоскопист может отметить деформацию (стойкую, непреходящую) двенадцатиперстной кишки и заподозрить какой-либо объемный процесс в панкреатодуоденальной зоне. При наличии такого подозрения обязательно назначается компьютерная или магнитно-резонансная томография.
КТ ДИАГНОСТИКА РАКА ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Наибольшее распространение из рентгеновских методов визуализации панкреатических объемных процессов получила компьютерная томография. Исследование может быть как нативным (без контраста), так и с контрастом. Контрастирование при КТ помогает лучше дифференцировать нормальную и опухолевую ткань, а также четко выявить патологию сосудов, окружающих железу. Кроме того, делать контрастное усиление при КТ обязательно, если врач хочет исключить распространение процесса на печень (метастазы в печени) или окружающие лимфатические узлы.
ПРИЗНАКИ НОВООБРАЗОВАНИЯ (РАКА) ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ, ВЫЯВЛЯЕМЫЕ ПРИ КТ
1) Локальное утолщение (хвост, тело и головка утолщены равномерно). Утолщение также может быть диффузным (затрагивать все отделы) – в этом случае принято говорить о «псевдотуморозном панкреатите», а не о раке. Иногда различить эти два состояния по КТ или МРТ бывает сложно, и нужна консультация опытного лучевого диагноста. При локальном утолщении размер пораженного участка измеряется обычно на аксиальных срезах и оценивается по системе TNM (T – лат., «tumor» — опухоль, N – «nodus» — лимфатический узел, M – «мetastasis» — наличие метастазов в отдаленные органы, чаще всего печень).
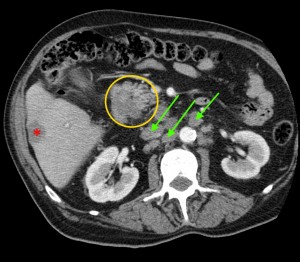
На изображениях: локальное утолщение головки pancreas за счет мягкотканого (солидного) новообразования, практически не накапливающего контраст (красная стрелка). Желтой стрелкой выделен расширенный Вирсунгов проток.
Хвост pancreas резко утолщен (желтая стрелка), структура его нарушена: видны множественные плохо контрастируемые участки (некроза и распада). Кроме того, имеет место асцит (жидкость в полости живота). Красной звездочкой выделен метастаз в паранефральную клетчатку (забрюшинно).
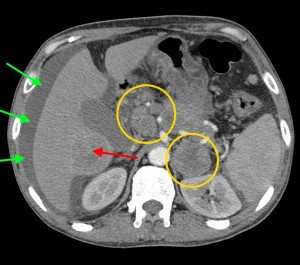
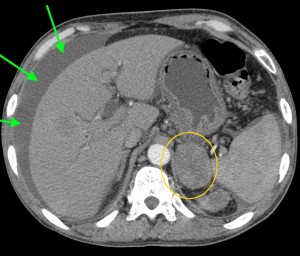
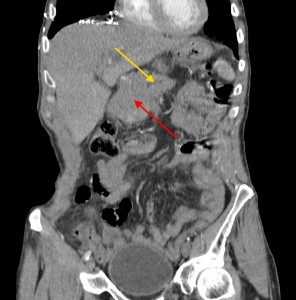
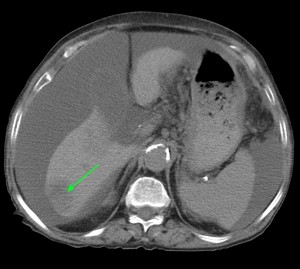
Тот же пациент. При анализе остальных сканов становится ясно, что объемный процесс не ограничивается только хвостом, а распространяется также на тело и головку. Прогноз здесь неблагоприятный, продолжительность жизни при такой распространенности онкопроцесса обычно невелика. На фото в верхнем ряду видно мягкотканое образование с очагом распада в центре, на изображениях в нижнем ряду (слева) – патологически измененные регионарные лимфатические узлы – в воротах печени, а также в клетчатке вблизи аорты и забрюшинно, в клетчатке вблизи ворот левой почки. Красной стрелкой выделен также большой солидно-кистозный участок в печени (метастатической природы). Зелеными стрелками – жидкость в брюшной полости.
2) Наличие образования, имеющего неоднородную структуру, с неровными краями (бугристыми). При компьютерной томографии можно оценить его структуру, определить преобладающий компонент (солидный, мягкотканый; либо жидкостной, кистозный), наличие участков некроза, гнойного расплавления, кальцинатов, кровоизлияний и т. д.
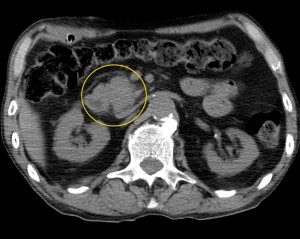
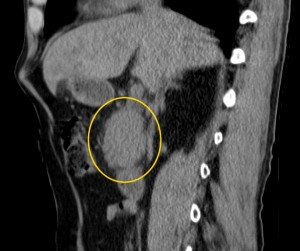
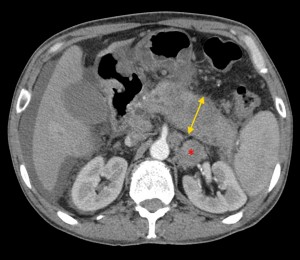
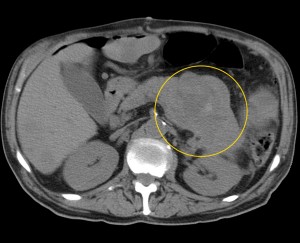
Как выглядит рак поджелудочной железы. Фото (КТ). В желтом круге выявлена патологическая ткань в области головки (с неровными краями, расположенного вблизи стенки двенадцатиперстной кишки).
3) Повышение плотности парапанкреатической клетчатки. «Мутность» клетчатки может свидетельствовать о ее опухолевой инфильтрации или (и) о присоединившейся инфекции, или об аутолизисе (самопереваривании) высвобожденными ферментами (в результате разрушения панкреатической ткани) и развитии панкреатита.
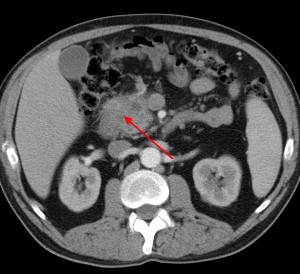
Обратите внимание: вблизи панкреатической головки клетчатка теряет свою обычную структуру, плотность ее выше, края головки смазанные, нечеткие. Все это признаки инфильтрации клетчатки раковыми клетками (контактное метастазирование) либо признаки панкреатита (вторичного).
4) Расширение панкреатического (Вирсунгова) протока выше места поражения. Рак головки вызывает расширение панкреатического протока в области тела и хвоста (в норме он имеет ширину 1-2 мм, при опухолевых поражениях может расширяться до 0,5 см и более).
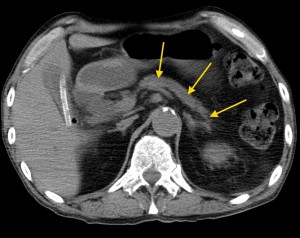
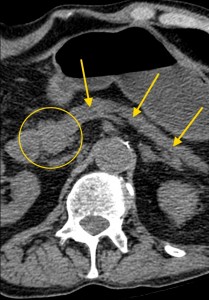
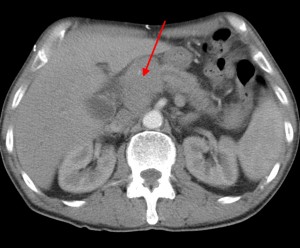
На изображениях: опухоль головки железы (в желтом круге), желтыми стрелками отмечен расширенный панкреатический (Вирсунгов) проток в результате нарушения оттока секрета. Нативная (без контраста) компьютерная томография.
5) Неравномерное накопление контрастированной крови опухолью (оно имеет меньшую плотность в сравнении с неизмененной тканью). Солидный (мягкотканный) компонент накапливает контраст, участки некроза и кистовидной перестройки его не накапливают, т. к. не имеют в своей структуре кровеносных сосудов, и остаются гиподенсными (низкой плотности).
6) Прорастание новообразования в ближайшие органы (в селезенку, в двенадцатиперстную кишку, в верхнюю полую вену, в воротную вену, в селезеночную вену, в hepar, в сальник, в фасцию Героты, отделяющую забрюшинное пространство от брюшной полости) являются крайне неблагоприятными признаками – маркерами неоперабельности новообразования (T4 по TNM).
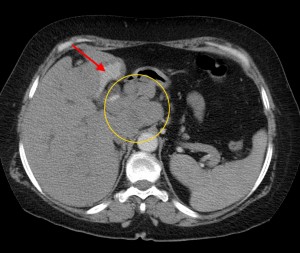
В данном случае при опухоли головки поджелудочной железы операция не показана, т. к. имеет место прорастание кровеносного сосуда и возникновение кровоизлияния в печеночную паренхиму (гематома выделена красной стрелкой), объемное образование – желтым кружком. По классификации TNM рак поджелудочной железы соответствует T4 (опухоль любого размера с прорастанием в окружающие ткани, в т. ч. в сосуды).
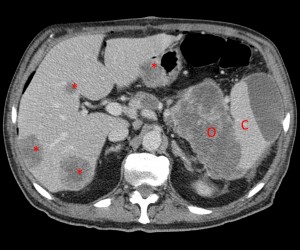
Объемное образование хвоста железы, прорастающее в селезенку (неоперабельное, TNM T4), слева – до контрастирования, справа – после введения контраста. Выявлен крупный кистозный очаг (О) в области хвоста (и также частично в области тела), с преобладающим жидкостным компонентом, с множественными зонами некроза, вплотную прилежащий к селезенке (С), прилежащий также к передней почечной фасции слева. Красными звездочками маркированы метастазы (отдаленные).
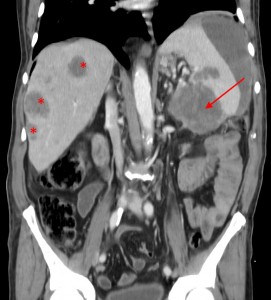
Тот же пациент. КТ-изображения, реформатированные во фронтальной плоскости, позволяют оценить распространенность поражения. Хорошо виден объемный процесс с прорастанием в селезенку, видна также жидкость по краю селезенки. Гиподенсные вторичные очаги в ткани печени.
7) Наличие измененных и увеличенных лимфатических узлов в парапанкератической клетчатке, в парааортальной клетчатке, в воротах печени и (или) селезенки говорит о лимфогенном метастазировании новообразования, позволяет выставить N1 по системе TNM (N – лат. «nodus», лимфатический узел). TNM N1 означает поражение регионарных (расположенных вблизи органа) лимфоузлов и является неблагоприятным признаком, однако не исключает оперативное вмешательство.

Опухоль головки (в желтом круге) с метастазами в лимфатические узлы вблизи ворот печени, а также в парааортальные лимфоузлы (зеленые стрелки). Показаны изображения КТ с контрастированием (артериально-паренхиматозная фаза контрастирования). По классификации TNM новообразование относится к стадии N1M1 – наличие увеличенных регионарных узлов с патологически измененной структурой и отдаленных вторичных очагов.
8) Наличие метастазов в печень. Новообразование может метастазировать не только лимфогенным путем, но и гематогенным. Орган, который поражается первым – печень, при этом отсев опухолевых клеток происходит по системе воротной вены. Обнаружение метастазов в отдаленные органы при раке поджелудочной железы является неблагоприятным симптомом (по системе TNM выставляется M1 – «выявлены отдаленные метастазы»). Если при опухоли поджелудочной железы нашли отдаленные метастазы, операция не показана. Существуют, однако, современные способы лечения метастазов печени (химиоэмболизация, ультразвуковая аблация и т.п.), проводимые в передовых онкологических стационарах.
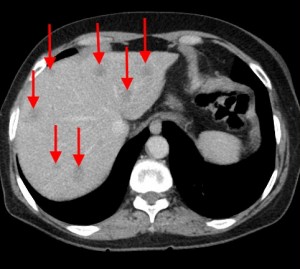
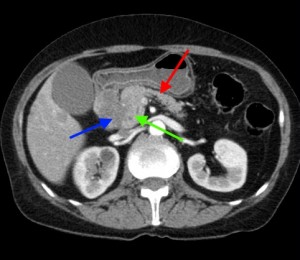
Компьютерная томография с контрастом. Стадия процесса M1 по классификации TNM (с наличием симптомов желтухи — за счет сдавления холедоха — и отдаленных метастазов). Слева красными стрелками выделены множественные гиподенсные (низкой плотности), слабо накапливающие контрастное вещество участки (1-3 см в диаметре), округлой формы, диффузно распределенные по всей площади среза. Справа под синей стрелкой – часть объемного процесса, не накапливающая контраст (которая содержит малое количество артериальных сосудов), под зеленой стрелкой мягкотканая часть образования, а под красной стрелкой – неизмененная часть органа (тело и хвост).
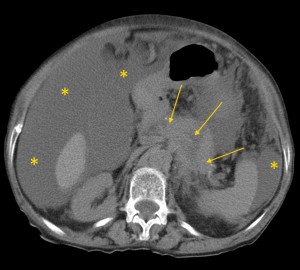
Рак хвоста поджелудочной железы. Симптомы КТ. Желтыми стрелками указано образование, имеющее неоднородную структуру, с множественными гиподенсными участками некроза и распада. Имеет место осложнение — массивный асцит, т.е. скопление жидкости в брюшной полости (жидкость помечена желтыми звездочками). Зеленой стрелкой выделен отдаленный метастаз.
ВТОРОЕ МНЕНИЕ ПРИ РАКЕ
Без сомнения, опухоль поджелудочной железы — опасный диагноз, который в ряде случаев имеет неблагоприятный прогноз. Выживаемость пациента, прогнозы по сроку жизни, успешность того или иного метода лечения, выбор хирургической тактики строго зависят от стадии опухолевого процесса. Поэтому важнейшим условием успешного лечения является не только своевременное выявление онкопатологии, но и точное ее стадирование по шкале TNM. В частности, онкологам очень важно знать, есть ли прорастание образования в окружающие органы и клетчатку, поражение сосудов, метастазирование в лимфатические узлы и печень. Поэтому необходимо не просто пройти современное диагностическое обследование, такое как КТ или МРТ, но и правильно проанализировать снимки, с целью выявления или исключения всех вышеперечисленных признаков.
Чтобы быть уверенным в достоверности диагностики, сегодня можно заказать пересмотр результатов КТ и МРТ у специалистов по лучевой диагностике онкологических заболеваний. Такой экспертный анализ проводится в учреждениях, которые специализируются на онкологической и хирургической патологии. Это позволяет повысить точность диагностики и описать заболевание по современным стандартам. Полученное в результате экспертное заключение является точным ориентиром для лечащих врачей — хирургов-онкологов.
Получить Второе мнение по КТ поджелудочной железы можно в системе Национальной телерадиологической сети (НТРС). В эту службу стекаются сложные и спорные диагностические случаи из всех росиийских регионов. Специалисты московского Института хирургии им. Вишневского и других профильных центров проведут удаленный пересмотр вашего КТ или МРТ. Достаточно загрузить снимки КТ или МРТ с диска на сайте НТРС, и получить в течение суток квалифицированное заключение с подписью врача.
Василий Вишняков, врач-радиолог
Читать подробнее о Втором мнении
Читать подробнее о телемедицине

Кандидат медицинских наук, член Европейского общества радиологов
Источник

Шведские ученые считают что, магнитно-резонансная томография является наилучшим методом визуализации в скрининговых программах у пациентов, которые входят в группу риска рака поджелудочной железы. Небольшое исследование показало, что использование МРТ увеличивает обнаружение опухолей поджелудочной железы на 40%.
На основе полученных данных, исследователи из Каролинского института в Стокгольме, Швеция сделали вывод, что использование МРТ в скрининге среди пациентов с отягощенным семейным анамнезом по раку поджелудочной железы может «уменьшить затраты и увеличит процент выживаемости, при этом более безопасны чем другие протоколы исследования этой группы пациентов».
Рак поджелудочной железы занимает 4 место по причине смертности в США и странах Западной Европы. Кроме того статистика показывает, что при хирургическом лечении протоковой аденокарциномы головки поджелудочной железы успех составляет 30%, а уровень выживаемости за 5 летний период не превышает 20%.
Эта патология не является широко распространенной формой рака и поэтому всеохватывающие скрининговые программы не оправдывают себя. Проведение скрининга оправдывает себя в группах пациентов, которые входят в зону риска.
Кроме того, среди врачей не существует единого мнения о лучшем диагностическом методе для выявления заболевания. В настоящее время для этих целей используют МРТ, КТ, эндоскопический ультразвук и метод эндоскопической ретроградной холангиопанкреатографии.
Ученые Каролинского института провели серию исследований для того, чтобы доказать эффективность МРТ при исследовании пациентов с подозрением на рак поджелудочной железы.
На сегодняшний день МРТ широко используют для дифференциальной диагностики доброкачественных опухолей поджелудочной железы и хронического панкреатита. Исследователи Каролинского института опубликовали ряд работ в этой области и создали протоколы исследований по выявлению доброкачественных новообразований в поджелудочной железе.
Руководитель исследования доктор Дел Кьяро, так прокомментировал приоритетность выбора МРТ: «Есть несколько причин, почему мы выбрали МРТ в качестве основного инструмента при скрининге. Во-первых, МРТ является абсолютно безопасным методом исследования. Наша философия – абсолютная безопасность при скрининге. Отсутствие ионизационного облучения позволяет применять этот метод во всех группах, включая самых маленьких пациентов».
«Во-вторых, сегодня МРТ томограф высокого класса присутствует в каждом медицинском центре, который специализируется на заболеваниях поджелудочной железы».
Ученые сформировали группу людей, которые имели генетическую предрасположенность к раку поджелудочной железы. Группа состояла из 40 пациентов (24 женщин и 16 мужчин) со средним возрастом 50 лет. Пациенты проходили исследования по программе, которые разработали специалисты института. Исследования проводились с января 2010 по январь 2013 года.
Все пациенты имели десятикратный увеличенный риск по поводу злокачественных новообразований поджелудочной железы в сравнении с общей популяцией – ближайшие родственники проходили курс терапии от рака поджелудочной железы.
Пациенты проходили МРТ сканирования и МРТ холангиопанкреатографию с применением секретина для диагностики врожденных особенностей тканей, регистрации воспалительного процесса и аномального роста тканей и прочие аномалии поджелудочной железы. Каждый пациент проходил генетическое тестирование на наличие мутаций, которые наиболее часто связывают с этой формой рака — BRCA1, BRCA2 и p16.
Генетический анализ обнаружил мутацию p16 у 4 пациентов (10%), мутацию BRCA2 – у 3 (8%) и одного пациента (3%) с мутацией BRCA1.
Если признаков патологии не было обнаружено, то пациенты проходили тоже профилактическое исследование через год. При обнаружении патологии на МРТ, пациенты дополнительно проходили эндоскопическое ультразвуковое сканирование, биопсию и/или КТ сканирование. Наиболее частой патологий в этой группе пациентов были неспецифические изменения или доброкачественная опухоль в протоках (внутрипротоковая папиллярно-муцинозная опухоль), которая не нуждалась в оперативном вмешательстве. Этой группе пациентов было рекомендовано пройти МРТ сканирование через 6 месяцев.
Последующие МРТ сканирования подтвердило наличие опухолей поджелудочной железы у 16 пациентов (40%). Из них 14 пациентов (35%) с внутрипротоковой папиллярной муцинозной опухолью, которая часто приводит к инвазивным формам рака и у 2 пациентов (5%) – аденокарцинома протока поджелудочной железы.
5 (13%) пациентам было проведено оперативное вмешательство, оставшимся 35 участниками было рекомендовано в дальнейшем проходить профилактические осмотры. В ходе исследования было обнаружено, что уровень заболевания рака поджелудочной железы был выше в старшей возрастной группе (58.6 год), чем в младшей (44.2 года).
Среднее время выявления опухоли между началом скрининга и обнаружением опухоли составил 6 месяцев. Опухоль поджелудочной железы сразу была выявлена у 12 пациентов (30%) и 5 человек (13%) подверглись оперативному вмешательству по результату скрининговой программы.
Доктор Дел Кьярио говорит: «Процент выявления новообразований в нашем исследовании схож с уровнем аналогичных исследований. Наше исследование также подтверждает высокий риск развития патологии у людей с отягощенным семейным анамнезом, и этот риск увеличивается с возрастом».
На основании исследования был сделан вывод, что разработанный протокол скринингового исследования при помощи МРТ отличается высокой точностью и рекомендуется использовать в качестве главного метода в скрининговых программах в группах риска. Где пройти МРТ поджелудочной железы в Москве можно посмотреть здесь.
Результаты исследования были опубликованы в апрельском выпуске JAMA Surgery.
Комментарии
Комментариев нет.
Источник
