Почему мрт а не рентген
Мы попросили Кирилла Петрова, к. м. н., главного рентгенолога сети диагностических центров «Медскан», объяснить, почему не нужно бояться делать МРТ и рентген, и развеять все мифы, связанные с этими методами исследования (а их, увы, много).
Чем отличается МРТ от рентгена
— Первое и главное отличие двух методов заключается в том, что магнитно-резонансные томограммы — это послойные изображения, позволяющие увидеть части тела изнутри, на срезах, а рентгенограмма — это суммационное (или проекционное) изображение, при котором объекты складываются в плоскостное изображение. Поэтому точно локализовать тот или иной объект по рентгенограмме непросто, а иногда и вовсе невозможно.
Второе отличие состоит в принципе получения изображений. МРТ основана на регистрации отражённых радиочастотных импульсов протонов, колеблющихся в одной фазе (резонансе). То есть сначала нужно заставить все протоны колебаться в резонансе (для этого пациент помещается в сильное магнитное поле), после чего воздействовать на них радиочастотными импульсами, измерить отражённый радиосигнал и на его основе вычислить МР-томограмму. Как видите, ионизирующее излучение в МРТ не используется — в отличие от рентгенографии и компьютерной томографии, которые основаны на воздействии ионизирующего излучения (рентгеновского) и регистрации на плёнке или цифровом детекторе степени его поглощения в тканях.
Из этого возникает третье отличие методов: контрастность МРТ очень высока в структурах, содержащих водород (то есть вода и органические молекулы, из которых состоит большинство тканей в организме), и низка в структурах, его не содержащих (например воздух в лёгких и кальций в костях). В то время как на рентгенограммах и компьютерных томограммах без дополнительного контрастирования крайне сложно различить нюансы строения мягкотканных структур, однако лёгкие и кости визуализируются отлично.
Различная область применения двух методов в современной медицине вытекает из описанных выше особенностей: рентгенография чаще используется для визуализации костных изменений (например при переломах костей) и органов, содержащих воздух — лёгкие, околоносовые пазухи, а МРТ — для визуализации мягкотканных структур (головной мозг, органы брюшной полости и таза, суставы). Таким образом, в отличие от рентгена, МРТ позволяет оценить хрящи, мениски, связки и другие мягкотканные структуры, которые в первую очередь страдают при хронических дегенеративных и травматических изменениях.
Я бы не сказал, что МРТ назначается чаще, чем рентгенография. В травмпункте, например, в большинстве случаев достаточно быстрого, простого и недорогого рентгеновского обследования. Кроме того, МРТ не позволяет напрямую увидеть линию перелома кости без смещения, только по косвенным признакам (отёк костного мозга), поэтому при переломах также чаще всего назначается рентгенография и компьютерная томография.
Визуализация структур среднего уха (слуховые косточки, барабанная полость и так далее) почти невозможна на МРТ — орган слуха в основном состоит из костной ткани и воздушных полостей, поэтому главным методом визуализации височной кости служит компьютерная томография, основанная на рентгеновском излучении. МРТ не позволяет делать функциональные исследования, например снимки позвоночника в сгибании/разгибании для выявления нестабильности сочленения между позвонками или снимки стопы под нагрузкой в положении стоя для диагностики плоскостопия — в таких ситуациях рентгенограммы по-прежнему актуальны.
Однако с развитием высокотехнологичных методов лечения требуется и более высокотехнологичная диагностика. Современный нейрохирург в обычных условиях не пойдёт на удаление опухоли мозга без качественно выполненной МРТ головного мозга. Современный травматолог перед артроскопией обязательно назначит МРТ сустава, а гинеколог перед лапароскопической резекцией яичника — МРТ малого таза. Врачам больше не хочется оперировать «вслепую», по принципу «сейчас разрежем и посмотрим». Нередко такие операции заканчиваются сразу после разреза, например, когда «внезапно» перед глазами открывается неоперабельная опухоль или случайно пересекается «сверхкомплектный» сосуд, который можно было выявить на предоперационном исследовании. В результате пациент теряет кровь или орган, а операционная бригада — время и нервы в операционной. Зачастую большая популярность МРТ связана именно с желанием иметь точную «карту местности» при планировании серьёзного лечения.
Какой из двух методов — рентген или МРТ — представляет опасность для здоровья человека
Как мы уже говорили, МРТ основан на воздействии магнитного поля и низкоинтенсивных радиочастотных импульсов. Единственное воздействие на человека — минимальный нагрев зоны исследования (эффект СВЧ-печи). Однако мощность радиочастотных волн в МРТ невелика, к тому же программное обеспечение томографа блокирует возможность значимого перегрева, так что опасаться быть заживо сваренным в тоннеле МРТ не стоит. Исключение составляют новорождённые дети: малый вес в сочетании с несовершенной терморегуляцией, особенно на трёхтесловых МРТ, могут стать причиной значимого перегрева. Однако к счастью, новорождённые в МРТ попадают нечасто, и для этих случаев есть специальные программы и специалисты.
Внутри аппарата МРТ под воздействием магнитного поля могут повреждаться электронные устройства (например кардиостимуляторы) и смещаться ферромагнитные предметы (например неизвлечённые осколки после пулевого или минно-взрывного ранения). Так что перед тем как пациент попадает на исследование, его тщательно опрашивают и обследуют для исключения противопоказаний.
В целом же МРТ — абсолютно безвредный метод, и частота его применения не ограничена.
Рентгенография и КТ основаны на ионизирующем излучении; оно связано с рисками для человека — может провоцировать возникновение онкологических заболеваний. Именно поэтому в медицине действует правило ALARA, согласно которому воздействие ионизирующего излучения должно быть сведено к разумному минимуму. Ключевое слово в этом определении — разумный. То есть врач назначает обследование исходя из того, что риск от непроведённогоисследования для этого пациента (неправильный диагноз и лечение) выше, чем потенциальный вред от самого обследования.
Чем опасно ионизирующее излучение
Особенность рентгеновского излучения в том, что оно обладает хорошей проникающей способностью и может воздействовать на весь объём исследуемой зоны. Объяснение вреда ионизирующего излучения для простоты понимания можно свести к повреждению ДНК делящихся клеток и, как следствие, к возникновению мутаций, ведущих к образованию опухолей. Дальше, чтобы нивелировать негативный оттенок слов «излучение» и «опухоли», мне придётся привести несколько цифр.
Начнём с того, что у лучевой нагрузки есть своя единица измерения — миллизиверт (мЗв/mSv). Один мЗв — это:
- 4—8 рентгеновских снимков;
- 1-2 низкодозовых КТ лёгких;
- 0,05—0,5 обычных диагностических КТ-исследований;
- 20 трансатлантических перелётов (один перелёт — ~0,05 мЗв);
- 100—120% естественной годовой фоновой дозы, которую мы получаем от природных источников радиации (земля, гранит, бетон, космическая радиация и прочее).
Теперь про риски. По данным IRCP, риски рака, вызванного дополнительной лучевой нагрузкой, следующие:
То есть одна КТ грудной клетки с лучевой нагрузкой 5 мЗв увеличивает риск заболеть раком на 0,0000275%. Сравните с риском попасть в ДТП, когда садитесь в такси или за руль, и делайте выводы сами.
Главное — понять, что медицинской радиации не нужно бояться, риски пренебрежимо малы, особенно по сравнению с риском неправильной диагностики и неправильного или несвоевременного лечения заболевания. Нужно понимать, что причин возникновения онкологических заболеваний очень много — они не ограничиваются воздействием излучения. Так что неправильно воспринимать каждый случай выявления онкологического заболевания как результат пройденной пациентом рентгенографии или КТ.
В каких ещё методах диагностики используется ионизирующее излучение
Как мы уже говорили, помимо собственно рентгенографии, рентгеновское излучение используется в компьютерной томографии. Отличие КТ от рентгенографии в том, что рентгеновская трубка и детектор вращаются вокруг пациента, создавая не проекционные, а посрезовые изображения, как и МРТ. При работе КТ рентгеновская трубка генерирует излучение на один-два порядка дольше, чем при рентгенографии, при этом интенсивность самого излучения тоже, как правило, выше, чем при обычном рентгеновском снимке. Всё это приводит к повышению лучевой нагрузки на один-два порядка по сравнению с рентгенографией — такова цена, которую нам приходится платить за существенно большую информативность КТ.
Существует целая группа радионуклидных исследований (сцинтиграфия, ПЭТ, ОФЭКТ) — они основаны не на регистрации ослабления внешнего рентгеновского излучения, а на введении в организм радиоактивных препаратов, которые, накапливаясь в поражённых органах и тканях, выделяют заряженные частицы (например позитроны). Эти частицы улавливаются специальными детекторами, в результате чего строится проекционное (сцинтиграфия) или посрезовое (ПЭТ, ОФЭКТ) изображения части тела, по которому можно определить уровень обмена веществ в различных тканях. Так как метаболизм в опухолях существенно отличается от метаболизма нормальных тканей, радионуклидные методы особенно широко применяются в онкологии, хотя у них есть и другие области применения.
Какие противопоказания существуют для проведения МРТ и рентгена
К абсолютным противопоказаниям для МРТ относятся:
- установленный кардиостимулятор или другие несъёмные электронные медицинские устройства;
- наличие в зоне исследования осколков или других ферромагнитных объектов (некоторые установленные в XX или начале XXI века ортопедические металлоконструкции, отдельные виды протезов сердечных клапанов, внутричерепные сосудистые клипсы).
В остальных случаях МРТ абсолютно безвредна и может выполняться без ограничения по частоте и продолжительности исследования.
Для рентгенографии абсолютных противопоказаний нет: по жизненным показаниям её можно выполнять и беременным, и новорождённым. Однако ввиду большей подверженности детского организма риску ионизирующего излучения, рентгеновские обследования детям и беременным стараются минимизировать.
Федеральный закон «О радиационной безопасности населения» N 3-ФЗ от 09.01.96 и СП 2.6.1.2612-10 в части IV «Радиационная безопасность при медицинском облучении» гласят: «Дозы, получаемые пациентами при проведении рентгенорадиологических процедур, не нормируются».
Таким образом, если человек болеет и по этому поводу вынужден обследоваться методами лучевой диагностики, то норм для него не существует — обследования нужно проходить с той частотой, с которой назначил их лечащий врач (напомню, что врач руководствуется правилом ALARA). Так что не стоит переживать, если вам выполнили две или три рентгенограммы за день — однозначно у врача есть на то основания, и он понимает, что отказ от исследования несёт существенно большие риски, чем микроскопический риск от ионизирующего излучения.
Понравилась статья? Ставь палец вверх и подписывайся на The Challenger в «Яндекс. Дзене»! И будьте здоровы!
Источник
 Установки для проведения МРТ и рентгенологического исследования
Установки для проведения МРТ и рентгенологического исследованияВизуализационные методы диагностики (рентгенография, флюорография, КТ, МРТ и др.) активно используются во всех отраслях медицины. С их помощью можно рассмотреть внутренние ткани организма без повреждения кожных покровов и лишних рисков. Рентген или МРТ дают изображение областей, скрытых от невооруженного глаза. Благодаря обсуждаемым методам врачи могут беспристрастно оценить состояние больного, правильно поставить диагноз и назначить эффективное лечение. Однако информативность этих процедур существенно отличается в разных клинических ситуациях.
Чем отличается МРТ от рентгена?
Основная разница между процедурами кроется в лежащих в их основе физических явлениях. МРТ базируется на способности магнитного поля высокой напряженности менять ориентацию атомов водорода в молекулах воды в клетках. Радиочастотные волны резко возвращают их в исходное положение, выделяется энергия. Аппарат регистрирует резонансный ответ, а компьютерная программа делает из зафиксированных колебаний изображение. Структура картинки на снимках обусловлена интенсивностью выделения энергии, которая в свою очередь зависит от количества атомов водорода, поэтому рыхлые, богатые жидкостью образования четко видны.
Рентген базируется на способности радиолучей проходить сквозь ткани и задерживаться в более плотных из них. Исследуемую часть тела располагают между двумя поверхностями, одна из которых выделяет лучи, а вторая их улавливает. Результаты фиксируются рентген-установкой. В зависимости от изменения плотности излучения, прошедшего через тело, получается картинка, которую печатают на пленке.
Ориентируясь на механизм и особенности проведения исследования, можно сравнить их и сказать, чем отличается МРТ от рентгена:
- Цели. Магнитно-резонансная томография — более универсальная процедура, поскольку дает сведения о состоянии мягких тканей, нервов, сосудов, лимфатических узлов, суставных элементов.
- Безопасность. Диагностика на МР-томографе не несет лучевой нагрузки, не провоцирует образования свободных радикалов. Разрешена беременным со второго триместра, так как не вредна.
- Возможность многократного исследования. МРТ допускается делать столько раз, сколько это нужно для объективной оценки изменений в организме больного.
- Качество изображения. В результате томографии получают снимки в трех взаимноперпендикулярных проекциях. То есть, исследуемую область можно рассмотреть в любой плоскости.
- Информативность. С помощью МРТ выявляют малейшие изменения в организме и диагностируют заболевания на самых ранних этапах развития.
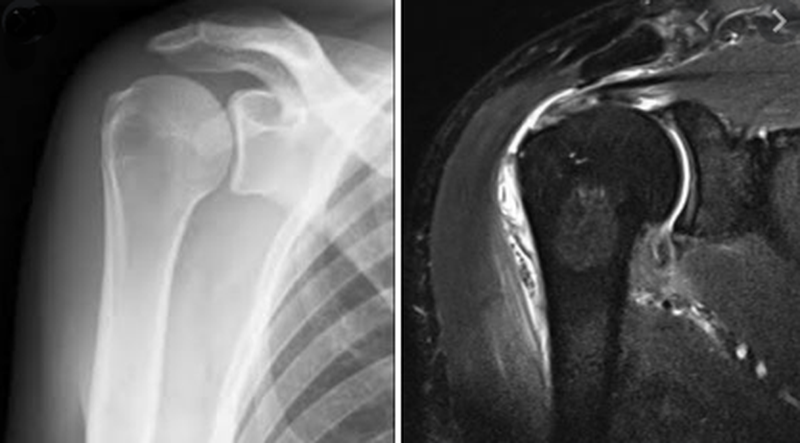
 Плечевой сустав на рентгенограмме и при использовании МРТ
Плечевой сустав на рентгенограмме и при использовании МРТ
Несмотря на потенциальную опасность ионизирующего облучения, у рентгенографических исследований есть свои преимущества в сравнении с МРТ:
- Скорость диагностики и получения результатов. Процедура занимает пару секунд, а подготовка снимков ― несколько минут. Сразу после получения результата можно идти к лечащему врачу. МР-диагностика длится по времени от 15 минут до полутора часов (включая расшифровку снимков).
- Ограничения. Воздействие рентгеном не рекомендуют детям и беременным, однако процедуру можно проводить при наличии в организме металлических или электронных имплантов, которые выступают противопоказанием для МРТ.
- Цена. Исследование посредством рентгеновских лучей стоит гораздо дешевле диагностики на магнитном томографе.
- Рентгеновское излучение более четко визуализирует твердые инородные тела, конкременты, костные структуры.
Недостатками использования ионизирующего излучения является низкая информативность исследования при относительно небольших изменениях в мягких тканях, а также существует ограничение на количество процедур (не более 2 за год).
Что вреднее: МРТ или рентген?
Различие существенное. С точки зрения воздействия на организм, опаснее рентген. Ионизирующее излучение стимулирует образование свободных радикалов. Последние повреждают здоровые клетки и провоцируют их неконтролируемое деление с риском злокачественного перерождения. Высокие дозы могут вызывать лучевую болезнь. Именно поэтому процедура противопоказана детям и беременным.
Применяющиеся дозы минимальны и риск неблагоприятного воздействия на организм низкий при условии соблюдения рекомендаций по кратности обследования. Рентгенологические методы диагностики можно использовать не чаще 1 раза в полгода. При необходимости динамического наблюдения за развитием патологии, во многих случаях томография лучше рентгена.
Магнитное поле МРТ полностью безвредно для организма. Риски появляются при пренебрежении противопоказаниями, к которым относят первый триместр беременности и наличие металлических имплантов в теле.
Если в организме есть титановые конструкции, вреда не будет. Даже при наличии имплантов из ферромагнетиков вне зоны обследования, опасные для жизни последствия исключены. Если же у пациента стоит кардиостимулятор, инсулиновая помпа, дефибриллятор, металлические кровоостанавливающие клипсы, томография ему строго противопоказана. В данном случае рентген лучше, чем МРТ. Ионизирующее облучение не оказывает никакого действия на работу электроники, не меняет свойства металлов.
Нужен ли рентген, если есть МРТ?
Процедуры совершенно не похожи, если их сравнивать, и дают различные сведения о состоянии организма.
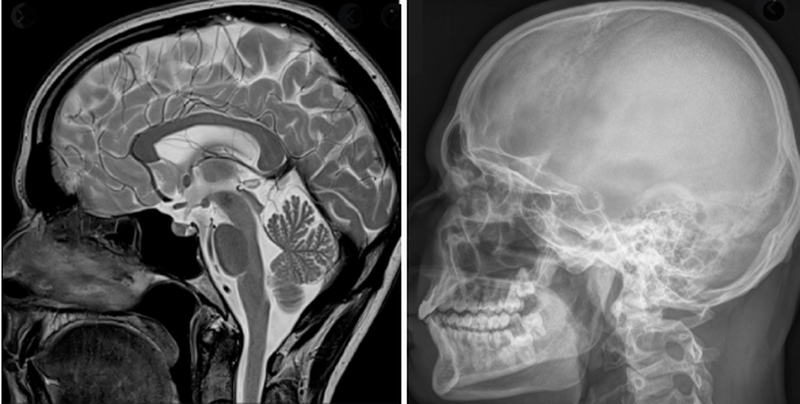 Магнитно-резонансное и рентгенологическое исследование головы
Магнитно-резонансное и рентгенологическое исследование головы
Оба метода диагностики нужны и важны. Основными показаниями для проведения МРТ являются:
- патологии головного, спинного мозга;
- подозрения на доброкачественные новообразования, злокачественные опухоли;
- сосудистые заболевания;
- воспалительные процессы различной локализации;
- инфекционные поражения мягких тканей;
- аномалии строения органов и др.
Томографию надо назначать для уточнения диагноза, выявления скрытых патологических процессов.
Показаниями для рентгенографии или КТ являются травмы, подозрения на наличие конкрементов либо инородных тел во внутренних органах. Метод широко используют как быстрый и хороший способ диагностики патологий опорно-двигательного аппарата (позвоночника, костей конечностей и пр.).
У пациентов часто возникает вопрос: “Нужен ли рентген, если есть МРТ?” В ряде случаев врач назначает обе процедуры, чтобы иметь достаточно сведений для исключения опасных для жизни состояний, выявления серьезных заболеваний и подбора оптимальной тактики лечения.
Рентген или МРТ — что лучше?
Доктор должен выбирать самый безопасный и необходимый способ диагностики исходя из клинических проявлений заболевания, результатов физикального обследования и лабораторных анализов, отличий возможностей методов. Определяя, что лучше сделать — МРТ или рентген, каждый специалист руководствуется принципами дифференциальной диагностики. Это помогает наиболее достоверно установить патологию. Важно исключить ошибку при постановке диагноза, ведь от этого может зависеть жизнь больного.
При назначении обследования учитываются разница между МРТ и рентгеном, а также особенности проведения процедур, их влияние на организм, возраст человека, наличие противопоказаний. Пациенту следует доверять доктору и действовать в соответствии с его рекомендациями. Именно лечащий врач определяет, что лучше — рентген или МРТ — для конкретного больного и сколько процедур необходимо.
Источник
