Рак прямой кишки метастазы мрт
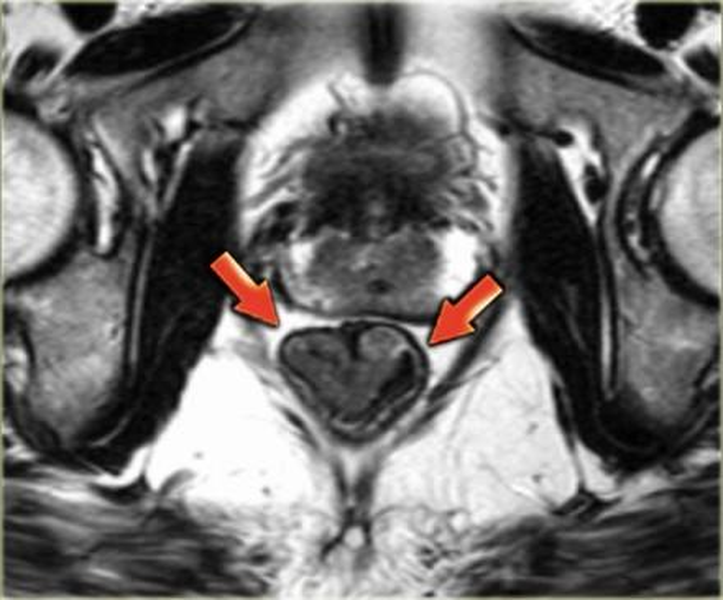
 Стадии развития рака прямой кишки
Стадии развития рака прямой кишкиЛучевые методы исследования играют одну из ключевых ролей в правильной и точной постановке диагноза колоректального рака кишечника. Благодаря высокой информативности, быстроте и безболезненности широко используются в комплексе выявления патологий пищеварительной системы. Наиболее предпочтительным на этапе подтверждения предварительного диагноза остается метод колоноскопии, обладающий бесспорным преимуществом среди других – возможностью взятия материала для биопсии во время процедуры. Роль магнитно-резонансной томографии заключается в комплексном обследовании состояния всех слоев прямой кишки, стадировании опухоли, определении состояния мезоректальной фасции, подготовке к хирургическому лечению и контроле послеоперационных последствий. Рак прямой кишки – одно из самых распространенных злокачественных заболеваний нижнего отдела пищеварительного тракта. Успешность лечения напрямую зависит от своевременной диагностики патологии. Давайте разберемся, как образуется неоплазия кишечника, и выделим симптомы, при которых необходимо незамедлительно обратиться к врачу.
Симптомы рака прямой кишки, когда стоит провериться на МРТ?
Рак — коварное заболевание, не дающее явных симптомов в начале развития. Образование опухоли происходит на протяжении длительного времени. Обычно проходят года, прежде чем на обследовании визуализируется патология. Одной из главных причин онкологии органов пищеварения считают доброкачественные полипы. Мутация клеток слизистой оболочки стенки кишечника приводит к постепенному перерождению аденом в злокачественную опухоль. Время преобразования составляет 7-10 лет. Благодаря неконтролируемому росту клеток заболевание распространяется на окружающие ткани. Достигнув сосудов, лимфатических узлов, переходит на близлежащие органы малого таза, образуя вторичные опухоли (метастазы). Возраст пациента повышает риск раковых патологий. Большинство больных, у которых подтвердили заболевание, переступили рубеж 50 лет. Наследственность – еще один провоцирующий фактор, влияющий на предрасположенность к раку.
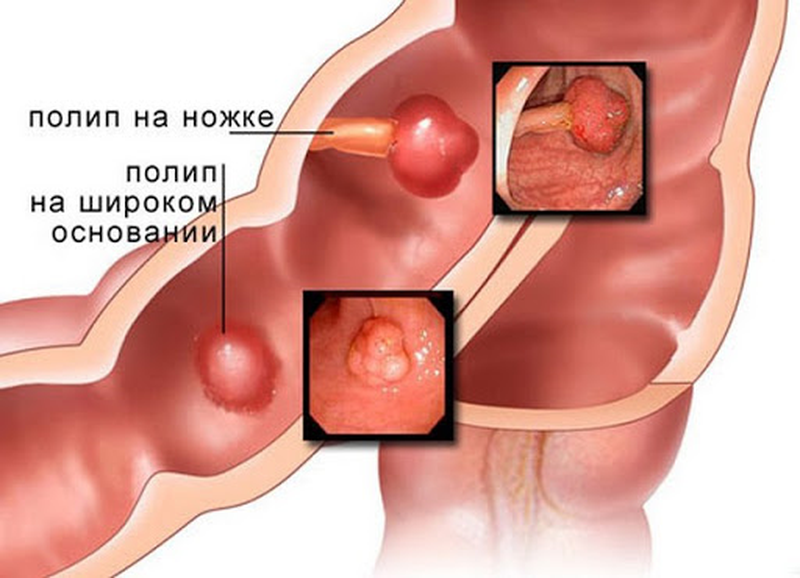 Полипы кишки
Полипы кишки
Клинические проявления неопластических процессов могут быть достаточно размыты и маскироваться под симптомы других патологических процессов.
Сигналы, требующие незамедлительного обращения к врачу:
- примеси крови или слизи в каловых массах;
- резкая боль при дефекации;
- постоянное вздутие живота;
- ноющая боль в гипогастральной или околопупочной областях в течение дня;
- изменение стула без видимых причин (стойкая диарея, запор) и т.п.
Важно вовремя обратиться за медицинской помощью. Врач может назначить диагностику с помощью колоноскопа, и, при необходимости, исследование с помощью магнитного поля. По данным комплекса описанных процедур выносят вердикт по заболеванию. МРТ при раке прямой кишки играет важную роль в постановке точного диагноза и отслеживании динамики лечения. Но важно помнить, что окончательная верификация возможна только после гистологического исследования образования.
Кроме наследственности, провоцирующими факторами в развитии опухоли являются:
- наличие вредных привычек (курение, алкоголь, неправильное питание, употребление жирной, острой пищи и пр.);
- хронические заболевания ЖКТ (колит и др.);
- полипоз кишечника;
- малоподвижный образ жизни;
- злокачественные опухоли других органов (груди, органов малого таза и пр.) и др.
Дифференцировать онкологию от других заболеваний желудочно-кишечного тракта под силу только специалисту, после проведения комплекса соответствующих диагностических мероприятий.
МРТ покажет рак прямой кишки?
Действие МР-аппарата заключается во влиянии на атомы водорода, присутствующие в молекулах воды в клетках человеческого организма. Отклик на магнитные волны фиксируется, обрабатывается с помощью программы и выдается в виде снимков области интереса на монитор.
Метод МР-томографии при раке прямой кишки позволяет отследить локализацию патологического процесса (нижне-, верхне-, среднеампулярный отдел кишки), вовлеченность окружающих тканей, выполнить стадирование онкологии. Незаменима диагностика при определении местного распространения по отношению к мезоректальной фасции. Введение контрастного вещества помогает улучшить визуализацию опухоли, определить ее размер, форму, увидеть метастазы в лимфоузлах.
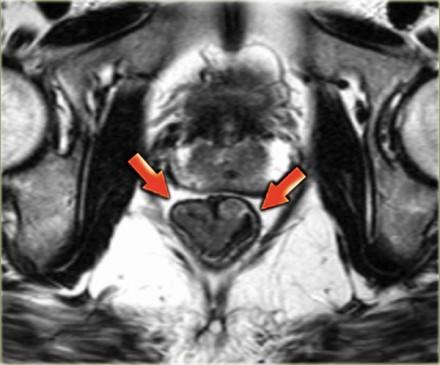
 На МРТ стрелками указан колоректальный рак,ограниченный стенкой кишечника (первая стадия)
На МРТ стрелками указан колоректальный рак,ограниченный стенкой кишечника (первая стадия)
Основной способ, который ранее широко использовался в лечении онкологии прямой кишки – механическое удаление образования с последующей химиотерапией. Последнюю делают для избегания рецидивов заболевания. Несмотря на комплексный подход, частота повторного развития онкологии нередко достигает 40%. Внедрение неоадъювантной схемы лечения, которая включает первоначальную химиолучевую терапию, предшествующую хирургическому удалению, позволяет снизить показатель уровня рецидивов до 11%. Ключевая задача МРТ при раке прямой кишки в данной ситуации: определить возможность операции. Если присутствует широкая область поражения, на первоначальным этапе назначают лучевую терапию с последующей операцией. Данные манипуляции помогают увеличить выживаемость пациентов, больных раком прямой кишки. В отдельных случаях при хороших прогностических факторах (верхнеампулярный рак — до 15 см от аноректального угла) предоперационный курс облучения не проводят. Полезна МР-диагностика как перед планированием операции, так и на этапе контроля эффективности терапии.
Источник
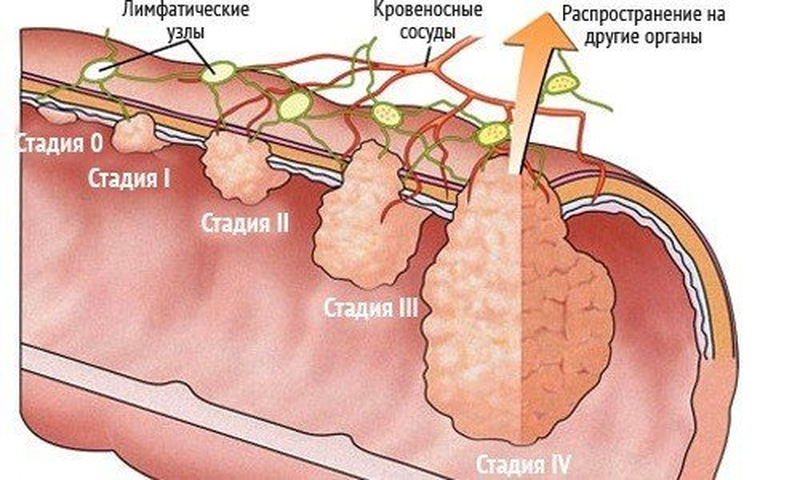
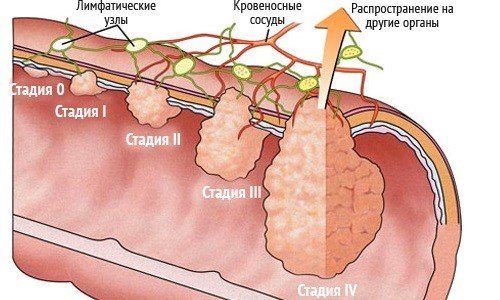
В наше время стадирование рака прямой кишки основано на системе TNM, где буква «Т» означает местное распространение опухоли, буква «N» — состояние лимфатических узлов, и буква «M» — наличие или отсутствие метастазов (отсева) опухоли в другие органы и ткани.
Для чего нужно знать стадию рака кишечника? От этого зависит лечебная тактика хирурга: при начальных стадиях онколог предпочтет обойтись небольшой операцией, либо вовсе предложить альтернативные методы лечения, при более развитой стадии операция будет более обширной, а в далеко зашедших, запущенных случаях рака операция уже не помогает, и врачи предлагают консервативное (паллиативное) лечение, направленное на продление жизни больного. Поэтому врачу-онкологу, прежде чем начать лечение, очень важно знать, какую стадию имеет опухоль кишечника.
Биопсия опухоли перед операцией (взятие кусочка ткани на исследование) с последующим анализом гистологических срезов под микроскопом отвечает на вопрос о степени злокачественности опухоли, но, к сожалению, ничего не говорит нам о ее стадии: по биопсии невозможно сказать, насколько глубоко проросла опухоль в кишечную стенку, в каком состоянии лимфоузлы, поражены ли окружающие органы, и т.п.
Как же определить стадию рака прямой кишки до лечения? Для этого в современной онкологии применяется МРТ — магнитно-резонансная томография малого таза. Этот метод признан «золотым стандартом» предоперационной оценки стадии опухоли и позволяет подробно оценить состояние опухоли: ее размеры, расположение, структуру, глубину вовлечения кишечной стенки, состояние окружающих органов и тканей, тазовых лимфоузлов. Других столь же точных методов не существует: эндоскопия (фиброколоноскопия, ректороманоскопия) позволяет рассмотреть опухоль только «снаружи», а компьютерная томография (КТ) показывает органы малого таза не настолько четко, чтобы уверенно судить о стадии рака.
Давайте рассмотрим различные стадии опухоли, и как они проявляются на МРТ-срезах. МРТ-признаки рака прямой кишки на разных стадиях:
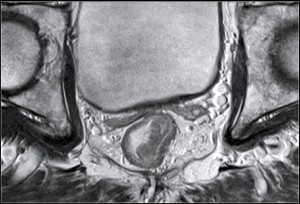
Рак прямой кишки, стадия Т2. На МРТ малого таза видно утолщение стенки прямой кишки, опухоль в пределах мышечного слоя. Четкий наружный контур мышечного слоя говорит об отсутствии прорастания рака в окружающую параректальную клетчатку. Прямые показания к операции резекции прямой кишки.
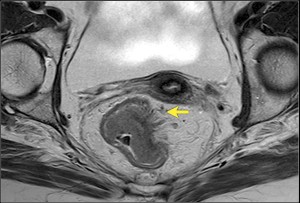
Рак прямой кишки на МРТ, стадия Т3. Четко видно распространение опухоли на окружающую жировую клетчатку в виде линейных участков — спикул. Процесс не вовлекает окружающие органы. Эта стадия также означает, что пациент не имеет противопоказаний к операции — брюшнопромежностной резекции прямой кишки.
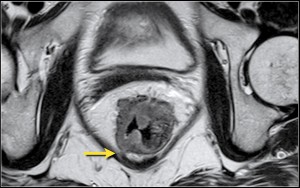
Рак прямой кишки, стадия Т3. В отличие от предыдущего случая, имеется распространение процесса на мезоректальную клетчатку (стадия CRM+). Важная информация для хирургов! Если выполнить резекцию без предоперационной лучевой терапии, очень вероятен рецидив рака.
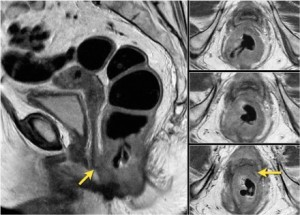
Рак прямой кишки, стадия Т4. При томографии четко видно прорастание опухоли во влагалище и анальный сфинктер. Противопоказание к операции резекции прямой кишки.
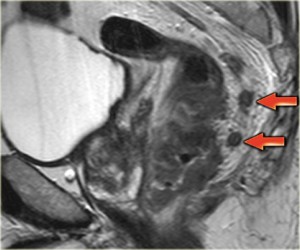
Рак прямой кишки, поражение лимфатических узлов таза (стадия N1). Увеличены лимфоузлы в параректальной клетчатке — МРТ-признак метастазов в лимфоузлы.
Дифференциальная диагностика рака на МРТ позволяет отличить рак кишки от других образований — полипов, кист, доброкачественных геморроидальных узлов.
ВАЖНО ЗНАТЬ! Если Вы прошли МРТ малого таза и у Вас нашли опухоль прямой кишки, НЕОБХОДИМО получить консультацию специалиста, который досконально знает эту область диагностики. Повторная расшифровка снимков МРТ прямой кишки позволяет разобраться во всех деталях и составить квалифицированное заключение по снимкам, в котором описаны все необходимые подробности! Без достоверно знания этих деталей хирург может выбрать неправильное лечение, и ошибка может стоить жизни.
Получить такую консультацию можно у врачей-диагностов Национальной телерадиологической сети — российской службы, объединяющей специалистов-радиологов из передовых медицинских центров Москвы и Санкт-Петербурга. Врачи-диагносты, известные доктора или кандидаты наук тщательно проанализируют Ваши снимки и выдадут второе мнение по МРТ в течение 24 часов. Закажите удаленную консультацию по снимку МРТ на сайте rentgen-online.ru и будьте уверены, что Ваш лечащий врач получил полную информацию о Вашем диагнозе.
Читать подробнее о Втором мнении
Читать подробнее о телемедицине

Кандидат медицинских наук, член Европейского общества радиологов
Источник

Запишитесь на МРТ по телефону
(812) 493-39-22
или заполните форму

Расписание приема МРТ:
вторник и воскресенье :
ЦМРТ «Петроградский»
(812) 493-39-22
во вторник прием с 8-00 до 16-00
в воскресенье с 8-00 до 22-30 на ул. Рентгена,5
МРТ аппарат 1,5 Тл
среда и суббота :
ЦМРТ «Старая деревня»
(812) 493-39-22
прием 8-00 до 16-00 на ул. Дибуновская,45
МРТ аппарат 1,5 Тл
Четверг:
Прием в “РНХИ им. проф. А.Л. Поленова” прекращен по техническим причинам и
перенесен в ЦМРТ
Мы уже упоминали некоторые возможности применения МРТ при выявлении рака прямой кишки в популярном изложении. В данной статье мы шире рассмотрим лучевую диагностику в целом, и МРТ в частности.
Раки прямой кишки являются одной из наиболее частых онкологических патологий с 5-летней выживаемостью около 50%. Гистологически они относятся к аденокарциномам. Прогноз зависит от раннего выявления и, соответственно, стадии заболевания. Инфильтративное местное распространение может быть на близлежащие органы малого таза, мочевой пузырь. Из осложнений чаще всего встречается его сужение и непроходимость, редко наблюдается образование перфораций стенки и фистул в мочевой пузырь и соседние органы. Стандартными исследованиями являются пальцевая ректоскопия, эндоскопическая ректосигмоидоскопия и рентгенография с двойным контрастированием барием. Все перечисленные методы имеют свои ограничения. Роль УЗИ больше отводится поиску метастазов в печень. УЗИ трансректальным датчиком позволяет видеть 5 нормальных слоев стенки кишки прорастание стенки и близлежащие лимфатические узлы. Возможности УЗИ ограничиваются примерно 14 см вверх от анального отверстия и превосходят по возможностям КТ. Несмотря на это, КТ нашла даже большее применение для стадирования рака прямой кишки. Инвазия стенки (стадия 3А) требует расширенной операции, а также дополнительной лучевой и химиотерпии. Комбинированное лечение с тотальной мезоректальной эксцизией снизила вероятность локальных рецидивов всего до 10%. Одновременно с исследованием прямой кишки при КТ можно увидеть вовлеченные лимфатические узлы и обследовать печень на предмет метастатического поражения. Чувствительность КТ в плане локального прорастания чуть больше 50%, что связано со сложностью дифференциальной диагностики инфильтрации от воспалительной реакции. Введение контрастного вещества (КТ-колонография) повышает точность метода.
При МРТ малого таза инвазия рака прямой кишки в окружающую жировую клетчатку видна благодаря высокому сигналу от жира на Т1-взвешенных МРТ. На Т2-взвешенных МРТ малого таза хорошо видно прорастание мышц и стенок малого таза. При МРТ малого таза с введением контрастного вещества отмечается усиление сигнала от опухоли. При МРТ позвоночника в околокрестцовой зоне хорошо видны мезоректальные лимфатические узлы. Также как и при КТ целесообразно исследовать МРТ брюшной полости на предмет метастазов в печень и мезентериальные лимфатические узлы. В целом чувствительность МРТ превышает КТ, а также дает большую точность в стадировании. Таким образом, при МРТ стадия 1 ограничена подслизистой (субмукоза), стадия 2 доходит до мышцы, но не прорастает ее. TNM критерии ставят важнейшую границу между стадиями Т2 и Т3 по наличию прорастания собственной мышечной стенки в окружающую жировую клетчатку. Распространение вперед у мужчин идет на соединительную ткань сзади от семенных пузырьков и предстательной железы (фасция Денонвиля) и еще дальше на тазовые органы (стадия 4). Распространение по крестцу может приводить к прорастанию корешка нерва S2, что видно на МРТ пояснично-крестцового одела позвоночника. Такое распространение делает невозможным полное удаление опухоли. Инфильтративный рост вниз приводит к вовлечению сфинктера, представляющего собой концентрическую мускулатуру. Это определяется по корональным Т2-взвешенным МРТ малого таза. При МРТ в СПб в наших клиниках малого таза в корональной и сагиттальной плоскостях также оценивается распространение на структуры стенки таза – мышцы, внутреннюю и наружную подвздошные артерию и вену и корешки крестцовых нервов.

МРТ малого таза. Корональная Т1-взвешенная МРТ. Рак прямой кишки с изъязвлением задней стенки (головка стрелки) и прорастанием мышечной стенки слева (черная стрелка) при сохранной справа (белая стрелка). Стадия Т2.

МРТ малого таза. Аксиальная Т1-взвешенная МРТ. Изъязвленный рак по передней стенке (головка стрелки), инфильтрация мышечного слоя с прорастанием мезоректальной клетчатки. Стадия 3.

МРТ малого таза. Т2-взвешенная корональная МРТ. Вовлечение сфинктера слева (головка белой стрелки), справа вовлечения нет, лобково-прямокишечная мышца (черная стрелка) отделена светлым межсфинктерным пространством (кривая стрелка). Верхняя граница хирургического анального канала показана головкой черной стрелки. Стадия 4.
Остались вопросы? Звоните +7 (812) 493-39-22 или оставьте свои данные и мы
Вам перезвоним!
Источник
МРТ методика и МРТ стадирование рака прямой кишки
Основным направлением в лечении колоректального рака в настоящее время является иссечение прямой кишки вместе с эмбриологически связанным с ней фасциальным футляром и параректальной клетчаткой содержащей лимфатические узлы, total mesorectal excision (TME). Другим направлением является переход от адъювантной к неоадъювантной химиолучевой терапии. Оба подхода кардинально изменили частоту местных рецидивов и выживаемость пациентов. Полная ремиссия может достигать до 30% у пациентов получающих неоадьювантную химиотерарию. Вопрос состоит в том, является ли пациент с раком прямой кишки кандидатом на TME или же необходима предоперационная химиолучевая терапия с последующей TME. МРТ, как наиболее точный метод для стадирования рака прямой кишки, может ответить на этот вопрос.
Max Lahaye, Regina Beets-Tan and Robin Smithuis [перевод оригинальной статьи ->]
Radiology Departement of the Maastricht University Hospital and the Rijnland Hospital in Leiderdorp, the Netherlands
Введение
Ранние методы хирургического лечения рака прямой кишки заключались в резекции опухоли с окружающей параректальной клетчаткой. Однако при использовании данных методик частота местных рецидивов достигала 40%. В 1982 году хирургом Richard John Heald была предложена техника TME. Широкое внедрение данной техники позволило снизить частоту местных рецидивов с 40% до 11% (1,2). Роль МРТ заключается в определении возможности TME операции, а в случае значительной распространенности опухолевого процеса назначения химиолучевой терапии как первого этапа лечения, с последующей TME.
Total mesorectal excision
TME техника является методом выбора при лечении колоректального рака при условии налиичия свободного края опухоли. Прямая кишка с опухолью «единым блоком» удаляется вместе с мезоректумом под контролем зрения до уровня анального канала острым путем в бессосудистой зоне. Собственная фасция остается неповрежденной. Сохраняются в целостности расположенные кнаружи пресакральная прослойка жировой ткани, париетальная фасция боковых стеной таза, предстательная железа у мужчин и влагалище у женщин вместе с нервными сплетениями. Это сводит к минимуму вероятность неполного удаления опухоли.
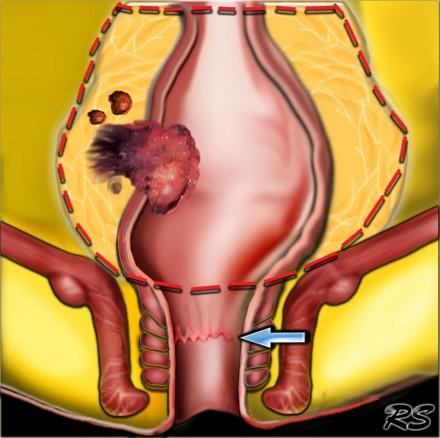
На схематическом изображении слева, опухоль прямой кишки с прорастанием в параректальную клетчатку и изменениями единичных лимфатических узлов. Край резекции по мезоректальной фасции без признаков инвазии, следовательно TME может быть выполнена. Обратите внимание на верхний край анального канала (зуючатая линия — синяя стрелка).
На МР изображениях параректальная клетчатка имеет высокую интенсивность сигнала на Т1 и Т2 взвешенных изображениях. Параректальная клетчатка отграниченна мезоректальной фасцией, которая виднка как тонкая линия с низкой интенсивностью МР сигнала (красные стрелки).
Роль мезоректальной фасции при планировании TME.
Наименьшая дистанция от края опухоли или лимфатических узлов называется circumferential resection margin (CRM/циркулярный край резеции/ проксимальный, дистальный и латеральный края резекции). Она является одим из главных факторов риска местного рецидива. Вовлеченный латеральный край резекции является отдельным прогностическим фактором общей и безрецидивной выживаемости, расстояние > 2 мм позволяет говорить о том, что мезоректальная фасция интактна, 1-2 мм с возоможной инвазией, и вовлечена в процесс если это расстояние ⩽1 mm.
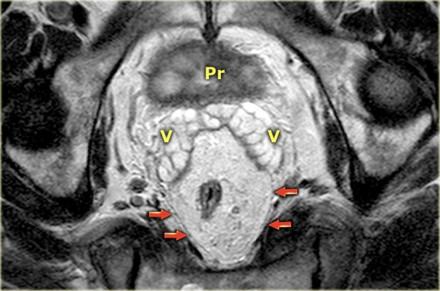
Прямая кишка окружена параректальной клетчаткой, отграниченной мезоректальной фасцией, помеченной красными стрелками. Р — простата V — семенные пузырьки
Сircumferential resection margin / циркулярный край резеции / латеральный край резекции
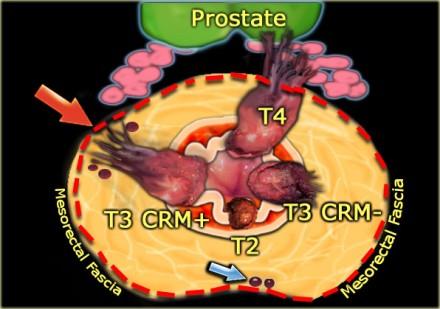
На иллюстрации слева:
- T2-опухоль ограниценная стенкой кишки
- T3-опухоль с широким circumferential resection margin или T3 CRM-
- T3-опухоль с вовлечениемм латерального края резекции или T3 CRM+ (красная стрелка)
- T4-опухоль с прорастанием в семенные пузырьки и простату
При наличии визуализируемых лимфатических узлов и «отсевов» опухоли в 2 мм от мезоректальной фасции, всегда необходимо отражать это в описании, так как они могут отражать вовлечение латерального края резекции (синяя стрелка).

МРТ исследование должно определить следующее:
- Расположение опухоли
- Уровень (нижне-, средне- или верхнеампулярный отдел прямой кишки), размер, окружость роста
- T-стадию: T1, T2, T3 или T4
- Расстояние от опухоли до мезоректальной фасции. Вовлечен или нет?
- Рост опухоли или лимфатических узлов в 1 мм от края резекции?
- N-стадию: Есть ли лимфатические узлы в пределах параректальной клетчатки или за ее пределами?
Локализация опухоли
Прямой кишкой называется сегмент толстой кишки к низу от сигмовидной ободочной кишки и до заднепроходного отверстия. Ректосигмоидный переход условно определяется на 15 см выше анального отверстия. Опухоли с локализацией более 15 см выше анального отверстия рассматриваются и рассматриваться как опухоли сигмовидной кишки. Поскольку на МР изображениях мы не можем обнаружить анального отверстия, лучше измерять это расстояние от аноректального угла. Таким образом опухоли на 15 см выше аноректального угла рассматриваютсякак опухоли сигмовидной кишки.
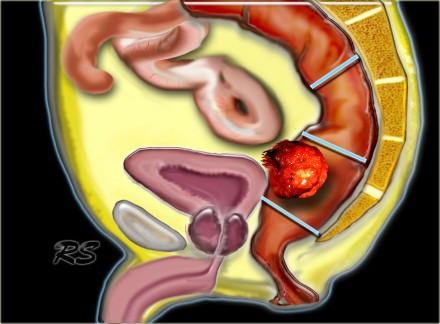
Рак прямой кишки может быть разделен на:
- Нижнеампулярный рак прямой кишки:
Дистальная граница от аноректального угла на 5 см. - Среднеампулярный рак прямой кишки:
Границы составляют 5-10 см от аноректального угла. - Верхнеампулярный рак прямой кишки:
Границы составляют 10-15 см от аноректального угла.
Нижнеампулярный рак прямой кишки
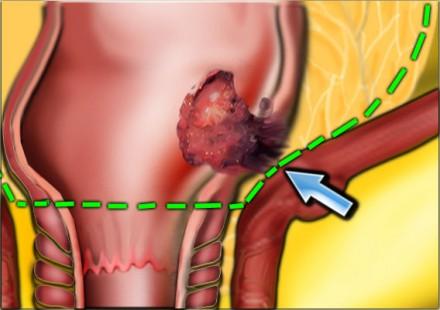
Нижнеампулярный рак прямой кишки имеет более высокую частоту местных рецидивов. Дистальное сужение параректальной клетчатки предрасполагает к тому, что нижнеампулярный рак прямой кишки более легко проникает в окружающие структуры и более трудоемок для получения свободного края резекции хирургом (см рисунок).
T-стадия и мезоректальная фасция.

Следующим шагом после определения локализации опухоли, необходимо определить Т-стадию. МРТ не может определить отграниченна ли опухоль подслизистым слоем или есть инвазия мышечного слоя, и следовательно, не может разграничить T1 и T2 стадию. Чтобы избежать рисков, тяжелых осложнений, связанных с обширными операциями, для ранних опухолей прямой кишки Т1 применяется трансанальное местное иссечение. Этот метод требует тщательной предоперационной диагностики с участием трансанального УЗИ, как более точного в дифференцировке на T1 и T2 стадиях.
T1 и T2
T1 и T2 опухоли ограничены стенкой кишечника и имеют хороший прогноз в лечении.
Они могут быть достаточно точно определены на МРТ, так как неизмененная стенка прямой кишки будет иметь вид линии с МР-сигналом низкой интенсивности, что означает что наружный мышечный слой окружает опухоль (3). На изображении, опухоль прямой кишки полностью окружена черной полоской наружной мышечной стенки. Это Т2 опухоль.
T3 MRF-
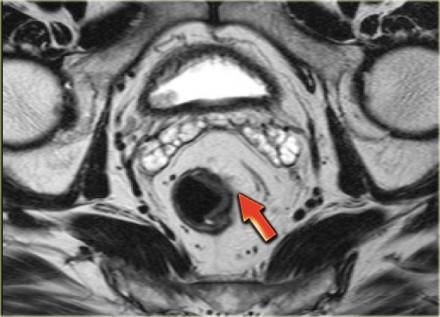
Т3 опухоли прорастают все слои кишечной стенки и проникают в параректальную жировую клетчатку. При данной стадии важно определить имеется ли вовлечение мезоректальной фасции или нет. Слева изображена опухоль с возможной инвазией в параректальную клетчатку т.е. Т3 (стрелка). Край резекции широкий и нет увеличения лимфатических узлов прилегающих к мезоректальная фасции . Эта опухоль классифицируется как Т3 MRF-. В Нидерландах, как и в большинстве европейских стран, этому пациенту будет проведен короткий предоперационный курс лучевой терапии с последующим TME.
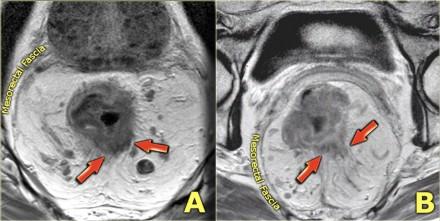
Периректальная инфильтрация/инвазия
Чувствительность МРТ в диагностике инвазии в периректальную клетчатку составляет 82%. Видимая лучистая инфильтрация периректальной клетчатки, может быть ловушкой, так как может быть как результатом опухолевого прорастания, так и местной десмопластической реакции. Что бы избежать неправильной трактовки, опухоли с инфильтрацией периректальной клетчатки рекомендуется стадировать как Т3. Степень экзофитного распространения является прогностическим фактором. На МР изображениях слева предствалены две опухоли со схожей МР картиной. На изображении А была выявленая инвазия периректальной клетчатки. На изображении В опухоль была отграничена стенкой кишечника, Т2 стадия, периректальная инфильтрация клетчатки в данном случае была результатом десмопластической реакции. На выбор лечебной тактики данный признак, при дифференцировке между T2 MRF- и T3 MRF- опухолями, не оказывает значимого влияния. Обе опухоли будут подвергнуты ТМЕ или предоперационному курсу низкодозной лучевой терапии 5х5 Гр с последующим TME
T3 MRF +
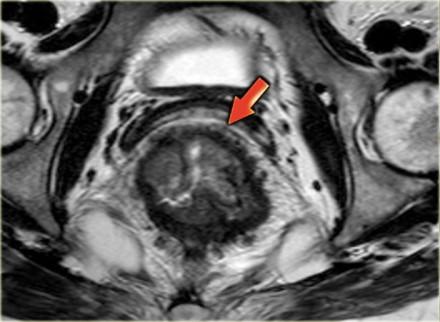
Слева опухоль с инвазией параректальной клетчатки и инвазией переднего края резекции (стрелка). Такая опухоль классифицируется как Т3 MRF +. Данный пациент будет проходить курс химиолучевой терапии, при положительном ответе на которую по результатам МРТ контроля будет проведено рестадирование с последующей ТМЕ.
T4
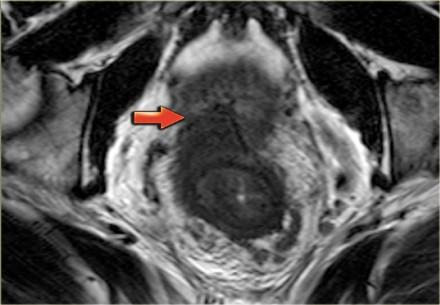
Т4 — опухоль инфильтрирует окружающие органы (влагалище, простату, семенные пузырьки или мочевой пузырь) и ткани. Пациенты с данной стадией требуют длительного курса химиолучевой терапии и обширной операции. Для определяется инвазии в окружающие органы все диагностические методы показывают схожую чувствительность: 70% для ТРУЗИ, 72% для КТ и 74% для МР-томографии. Слева T4-опухоль с инвазией предстательной железы.
N-стадия
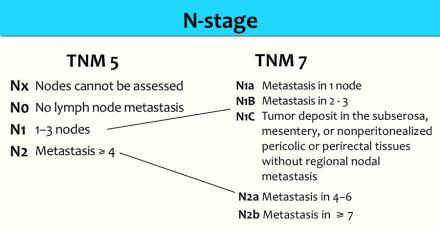
Наличие N-стадии является важным фактором риска развития локорегионарного рецидива. К сожалению МРТ, как и большинство других методов визуализации, имеет низкую чувствительность и специфичность для обнаружения метастазов в лимфатических узлах. Пораженными считаются лимфатические узлы с размерам по короткой ось > 5 мм, изменением формы, с лучистыми контурами и нечеткими границами или гетерогенной структурой. Однако не все пораженные лимфатические узлы отвечают этим критериям.
Более часто используется классификация TNM5 для определения N-стадии. N-стадии в TNM7 схожи с TNM5, но N1 и N2-стадии более дифференцированы.
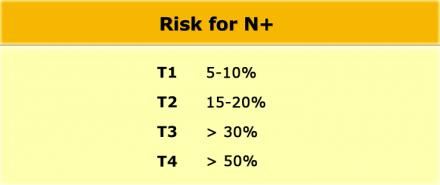
Даже в T1 и T2 стадии опухолевого процесса имеют значительный риск метастатическго поражения лимфоузлов (см. таблицу).
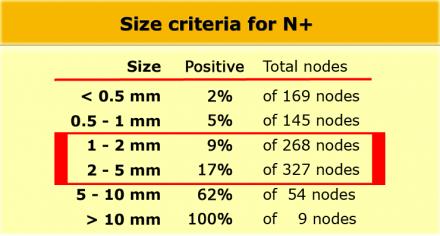
Низкая чувствительной использования для оценки только размеров, может быть объяснена тем фактом, что при колоректальном раке широко распространено наличие злокачественных изменений даже в мелких лимфатических узлах, до 9% в узлах размерами 1-2 mm nodes и до 17% у узлах размерами 2-5 mm (11). Как показано в таблице слева, большинство изменений выявляется в лимфатических узлах размерами 1-5 mm. Чтобы не занижать стадию все визуализируемые лимфатические узлы можно рассматривать как малигнезированные.
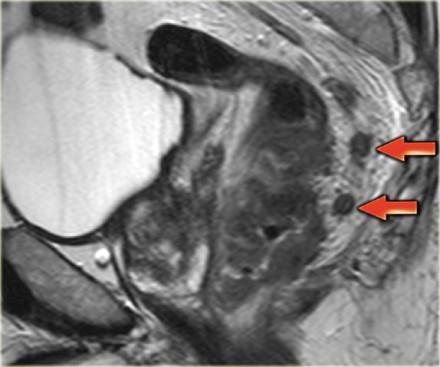
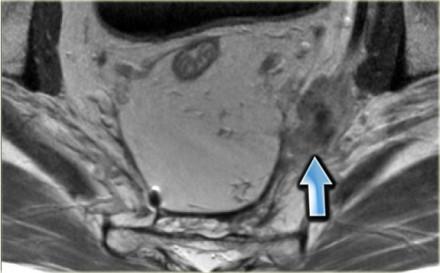
На изображении слева нижнеампулярный рак прямой кишки с множественными лимфатическими узлами в периректальной клетчатке кзади от ампулы. Это имеет огромное влияние на прогноз у пациента, основанное на MRF+ и N+ статусе, по этому пациент будет получать более агрессивное лечение с неоадъювантной химиолучевой терапией.
Важно обращать внимание на лимфатические узлы задней мезоректальной клетчатки (стрелка). Данные мезоректальные лимфатические узлы важны, так как могут быть причиной местных рецидивов. При их обнаружении с помощью МРТ, лучевая терапия и хирургическое планирование будут адаптированы.
Слева пациент после TME с рецидивом в узлах мезоректальной клетчатки (стрелка). Эти мезоректальные лимфатические узлы не были резецированы во время стандартной ТМЕ операции.
Определение малигнезированных мезоректальных лимфатических узлов как минимум влечет за собой более расширенную хирургическую тактику, так как необходимо удалить все опухолевые узлы или увеличение дозы лучевой терапии в зоне риска.
На аксиальных Т2-взвешенных изображениях слева представлены два пациента с раком прямой кишки. Эти примеры иллюстрируют сложности определяется N-статуса. На крайний слева определяется небольшой эктрамезоректальный лимфатический узел.
На изображении справа визуализируются многочисленные крупные мезоректальные лимфатические узлы, а также в правых отделах эктрамезоректальной клетчатки определяется лимфатический узел с нечеткими границами (красная стрелка). Хотя лимфатические узлы этих пациентов имеют разные характеристики по размерам, границам и гетерогенному внешнему виду, все они оказались малигнезированными.
Рак прямой кишки характеризуется метастатическим поражением мелких лимфатических узлов.
МР протокол
Только T2 FSE изображения, нет контрастное усиления.
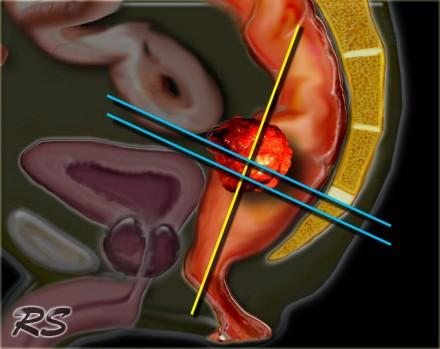
Требуются только T2 FSE последовательности. Применение препаратов гадолиния не улучшает диагностическую точность и, следовательно, они не включены в стандартный протокол при данной патололгии. Изображения получают в сагиттальной, корональной и аксиальной плоскостях. Начинать необходимо с сагиттальной серии, по ней выстраиваются аксиальные изображения, перпендикулярные стенкам прямой кишки на уровне опухоли (синие линии). Коронарные изображения выстраиваются перпендикулярно аксиальной серии (желтая линия) через дистальные отделы опухоли и параллельно анальному каналу. Данный подход позволяет избежать артефакт частичного объема и позволяет точно оценить глубину инвазии опухоли, а так же оценить врастание опухоли в анальный канал. Кроме того правильно планировать МР последовательности помогает указание хирургом в направлении на исследование уровня опухоли. Верхней границей поля обследования (FOV) является L5, каудальная граница — ниже уровня анального канала. Рекомендуется использовать поверхностную катушку, в эндоректальной катушке нет необходимости. Единого мнения об использовании 1.5T или 3.0T систем нет. Диффузионно взвешенные изображения могут использоваться для переоценки стадии процесса. Высокий уровень сигнала на изображениях с B1000 указывает на неполный ответ.
Углы
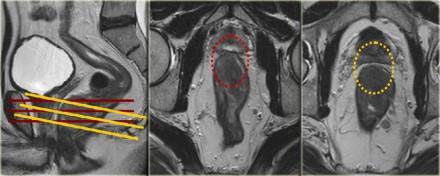
Аксиальные изображения должны быть под правильным углом, перпендикулярно оси опухоли, чтобы избежать усреднения объема.
На примере слева первое планирование аксиальных изображений было выполнено под неправильным углом, что создало ложное впечатление о вовлечении мезоректальной фасции (MRF, выделено красным кругом), при правильном изменении угла перпендикулярно оси опухоли видно, что мезоректальная фасция (MRF) не вовлечена в процесс (желтый круг).
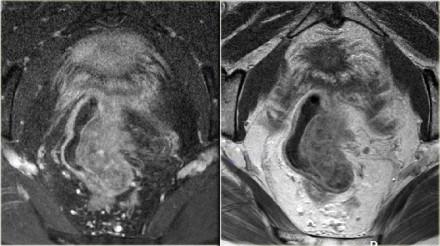
Не используйте программы с подавлением сигнала от жира и ректальное контрастирование
Подавление сигнала жира не улучшает визуализацию границ опухоли. Пациенты не нуждаются в подготовке кишечника. Использование ректального контраста не рекомендуется, потому что растяжение стенок кишечника может привести ложноположительным результатам при отсутствии инвазии в мезоректальную фасцию.
Кроме того, это затрудняет оценку дистальных мезоректальных л?
