Тройничный нерв анатомия на мрт
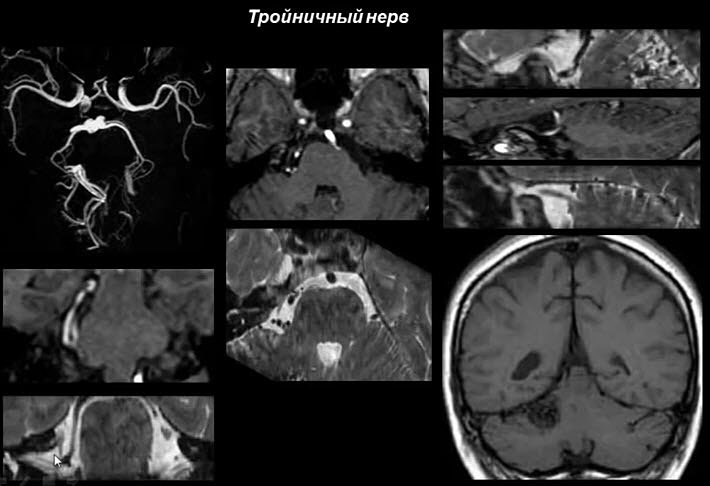
Технические возможности нейровизуализации постоянно расширяются, что даёт визуализировать более тонкие особенности анатомии, а получаемые изображения обеспечивают врача более точной диагностической информацией и позволяют лучше локализовать патологию. Например, стандартные Т2-ВИ МРТ хорошо визуализируют только крупные черепные нервы, в то время как последовательность SSFP (Steady-state free precession – свободная прецессия в равновесном состоянии) способна визуализировать достаточно тонкую структуру всех ЧМН. SSFP-последовательность обеспечивает субмиллиметровое пространственное разрешение и высокий контраст между ЦСЖ и солидными структурами, позволяя реконструировать изображения, по которым можно проследить весь ход нерва. Данная последовательность стала определённым стандартом в визуализации мосто-мозжечкового угла и внутреннего уха. Обозначаясь различными акронимами (CISS, FIESTA, B-FFE), SSFP-последовательности наилучшим образом позволяют дифференцировать веточки лицевого и преддверно-улиткового нервов, точное выявление объемных образований малого размера мосто-мозжечкового угла и внутреннего слухового прохода, а также проводить детальную оценку эндо- и перилимфы во внутреннем ухе. Для того, чтобы воспользоваться всеми перечисленными преимуществами данного типа последовательности врачи-рентгенологи должны быть ознакомлены с нормальной анатомией всех ЧМН на SSFP-изображениях.
Введение.
Анатомия черепных нервов достаточно сложная, поэтому обследование пациентов с нейропатиями черепных нервов требует глубокого понимания нормальной анатомии различных структур ЧМН. Если стандартные МРТ-последовательности позволяют прекрасно визуализировать мягкотканные структуры, то при визуализации более тонких структур, которыми являются черепные нервы, их разрешающая способность оказывается недостаточной. Данную проблему помогают решать SSFP-последовательности, обладающие большей разрешающей способностью и более четкой визуализацией малых интракраниальных анатомических образований.
SSFP-последовательность – любая последовательность градиентного эха, в котором ненулевое стационарное состояние развивается между повторениями импульсов для поперечной и продольной релаксациям исследуемых тканей. Для этого требуются малый угол поворота и короткие времена релаксации. Клиническая польза SSFP-последовательностей заключается в их способности генерировать сильный сигнал в тканях, которые имеют высокое соотношение Т2/Т1, например, ЦСЖ и жировая ткань. SSFP-последовательности особенно полезны для визуализации интракраниальных сегментов черепных нервов, поскольку они обеспечивают замечательное контрастное разрешение между ЦСЖ и нервами, а также высокое пространственное разрешение с субмиллиметровой толщиной среза. Другим преимуществом SSFP-последовательностей является более короткое время сканирование по сравнению с другими МР-последовательностями, помогающими избавиться от артефактов пульсации ЦСЖ. Недостатком данного типа последовательностей является низкое контрастное разрешение мягких тканей. В дополнение, изображение каких-то глобальных анатомических ориентиров может быть искажено из-за субмиллимитровой толщины среза. Таким образом, SSFP-последовательности являются дополнительным инструментом наряду с традиционными последовательностями МРТ черепных нервов.
Данная статья описывает нормальную анатомию интракраниальных сегментов 12 черепно-мозговых нервов, выделяя анатомические и радиологические ориентиры, которые обозначают локализацию нерва и отличают их от соседних структур (кровеносные сосуды). Также рассматриваются подводные камни, связанные с визуализацией ЧМН с помощью SSFP-последовательностей.
Двенадцать пар черепных нервов:
I пара черепных нервов – n. olfactorius – обобнятельный нерв;
II пара черепных нервов – n. opticus – зрительный нерв;
III пара черепных нервов – n. oculomotorius – глазодвигательный нерв;
IV пара черепных нервов – n. trochlearis – блоковый нерв;
V пара черепных нервов – n. trigeminus – тройничный нерв;
VI пара черепных нервов – n. abducens – отводящий нерв;
VII пара черепных нервов – n. facialis – лицевой нерв;
VIII пара черепных нервов – n. vestibulocochlearis – статически-слуховой нерв;
IX пара черепных нервов – n. glossopharyngeus – языкоглоточный нерв;
X пара черепных нервов – n. vagus – блуждающий нерв;
XI пара черепных нервов – n. accessorius – добавочный нерв;
XII пара черепных нервов – n. hypoglossus – подъязычный нерв.
SSFP (steady state free precession) и SLSE (spin-lock spin echo)
Последовательность SLSE состоит из подготовительного импульса и серии следующих за ним сдвинутых на 90° относительно первого импульса равноотстоящих радиочастотных импульсов. Используя цепочку таких импульсов, мы получаем запирание спина в эффективном поле со временем релаксации T2eff, которое длиннее времени спин-спиновой релаксации. Таким образом, метод эффективен для изучения быстро релаксирующих систем. Регистрируемый сигнал представляет совокупность амплитуд всех эхо сигналов. Последовательность SSFP полезна для устранения или уменьшения технических эффектов оборудования (артефактов). Методы используются для накопления слабых сигналов, так как улучшается отношение сигнала к шуму. Методы применимы как в случае быстрой, так и в случае медленной релаксации Т1 и Т2.
I пара черепно-мозговых нервов: обонятельный нерв.
В отличие от остальных ЧМН, обонятельный нерв состоит из трактов белого вещества, не окруженных шванновскими клетками. Нейросенсорные обонятельные клетки находятся в обонятельном эпителии крыши носовой полости. Аксоны этих клеток проходят через продырявленную пластинку решетчатой кости и попадают в обонятельную луковицу, передней части обонятельного нерва. Затем нерв проходит по задней части передней черепной ямки в обонятельной канавке (рис. 1). В задней части обонятельной канавки интракраниальный сегмент нерва проходит ниже и между прямой и медиальной орбитальной извилинами (рис. 2). Эти вторичные аксоны обонятельного нерва отдают терминали в инфрамедиальной части височной доли, крючке и энторинальной коре.
Рисунок 1 и 2. Обонятельный нерв. (1) Аксиальное (а) и корональное (b) SSFP-изображения с толщиной среза 0.8 мм демонстрируют обонятельный нерв (белая стрелка) в обонятельной канавке, заполненной ЦСЖ, а также зрительный нерв (чёрная стрелка), окруженный гиперинтенсивным кольцом ТМО. (2) Корональное SSFP-изображение с толщиной среза 1.0 мм демонстрирует сегмент нерва, проходящий в цистерне (стрелка), который лежит ниже и между прямой (r) и медиальной орбитальной (о) извилинами.
II пара черепно-мозговых нервов: зрительный нерв.
Подобно обонятельному нерву, зрительный нерв представляет собой тракт белого вещества без шванновских клеток. Различают 4 анатомических сегмента: ретинальный, орбитальный, каналикулярный и интракраниальный (полостной) (рис. 3). Ретинальный сегмент выходит из глазного яблока через решетчатую пластинку склеры (зрительное отверстие склеры). Орбитальный сегмент, который окружен твердомозговой оболочкой, содержащей ЦСЖ, проходит через центр заполненной жировой тканью глазницы. Каналикулярным сегментом обозначают часть зрительного нерва, лежащую в зрительном канале ниже глазной артерии. Данный сегмент часто упускается при описании изображений, поэтому он требует пристального внимания в случае ухудшения зрения у пациента. Интракраниальный (или полостной) сегмент зрительного нерва может визуализироваться в супраселлярной цистерне, где нервы образуют хиазму. Передняя мозговая артерия проходит сверху и сбоку относительно данного сегмента.
Рисунок 3, 4. Зрительный нерв. (3) Аксиальное косое SSFP-изображение с толщиной среза 0.8 мм демонстрирует 3 из четырёх сегмента зрительного нерва: ретинальный (чёрная стрелка), орбитальный (чёрные кончики стрелок), каналикулярный (белый кончик стрелки). Также визуализируется воронка гипофиза (белая стрелка). Четвёртый сегмент (интракраниальный) зрительного нерва будет виден при просмотре других изображений серии. (4) Аксиальное T2-FSE-изображение с толщиной среза 3 мм обеспечивает лучшую визуализацию общих анатомических структур по сравнению с SSFP-последовательностями. Цистернальный сегмент зрительного нерва (белая стрелка) образует хиазму, по форме напоминающей в данной плоскости греческий символ Х. Зрительный тракт (белые кончики стрелки) проходит позади хиазму к таламусу. Важными анатомическими ориентирами являются сосцевидные тела (чёрные кончики стрелок) и передняя мозговая артерия (чёрная стрелка).
Ключевыми анатомическими ориентирами супраселлярной цистерны являются воронка гипофиза, передняя мозговая артерия, а также сосцевидные тела (позади хиазмы) (рис. 4). Зрительный нерв заканчивается в хиазме, где два зрительных нерва пересекаются и образуют зрительные тракты. Зрительные тракты идут вокруг ножек мозга, после чего большинство аксонов трактов переходят в латеральное коленчатое тело таламуса, совершают петлю вокруг нижних рогов боковых желудочков (петля Мейера), и достигают зрительную кору в затылочной доле. Эти анатомические сегменты хорошо визуализируются на SSFP-изображениях (рис. 5).
Поскольку одно SSFP-изображение отражает только короткий сегмент зрительного нерва, может потребоваться тонкосрезная реконструкция для визуализации всего нерва на одном изображении. Также могут быть полезными для данной цели стандартные Т2-ВИ. (рис. 4).
Рисунок 5. Остаточная опухоль вблизи зрительного перекреста у 18-летней девушки после резекции аденомы гипофиза. Аксиальное косое SSFP-изображение с толщиной среза 0.8 мм визуализирует тонкий слой ЦСЖ (стрелка) между опухолью (t) и левым зрительным нервом и хиазмой, что является показателем её операбельности. Остаточная опухоль была успешно удалена с использованием расширенного эндоназального доступа.
III пара черепно-мозговых нервов: глазодвигательный нерв.
Глазодвигательный нерв начинается от ядер верхнего двухолмия вентрально относительно сильвиева водопровода и ниже шишковидной железы. Нерв проходит в среднем мозге в заднепереднем направлении. Корешок глазодвигательного нерва проходит в межножковой цистерне, поэтому данное место является наилучшим для определения глазодвигательного нерва на аксиальных SSFP-изображениях (рис. 6). В препонтинной цистерне нерв идет между верхней мозжечковой и задней мозговой артериями, что опять же позволяет легко визуализировать III пару на корональных SSFP-изображениях (рис. 7).
Рисунок 6,7. Глазодвигательный нерв. (6) Аксиальное косое SSFP-изображение с толщиной среза 0.8 мм визуализирует нерв (маленькие стрелки), выходящий из межножковой цистерны (большая стрелка) медиальнее ножки мозжечка (р). (7) Корональное SSFP-изображение с толщиной среза 0.8 мм демонстрирует глазодвигательный нерв в поперечном сечении (белая стрелка) между задней мозжечковой артерией (белый кончик стрелки) и верхней мозжечковой артерией (чёрный кончик стрелки), которые расположены дистальнее базилярной артерии (чёрная стрелка).
Кавернозный сегмент глазодвигательного нерва проходит по латеральной стенке кавернозного синуса и является самым высоколежащим нервом в этом синусе. Глазодвигательный нерв попадает в глазницу через верхнюю зрительную щель, до расщепления на верхние и нижние ветки, латерально к зрительному нерву. Знание этой анатомии является важным аспектом в определении точной локализации патологии нерва (рис. 8).
Рисунок 8. Компрессия глазодвигательного нерва у 82-летней женщины с птозом правого глаза. Аксиальное SSFP-изображение с толщиной среза 0.8 мм смещение и компрессию правого глазодвигательного нерва в корешковой области (длинная стрелка) дистальной базилярной артерией (короткая стрелка). Левый глазодвигательный нерв (кончик стрелки) в нормальном состоянии.
IV пара черепно-мозговых нервов: блоковый нерв.
Блоковый нерв – единственный нерв, корешки которого выходят на дорсальной части мозгового ствола. После выхода из моста, блоковый нерв делает изгиб вперед над верхней мозжечковой ножкой, проходит вдоль глазодвигательного нерва между задней мозговой и верхней мозжечковой артериями. Затем n. trochlearis пронзает твердую мозговую оболочку и входит в базальную цистерну между свободными и прикрепленными краями намета мозжечка.
Дальше блоковый нерв проходит в латеральный кавернозный синус ниже глазодвигательного нерва и проходит в глазницу через верхнюю глазничную щель, где иннервирует верхнюю косую мышцу. Нерв получил свое название из-за блока, через который перекидывается сухожилие верхней косой мышцы.
Интракраниальный сегмент этого тонкого нерва наиболее лучшим образом визуализируются на заднебоковой поверхности ствола мозга (рис. 9). На протяжении всего интракраниального сегмента блоковый нерв заключен между листками твердомозговой оболочки, из-за чего его трудно визуализировать на МРТ. Особое внимание должно быть уделено передней части намета мозжечка у пациентов с подозрением на изолированный паралич блокового нерва.
Рисунок 9. Блоковый нерв. Аксиальное SSFP-изображение с толщиной среза 0.8 мм демонстрирует оба блоковых нерва (стрелки), выходящие с дорсальной части среднего мозга и пересекающие обводную цистерну. Характерный путь этих нервов позволяет легко отдифференцировать их от соседней верхней мозжечковой артерии (кончики стрелки).
V пара черепно-мозговых нервов: тройничный нерв.
Тройничный нерв – самый большой из всех ЧМН. Он состоит из крупных чувствительных волокон, которые идут медиальнее малых моторных. Корешки тройничного нерва выходят на боковой части моста и идут вперед через препонтинную цистерну и через тройничное отверстие (отверстие в ТМО) в полость Меккеля, ЦСЖ-содержащий карман в средней черепной ямке (рис. 10). Поскольку тройничный нерв большой и идет прямо от боковой части моста, его легко визуализировать.
Рисунок 10. Тройничный нерв. Аксиальное SSFP-изображение с толщиной среза 0.8 мм демонстрирует сенсорные (кончик стрелки) и двигательные (большая стрелка) волокна тройничного нерва, которые пронизывают препонтинную цистерну и входят в полость Меккеля (маленькие стрелки).
В полости Меккеля нерв образует сеть, которую можно визуализировать с помощью методик высокого разрешения (рис. 11). В передней части полости тройничный нерв образует гассеров узел до разделения на три ветки. Офтальмическое и верхнечелюстное ответвления идут медиально через медиальный кавернозный синус и покидают череп через верхнюю глазничную щель и круглое отверстие соответственно. Нижнечелюстной нерв, который содержит двигательные волокна, покидает череп через овальное отверстие.
Рисунок 11. Тройничный нерв. Корональное SSFP-изображение с толщиной среза 0.8 мм на уровне полости Меккеля демонстрирует сеть ответвлений тройничного нерва (стрелки), которые объединившись образуют гассеров узел. Также виден височный рог бокового желудочка (кончик стрелки).
VI пара черепно-мозговых нервов: отводящий нерв.
Отводящий нерв начинается от ядер, расположенных перед четвертым желудочком, идет вперед через мост и понтомедуллярное соединение в препонтинную цистерну (рис. 12). После пересечения последней в заднепереднем направлении отводящий нерв движется вверх по задней части ската в фиброзной оболочке, получившей название канала Дорелло. Затем ход нерва продолжается по вершине медиальной каменистой части.
Рисунок 12. Отводящий нерв. Аксиальное SSFP-изображение с толщиной среза 0.8 мм на уровне понтомедуллярного соединения демонстрирует оба отводящих нерва (стрелки), где они пронизывают препонтинную цистерну. На данном срезе видны также низ моста (p) и верх продолговатого мозга (m). Важными анатомическими ориентирами являются мосто-мозжечковый угол (СРА) и базилярная артерия (кончик стрелки).
VI пара черепно-мозговых нервов: отводящий нерв.
Важно отметить, что отводящий нерв проходит по всей длине ската. Рентгенологи должны тщательным образом оценить область ската в случае паралича отводящего нерва. Несмотря на то, что отводящий нерв проходит рядом с передней нижней мозжечковой артерией и имеет с ней примерно одинаковый калибр, данные две структуры проходят во взаимно перпендикулярных направлениях и легко различимы (рис. 13).
Рисунок 13. Отводящий нерв. Аксиальное SSFP-изображение с толщиной среза 0.8 мм демонстрирует отводящий нерв, который входит в канал Дорелло на задней части ската (стрелка). Сосудистыми ориентирами будут являться базилярная артерия (чёрный кончик стрелки) и передняя нижняя мозжечковая артерия (белый кончик стрелки).
VII и VIII пары черепно-мозговых нервов: лицевой и преддверно-улитковый нервы.
Лицевой и преддверно-улитковый нервы имеют примерно одинаковые направления каналикулярных и интракраниальных сегментов (рис. 14).
Они берут свое начало с боковой поверхности нижнего края моста и косо пересекают цистерну мосто-мозжечкового угла. В этой области они могут находиться в непосредственное близости от передней нижней мозжечковой артерии. Далее нервы пересекают внутреннее слуховое отверстие (отверстие между цистерной мостомозжечкового угла и внутренним слуховым каналом) и пересекает по длиннику внутренний слуховой проход. Радиологические изображения, которые точно отражают отношения нервов и объемных образований мостомозжечкового угла, могут помочь в планировании операции (рис. 15). Во внутреннем слуховом проходе преддверно-улитковый нерв разделяется на три ветви (улитковый, нижний и верхний вестибулярные нервы). Эти три нерва идут по направлению лицевого имеют характерную анатомию на сагиттальных косых SSFP-изображениях (рис. 16). Изображения в такой проекции наиболее часто используются при подозрении на аплазию улиткового нерва.
На любом одном аксиальном SSFP-изображении будут видны только два из четырех нервов во внутреннем слуховом канале. Если один из нервов входит в стержень улитки, то два видимых — это улитковый и нижний вестибулярный нервы. Если центральный стержень улитки не визуализируется на изображении, то видимыми нервами будут лицевой и верхний вестибулярный. Дефект в мембранозном лабиринте, который виден на SSFP-изображении, может соответствовать патологии ветвей лицевого или преддверно-улиткового нервов.
Лицевой нерв покидает внутренний слуховой канал и входит в канал лицевого нерва через фаллопиев водопровод, расположенный спереди от перемычки Билла. После сложного пути в каменистой части височной кости лицевой нерв выходит на основание черепа через шилососцевидное отверстие и входит в толщу околоушной железы.
Источник
Эффективный диагностический инструментальный способ МРТ, используют при разных видах поражения тройничного нерва с целью точной постановки диагноза.
Процедура помогает быстро и точно определить, какие патологические факторы привели к заболеванию, затем — грамотно разработать стратегию лечения.
Тройничный нерв — структура, особенности и функции
Тройничный нерв — пара самых крупных нервов, связанных с головным мозгом, расположенных симметрично в черепно-лицевой зоне с обеих сторон лица.
Нерв состоит из трёх ветвей, исходящих из нервного узла (ганглия) в районе виска — глазной ветви, верхне- нижнечелюстной, которые тянутся к области лба, век, щёк, носоглотки, челюсти.
Посредством ветвей осуществляется управление двигательной активностью мышц в зоне их действия (жевательных, глотательных), функционирование слюнных желез, обеспечивается чувствительность лица, век, тканей полости носа, рта, глотки, твёрдой оболочки мозга, мягких тканей черепа, зубов и челюстей.
Диагностика МРТ при поражении тройничного нерва
Магнитно-резонансная томография — безопасное, информативное аппаратное диагностическое обследование, в основе которого заложено послойное исследование структуры ткани и выявление причин поражения нерва с использованием высокочастотных электромагнитных импульсов.
К достоинствам МРТ тройничного нерва относится:
- безопасность, поскольку исследование проводится без проникновения в ткани и применения рентгеновских лучей;
- безболезненность;
- получение снимков точных детализированных «срезов» тканей в зоне поражения;
- возможность обнаружить малейшие отклонения от нормы.
Благодаря высококачественным снимкам, методика помогает с высокой точностью понять причину, вызывающую поражение нерва, отличить патологии со схожими признаками, исключить развитие злокачественных очагов.
В каких случаях проводят исследование
Поражение тройничного нерва из-за переохлаждения, инфицирования, воспаления, травмирующих воздействий и других повреждающих факторов приводит к расстройству чувствительности и движения мышц в соответствующих зонах, и часто — к острым невыносимо сильным болям.
Пациенту показано проведение МР-диагностики при следующих аномальных состояниях:
- появление тянущих или внезапных интенсивных болей в области висков, челюстей, лба, верхней и нижней губы с одной стороны лица (или с обеих);
- боль при движениях мышц лица и ротоглотки – мимике, жевании, глотании;
- боли при прикосновении к коже лица, головы, полости рта (наложение макияжа, бритьё, чистка зубов);
- частичное или полная потеря чувствительности (онемение) с одной или обеих сторон;
- возникновение ощущений жара или холода, мурашек, покалывания;
- паралич, спазм или судорожные сокращения мышц на лице, жевательных мышц, затруднённое глотание, тик века, опущение угла рта или века;
- появление на лице асимметрии, отёчности;
- слуховые расстройства, боли внутри уха.
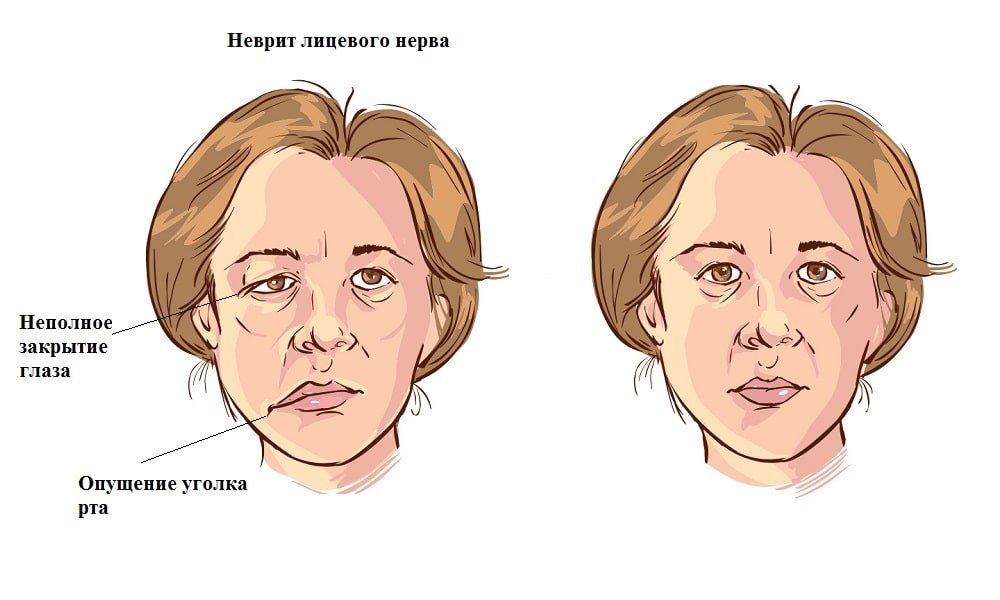
Подобные проявления возникают при поражении тройничного нерва, связанного с его воспалением (неврит), повреждением или спазмом сети сосудов, питающих нервное волокно (нейропатия).
Понятие невралгия указывает на острые болевые ощущения по ходу ветвей. Часто сочетается с воспалением, но возникает и при механическом повреждении — ущемлении, переохлаждении, ушибе.
Для невралгии не характерны изменения структуры поражённого нерва, двигательные нарушения и ослабление чувствительности.
Противопоказания
Перед назначением диагностической процедуры специалист должен быть уверен в отсутствии противопоказаний к обследованию.
МРТ не проводят при наличии в теле пациента:
- кардиостимулятора по причине возможной остановки сердца под действием электромагнитных полей;
- электронных протезов или нейростимуляторов (нарушение работы);
- клипс, установленных на сосудах (риск смещения);
- металлических имплантатов, протезов, брекетов, коронок и штифтов из материалов-ферромагнетиков (сплавы стали, золота), внутриматочной спирали, осколков от пулевых и других ранений (искажение снимков, риск перегрева и смещения).
Процедура противопоказана:
- если у пациента диагностирована эпилепсия, склонность к судорожным приступам;
- при тяжёлых психоневрологических заболеваниях, клаустрофобии;
- в период вынашивания плода (риск негативного воздействия высокоинтенсивного электромагнитного поля на зародыш);
- при слишком высокой массе тела (большинство томографов рассчитаны на исследования пациентов с весом до 120-150 кг).

Диагностика этого вида не рекомендована пациентам с перманентной подводкой для глаз. Ограничения возможны при татуировках в области головы из-за риска перегрева кожи, раздражения и отёчности.
Противопоказания к контрастному МРТ
С целью повышения информативности диагностических данных, оценки состояния сосудов и кровотока, улучшения видимости на снимке воспалительных, злокачественных очагов около 20% магнитно-резонансных исследований проводят с внутривенным введением контрастного вещества на основе гадолиния («Дотарем», «Гадодиамид», «Омнискан», «Гадовист»).
Необходимость проведения исследования с контрастным усилением определяет только врач.
Хотя контрастные препараты безвредны, имеются дополнительные противопоказания:
- острая аллергия на гадолиний или другое вещество;
- выраженное нарушение выделительной функции почек, так как контрастный препарат в этом случае удаляется из крови медленно и может отравлять организм;
- вскармливание младенца материнским молоком — даже малые дозы гадолиния могут вызвать у ребёнка аллергию, перегрузку почек.
Нежелательно проводить контрастную томографию при анемии и заболеваниях крови, бронхиальной и сердечной астме (из-за риска приступа на фоне аллергии).
Подготовка к аппаратному диагностированию
Специальная подготовка к магнитно-резонансному обследованию тройничного нерва не требуется.
Общие рекомендации:
- Требуется надеть одежду без металлических застёжек, снять металлические цепочки, кулоны, серёжки, зажимы для волос, детали пирсинга.
- Перед сеансом нежелательно наносить макияж.
- Перед процедурой со контрастированием нельзя нагружать желудок пищей.
При склонности к любому виду аллергии, пациент обязательно должен предупредить об этом рентгенолога.
Как делают МРТ
Пациент ложится лицом вверх на специальный стол с мягкими ремнями-фиксаторами для предотвращения непроизвольных движений.
При контрастной процедуре устанавливается капельница для внутривенного введения препарата. Стол втягивается внутрь освещённой капсулы томографа и сканер, издавая «щелчки», начинает работать вокруг головы пациента. Процедура продолжается около получаса, при контрастном усилении сеанс длится до 60 минут.
Во время МРТ пациент может испытывать:
- головокружение из-за снижения давления;
- тошноту из-за воздействия электромагнитного излучения;
- тепло, покалывание, холод по ходу сосуда, в который ввели гадолиний, ощущение зуда в месте инъекции;
- привкус металла во рту.
Если во время диагностики пациент пугается или чувствует себя плохо, следует немедленно сообщить об этом рентгенологу, при помощи кнопки.
О чём свидетельствуют диагностические данные
Энергетические изменения в зоне обследования, происходящие под воздействием магнитного поля, обрабатываются программой, которая переводит данные в серию качественных 3D-изображений.
При расшифровке результатов, врач получает информацию о причинах поражения нерва, среди которых:
- воспалительные процессы, травмы нервных волокон или близлежащих тканей;
- нарушения кровоснабжения;
- некротические изменения в нервной ткани (гибель клеток);
- инфекции в области носоглотки и воздухоносных пазух (гайморит, фронтит, синусит), болезни ротоглотки в хронической стадии;
- дефекты прикуса, травмы в области лица, челюсти;
- аномально активное образование костной ткани;
- опухоли, сдавливающие ветви тройничного нерва;
- защемление нервного волокна в костном канале венами или артериями при сосудистой аномалии;
- аневризма сосудов;
- множественный склероз, с повреждением защитной миелиновой оболочки нервного волокна.
 Диагностическая процедура при невралгии тройничного нерва, даёт врачу возможность проанализировать сканы МРТ, исследовать структуру и состояние нервного волокна, сосудов и окружающих тканей в разрезе.
Диагностическая процедура при невралгии тройничного нерва, даёт врачу возможность проанализировать сканы МРТ, исследовать структуру и состояние нервного волокна, сосудов и окружающих тканей в разрезе.
Благодаря высокой точности снимков врач выявляет очаги воспаления, ранние патологические изменения, участки повреждения, защемления и сдавливания нерва.
Тригеминальная невралгия (видео)
Источник
