Видно ли на мрт нервные корешки
.
Чтобы восстановить функцию поврежденного периферического нерва (в т.ч. нервного сплетения) необходимо, во-первых, своевременного определить патогенетический вариант повреждения нервной структуры (разрыв, компрессия, компрессия+ишемия, ишемия, нарушение метаболизма, аутоиммунная деструкция и т.д.; частота «травма-генных» повреждений периферических нервов составляет от 1,5 до 10% от всех травм), а, во-вторых, необходимо в максимально возможном объеме установить степень анатомического повреждения нервного ствола и вовлеченность в патологический процесс структур, окружающих нерв. Осуществление перечисленных выше составляющих диагностического процесса позволяет выбрать оптимальную, наиболее эффективную (в т.ч. в прогностическом значении) тактику консервативного и (при необходимости) оперативного лечения, а соответственно и свести к минимуму «%» выхода на инвалидность пациентов с повреждениями периферических нервов.
В решении выше перечисленных клинико-диагностических задач, бесспорно, большую роль играет неврологический (оценка рефлекторной, двигательной, чувствительной, вегетативно-трофической функций нерва[ов]) и нейро-ортопедический осмотры. Характер и локализация костных травматических повреждений в определенных случаях позволяют предполагать возможность одновременного повреждения нервов. Например, асимметричные подвывихи и вывихи шейных позвонков с выраженным ротационным компонентом, многооскольчатые переломы поперечных отростков и ножек дужек шейных позвонков (средние опорные структуры) с большой вероятностью могут сочетаться с отрывом спинномозговых корешков. Переломы костей, расположенных вблизи нервных стволов, особенно со смещением отломков, вывихи в плечевом и тазобедренном суставах могут приводить как к прямому повреждению нервов, так и к тракционному и компримирующему воздействию на них.
Но, к сожалению, для полноценной диагностики, и, соответственно, для достижения максимально возможного анатомического и функционального восстановления нерва (сплетения), как правило, требуется применение дополнительных методов исследования. Рутинно применяются такие электрофизиологические методы исследования, как электромиография и электронейромиография (ЭМГ и ЭНМГ), а также (в некоторых клиниках) транскраниальная магнитная стимуляция; при этом ЭМГ и ЭНМГ традиционно признаются «золотым стандартом» в диагностике патологии периферической нервной системы. Однако необходимо отметить, что информация, полученная в ходе вышеперечисленных обследований, не дает представления о состоянии окружающих тканей, не указывает на характер и причину повреждения нервного ствола и не всегда точно отражает локализацию изменений. В то же время именно эти сведения помогают определить тактику консервативного или оперативного лечения.
Ультразвуковое исследование периферической нервной системы впервые было применено для диагностики заболеваний нервных стволов в конце 90-х годов прошлого столетия. С началом использования этого метода стали понятными его неоспоримые преимущества по сравнению с другими способами диагностики. Ультразвуковой мониторинг позволяет диагностировать анатомический перерыв нервного ствола. Сканирование нерва на протяжении помогает определить уровень повреждения, анатомическую целостность нерва и его взаимоотношение с окружающими тканями. Ультразвуковое исследование показано при выпадении функции нерва для исключения его компрессии, в том числе металло- конструкцией. При ультразвуковом сканировании следует обращать внимание на толщину, повышение эхогенности, неоднородность иннервируемых мышц для выявления ультразвуковых признаков денервационного синдрома, развивающихся в результате грубого поражения нервного ствола.
В выявлении заболеваний периферических нервов и особенно плечевого сплетения особенно велики возможности магнитно-резонансной томографии (МРТ) [иллюстрации доступны по ссылке, указанной в разделе «дополнительная информация» — см. источник №1]. К преимуществам МРТ можно отнести высокую разрешающую способность в исследовании мягких тканей, возможность многоплоскостного исследования, неинвазивность, отсутствие ионизирующего излучения, отсутствие артефартов от костных элементов. Таким образом, МРТ позволяет определить уровень, причину, характер повреждения нерва и выбрать соответствующую тактику лечения, в т.ч. оперативного (невролиз, шов поврежденного нервного ствола, имплантация эпиневральных электродов ), особенно у категории пациентов с тракционным повреждением нервных структур.
МРТ позволяет:
■ выявить полный или частичный перерыв периферического нерва непосредственно в области травмирующего воздействия;
■ выявить отрыв нервного корешка от спинного мозга в результате тракционного воздействия (к тому же при тракционном повреждении плечевого сплетения костные или мягкотканые рубцовые изменения могут отсутствовать — в таких случаях МРТ позволяет достоверно диагностировать отрыв нервных корешков от спинного мозга);
■ выявить вовлечение нервов в посттравматический рубцовый процесс;
■ выявить компрессию нервов рубцовой тканью и костными выступами при неправильно сросшихся переломах костей.
МРТ позволяет:
■ уменьшить количество нежелательных интраоперационных находок;
■ уточнить показания к проведению малоинвазивного оперативного вмешательства у пациентов с тракционным повреждением без формирования ликворной кисты в области отрыва корешка, формирующего первичные стволы плечевого сплетения, а также атрофии нервного ствола или грубого сдавления нерва рубцовой тканью.
Важно: при появлении симптомов повреждения или раздражения нерва после костной или мягкотканой травмы МРТ проводится на втором этапе комплексного лучевого исследования с целью детальной визуализации соотношения нервных стволов с рубцовыми мягкоткаными изменениями и патологическими костными образованиями. Первый этап должен включать полипозиционную рентгенографию, а при необходимости – КТ (рентгеновскую компьютерную томографию), в том числе с 3D-реконструкцией костных структур.
В заключение необходимо отметить, что МРТ-визуализация нисколько не умаляет и, тем более, не исключает другие (выше перечисленные) методы диагностики патологии периферических нервных структур. Только лишь полное клиническое обследование и инструментальное исследование позволяют диагностировать причину нейропатии на фоне травматических и тракционных повреждений периферических нервов и дифференцированно подходить к тактике лечения.
Дополнительная информация:
1. [читать] статья (источник предоставленного материала) «МРТ-диагностика повреждений периферических нервов» И.И. Мартель, И.А. Мещерягина, Ю.Л. Митина, О.С. Россик, Е.А. Михайлова, Российский научный центр «Восстановительная травматология и ортопедия» им. академика Г.А. Илизарова (Курган), 2011;
2. [читать] статья «Методы МРТ-визуализации ущемления и нейропатии нервов нижней конечности» Andrea Donovan, MD; Zehava Sadka Rosenberg, MD; Conrado F. Cavalcanti, MD.
Источник
МРТ наиболее популярный метод при исследовании суставов, однако не менее актуален когда необходимо осмотреть структуру нерва. Об этом не все помнят, однако польза этого метода для объективной оценки повреждений или заболеваний нервных волокон очевидна.
Структура нервной системы человека
Прежде чем углубиться в патологическую физиологию и диагностику повреждений нервов, поясним особенности устройства человеческой нервной системы в целом.
Двигаясь от общего к частному, различают центральную и периферическую ее части. Центральная включает головной и спинной мозг, периферическая состоит из соматической и вегетативной составляющих. С точки зрения физики, головной и спинной мозг — основной компьютер действий (идея действия), а периферия — обеспечивает связь с рецепторами тела, мышцами, суставами (реализация идеи действия).
Соматическая нервная система контролируется сознательно, реализует передачу нервного командного сигнала от внешнего раздражителя к центральному компьютеру по восходящим чувствительным волокнам, запуская при этом целый каскад химико-биологических реакций. И наоборот, от командного центра по нисходящим моторным волокнам к конечности или конкретному ее элементу (пример: притронувшись к горячему предмету, мы ощущаем боль, сигнал стремительно поступает и обрабатывается центральной нервной системой, передавая импульс о необходимом действии — оттдернуть руку от источника опасности). Для нас в обычной жизни это происходит рефлекторно. Мы даже не задумываемся над тем, как отлажено все устроено в нашем организме, и какая ценная работа проводится в считанные миллисекунды.
Помимо сознательно контролируемых функций, нервная система способна работать на «автопилоте», контролируя те процессы, которые мы не в силе решить сознательно. Прежде всего это работа внутренних органов. Даже когда мы спим, организм продолжает функционировать: кровеносные сосуды, сердце, органы дыхания и пищеварения, мочеотделения и внутренней секреции. Всем этим заправляет вегетативная нервная система, ее симпатическая и парасимпатическая части. Симпатика — это условно оружие самообороны, а парасимпатика — режим покоя и расслабления.
Основные методы исследования патологий нервной системы
Сегодня в арсенале докторов широкий спектр методик, позволяющих полноценно оценить анатомию различных отделов нервов, чтобы определиться с методом лечения: будь-то сшивание поврежденных фрагментов, а возможно вставочная пластика при большой протяженности дефекта, или выделение сдавленных нервных волокон из рубцовых спаек, или воспаленное / дистрофическое состояние нерва, требующее специфической медикаментозной и физиотерапии.
1. Электроэнцефалография — регистрирует потенциалы, производимые нейронами головного мозга, при отведении их от поверхности кожи головы. Произведенные ритмы, опеределяют нейронную активность в состоянии сна и бодрствования
2. Реоэнцефалография — исследует пульсовые изменения кровенаполнения мозговых сосудов
3. Эхоэнцефалография — определяет расположение, размеры уплотнений и полостей в мозге, а также костях черепной коробки (в основе регистрация ультразвуковых волн)
4. Электронейромиография — регистрирует биоэлектрические потенциалы в скелетных мышцах при возбуждении мышечных волокон
5. Магнитоэнцефалография — регистрирует магнитные поля в коре головного мозга, исключая искажения от тканей, покрывающих мозг, не требует индифферентного электрода, отражает только источники активности, параллельные черепу (преимущество в сравнении с электроэнцефалографией)
6. Позитронно-эмиссионная томография — позволяет оценить состояние структур мозга и функциональную активность нервной ткани по локализации и перемещению специфических изотопов, вводимых в кровь при исследовании
7. Магнитно-резонансная томография — визуализирует нервные ткани и структуры, а также окружающие мягкие ткани за счет парамагнитных свойств их ионов, способных поляризироваться и вступать в резонанс под воздействием магнитного поля
8. Термоэнцефалоскопия — позволяет оценить локальный обмен веществ и кровоток головного мозга по его продукции, применяется как дополнительное обследования во время оперативных вмешательств в нейрохирургии.
Какие заболевания видны на МРТ нервов
Если рассматривать МРТ как метод исследования нервных стволов, с его помощью можно распознать как проблему состояния конкретного нерва или нервного сплетения, так и более глобальные проблемы окружающих структур (головного, спинного мозга), сказывающихся на функционировании периферии. Итак, это могут быть:
- Аномалии развития нервов или сосудов
- Травмы, повреждения нервов
- Кровоизлияния, сдавливание спинного мозга
- Защемление и воспаление (невриты) нервных окончаний
- Атрофии, нарушения структуры сосудов (мальформации, кавернозные ангиомы, аневризмы)
- Нарушения нормального кровообращения
- Гидроцефалия головного мозга
- Инфекционные заболевания, их последствия
- Онкологические новообразования (в том числе на ранних стадиях, до развития клинических проявлений)
Показания к МРТ исследованию
Достоверность метода достаточно высока, поэтому при проблемах чувствительного или двигательного характера в конечностях, позвоночнике, иных частях тела, доктора, как правило, направляют пациента на дообследование. Основные специалисты к которым обращаются в данных случаях пациенты — ортопеды, мануальные терапевты, невропатологи и нейрохирурги.
В направлении на исследование доктор указывает конкретную локализацию структуры, которую хотел бы визуализировать (пример, МРТ малоберцового нерва или МРТ плечевого сплетения, локтевого нерва).
МРТ позволяет уточнить диагноз защемления седалищного нерва, одного из весьма частых причин мучений пациентов, неврит лицевого или тройничного нерва, а также заболевания и патологические состояния других нервных структур, существенно ухудшающих качество жизни людей. Правильно установленый диагноз позволяет применить целесообразную тактику лечения и вернуть утраченную функцию или устранить патологический очаг, с целью предупреждения прогрессии заболевания.
Применяйте все совеременные методы на пути к обретению здоровья, все возможности для доступного и качественного объективного исследования сегодня открыты.
Будьте здоровы!
Источник
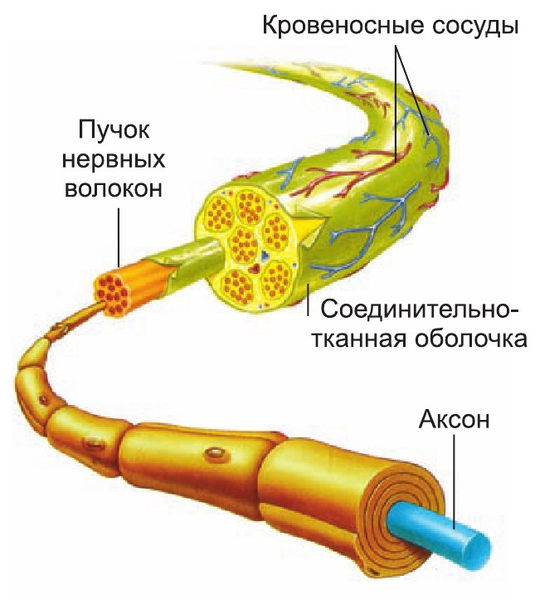 Строение нерва
Строение нерваВ арсенале специалистов широкий спектр методик для оценки анатомии и функциональности различных отделов нервной системы. Одна из них — магнитно-резонансная томография. Технология позволяет не только исследовать конкретные нервы на МРТ, но и распознать глобальные проблемы головного и спинного мозга, влияющие на функционирование организма.
Магнитная томография выявляет различные патологии, при которых возникают нарушения в части либо во всей нервной системе в целом. Диагностика покажет:
- врожденные аномалии развития позвоночника;
- нарушения в головном мозге (гидроцефалию и другие дефекты);
- последствия травм (МРТ показывает частичный или полный разрыв нервных волокон в спинном и головном мозге, крупных стволах);
- вовлечение нервов в процесс рубцевания;
- сдавление спинного мозга или его корешков (последнее в разговорной речи называют “защемленный нерв”);
- дегенеративные заболевания нервной системы;
- сосудистые нарушения (на снимках видно мальформации, перестройки кровотока и другие патологии артерий и вен);
- инфекционные, воспалительные процессы в нервных стволах и узлах;
- генетические болезни (нервно-мышечную дистрофию и пр.);
- мозговые и иные новообразования (доброкачественные и злокачественные опухоли периферических нервов).
Достоверность метода МРТ весьма высока. При возникновении проблем с чувствительностью, двигательных нарушениях, подозрении на защемление нерва доктора назначают пациентам магнитное сканирование. В направлении на исследование врач указывает локализацию структуры, которую необходимо рассмотреть.
МР-диагностика позволяет:
- уточнить показания к хирургическому вмешательству;
- снизить число неожиданных интраоперационных находок;
- определить тактику консервативного лечения;
- оценить эффект от проводимой терапии и необходимость коррекции последней.
Показывает ли МРТ защемление нерва?
Многих пациентов интересует вопрос, видно ли на МРТ защемление нервов, что покажет сканирование при болях в пояснице и других частях тела?
У магнитно-резонансной томографии немало преимуществ, среди которых высокая разрешающая способность в изучении мягкотканных структур и возможность послойной съемки зоны интереса в трех плоскостях с шагом от 1 мм. Несмотря на качественное отображение исследуемой области, данный метод выявляет не само защемление нерва (его на снимках не видно), а причину компрессии: МРТ покажет воспалительный процесс, опухоль, грыжу межпозвонкового диска и прочие патологии.
На основании результатов сканирования на магнитном томографе врач сможет правильно поставить диагноз и подобрать оптимальный вариант лечения.
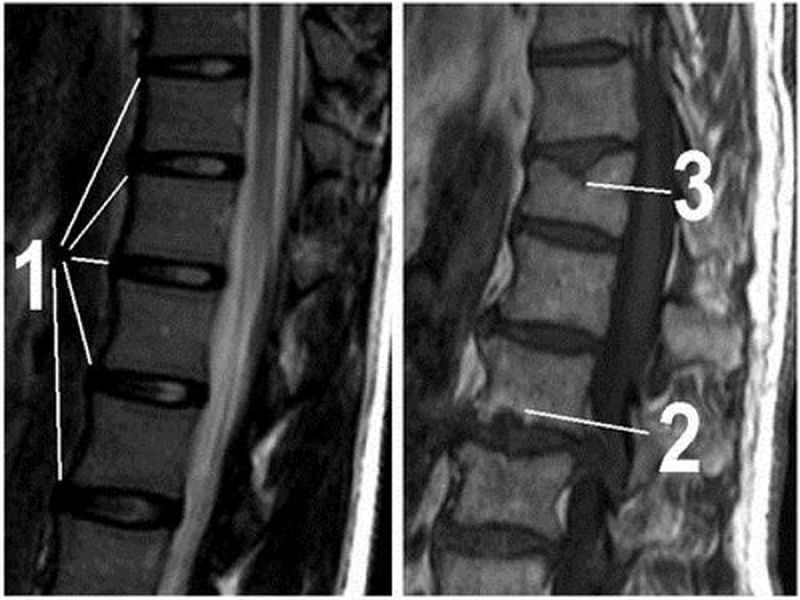 МР-томограммы позвоночника показывают норму и патологии: 1 — на снимке видны межпозвонковые диски без изменений, 2 — грыжа Шморля и большая задняя грыжа межпозвонкового диска с компрессией спинного мозга, 3 — клиновидная деформация позвонка и грыжа Шморля. При данных нарушениях велика вероятность защемления нерва
МР-томограммы позвоночника показывают норму и патологии: 1 — на снимке видны межпозвонковые диски без изменений, 2 — грыжа Шморля и большая задняя грыжа межпозвонкового диска с компрессией спинного мозга, 3 — клиновидная деформация позвонка и грыжа Шморля. При данных нарушениях велика вероятность защемления нерва
Как выглядят нервы на снимке МРТ?
У нервов средняя интенсивность сигнала на снимках, и на Т1 и Т2 взвешенных изображениях они обычно теряются на фоне жира. Несмотря на высокое разрешение магнитно-резонансной томографии без применения специальных программ данные структуры практически не видны. Для визуализации черепно-мозговых и других нервов сканирование делают с использованием особого режима подавления сигнала от жира, а при подозрении на опухоли — с дополнительным контрастным усилением препаратами на основе хелатов гадолиния.
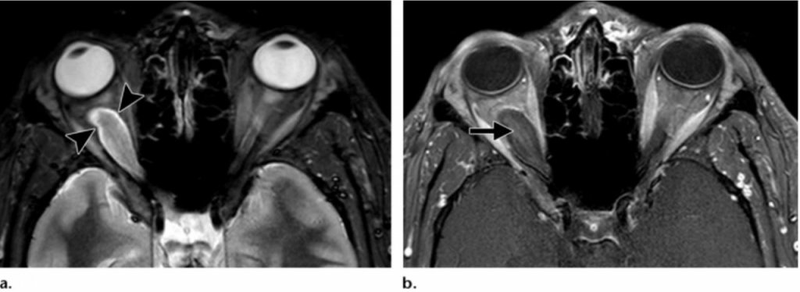
 На магнитн-резонансных томограммах девочки с проптозом (смещением вперед глазного яблока) можно увидеть глиому зрительного нерва: a) аксиальный срез МРТ IR с коротким временем инверсии показывает образование справа (обозначено стрелками); b) постконтрастные аксиальные срезы Т1 с жироподавлением демонстрируют минимальное накопление усилителя опухолью (отмечено стрелкой). Нерв не дифференцируется из-за неоплазии.
На магнитн-резонансных томограммах девочки с проптозом (смещением вперед глазного яблока) можно увидеть глиому зрительного нерва: a) аксиальный срез МРТ IR с коротким временем инверсии показывает образование справа (обозначено стрелками); b) постконтрастные аксиальные срезы Т1 с жироподавлением демонстрируют минимальное накопление усилителя опухолью (отмечено стрелкой). Нерв не дифференцируется из-за неоплазии.
Пройти обследование нервов на МРТ можно в диагностическом центре “Магнит”. Запись на процедуру по телефону +7 (812) 407-32-31.
Источник
Если вас
беспокоят боли в области спины — не торопитесь идти на КТ, МРТ, пугаться грыж
Шморля и диагнозов » остеохондроз».
Посетите
хорошего остеопата, либо специалиста владеющего мягкими мануальными техниками (не путать с мануальной терапией) Слово » мягкими » в этом
словосочетании говорит о том, что специалист не стремится с помощью силовых
приёмов » вправить» позвонки, а работает с организмом как с целостной
структурой, устраняя напряжение в мягких тканях, мышцах, связках. И уж тем
более не надо торопиться удалять хирургическими методами грыжи, позвонки. На
приём приходят люди, которым одну за одной вырезали несколько грыж, а боли
остались. Почему? читайте ниже мнение главного научного сотрудник Российского
научного центра рентгенорадиологии, профессора Павла Жаркова.
| Жарков Павел Львович |
«В
настоящее время представление о причинах болей в области туловища, особенно
спины, а также конечностей, если они локализуются вне суставов, базируется на
утвердившемся во всём мире представлении о патологии межпозвонковых дисков
(дискогенные боли), винят в них остеохондроз позвоночника, который якобы
повреждает корешки спинномозговых нервов. Грыжи дисков относят к остеохондрозу.
Боли в области суставов приписывают артрозу.
На самом деле
в организме человека нет такого места, где бы могли быть повреждены корешки
спинномозговых нервов. И вообще за пределами спинномозгового канала
(«дурального мешка») корешков спинномозговых нервов нет. Корешки спинномозговых
нервов могут быть сдавлены вместе с «дуральным мешком» только во всей своей
массе и только в поясничном отделе при тяжёлых переломах этого отдела
позвоночника, опухолях и воспалительных абсцессах в позвоночном канале. Такое
повреждение всей массы корешков носит название «синдром конского хвоста», что
сопровождается выпадением двигательных и чувствительных функций нижних
конечностей и тазовых органов, а вовсе не болями. Выпадением этих функций, а не
болями характеризуется любое повреждение любых нервных проводников.
Таким
образом, если отдельные корешки спинномозговых нервов повреждены быть не могут,
то и никаких «радикулитов» и «радикулярных» синдромов в природе не существует,
как не существует и вертеброгенных периферических болевых синдромов. Выяснение
этих обстоятельств коренным образом меняет не только диагностику, но и лечение,
и прогноз заболевания. Диагностика упрощается, лечение сокращается с нескольких
месяцев до нескольких дней, прогноз из пессимистического или неопределённого
становится, в большинстве случаев, абсолютно благоприятным.
Поэтому поиск в позвоночнике причины болевых синдромов – напрасная трата
времени и средств, особенно на дорогостоящие и трудоёмкие лучевые методы
исследования.
От умозрительных
размышлений – к знанию
К большому
сожалению, не только клиницисты не читают морфологическую и физиологическую
литературу, но и анатомы, патологоанатомы, физиологи, патофизиологи не читают
клиническую литературу, а то бы они нашли много для себя интересного. А ещё бы
они убедились, что плохо учат студентов, что их педагогическая работа имеет
нулевой выход. Так, почитав литературу, посвящённую болям в спине, анатомы
обнаружили бы, что авторы лишь понаслышке знакомы со студенческим курсом
нормальной анатомии позвоночника и спинного мозга, что многие из них не знают
различий между позвоночным и спинномозговым каналами, что, размышляя о корешках
спинно-мозговых нервов, не знают, что это такое и где корешки находятся, и даже
называют их спинномозговыми корешками. Корешки между тем имеются у нервов, а не
у спинного мозга.
Патологоанатомы
могли бы также обнаружить, что авторы многочисленных монографий об
остеохондрозе также не знают, что это такое, а потому боли в спине и даже
конечностях приписывают остеохондрозу позвоночника, а многие просто обзывают
эти боли остеохондрозом. Узнали бы они также, что авторы многих солидных
руководств не знают, что кости, хрящи, нервные проводники, спинной и головной
мозг не имеют болевых рецепторов, а потому их повреждения, а тем более
медленные, хронические, не дают болевой симптоматики. Поэтому разговор об
этиологии и патогенезе болевых синдромов сводится к умозрительным размышлениям
и рисованию таких же умозрительных схем, где обнажённые от хряща кости трутся
друг о друга, где рисованные грыжи ущемляют эфемерные корешки и тем самым якобы
вызывают мучительные боли.
Роль
позвоночного столба, безусловно, велика в обеспечении функции опоры и движения,
защиты спинного мозга и корешков спинномозговых нервов. Но взваливать на него
все наши беды нет никаких оснований. Для доказательства этого, прежде всего,
несколько слов о нормальной клинической анатомии позвоночника и заключённых в
нём неврологических структурах.
«Ликбез» для
специалистов
Позвоночный
столб образует позвоночный канал, ограниченный спереди телами позвонков и
межпозвонковыми дисками, покрытыми задней продольной связкой. По сторонам и
сзади позвоночный канал ограничен дугами позвонков и жёлтыми связками между
ними. Внутри позвоночного канала располагается спинномозговой канал («дуральный
мешок»), в котором заключён спинной мозг (от основания черепа до 2-го
поясничного позвонка), а от 2-го позвонка – корешки спинномозговых нервов
(«конский хвост»). Пространство между стенками позвоночного и спинномозгового
каналов заполнено рыхлой соединительной тканью, позволяющей «дуральному мешку»
легко перемещаться во всех направлениях. Так на трупе при
сгибательно-разгибательных движениях головы «дуральный мешок» перемещается
в продольном направлении на 3-5 см.
Спинномозговой
канал заполнен спинномозговой жидкостью, в которой «плавают» спинной мозг, а
ниже первого поясничного позвонка – корешки спинномозговых нервов. При любом
надавливании на «дуральный мешок» корешки смещаются в спинномозговой жидкости,
легко уходя от сдавления.
Корешки
спинномозговых нервов (передний и задний, т.е. двигательный и чувствительный)
существуют раздельно только в спинномозговом канале, за пределы которого они
выходят попарно в одной оболочке и называются спинномозговым нервом. Этот нерв
направляется к межпозвонковому отверстию и выходит через его верхнюю часть,
непосредственно из-под дуги одноимённого позвонка, то есть значительно выше
межпозвонкового диска. Иными словами, спинномозговой нерв и диск располагаются
в разных поперечных плоскостях. Поэтому не только выпячивания диска, но и любые
грыжи не могут повредить спинномозговой нерв. Любопытно, что американские
анатомы давно знают это и даже создали специальный учебный муляж, показывающий
невозможность такого сдавления. И, несмотря на это, в США проводится наибольшее
количество операций по удалению грыж межпозвонковых дисков.
Несколько
слов о патанатомии остеохондроза
Остеохондроз
– термин патоморфологический, введён Шморлем в 1932 г. и означает
дистрофическое изменение хряща и прилежащей к нему кости, то есть может быть
везде, где есть хрящ и кость – в позвоночнике, суставе, симфизе, рёбрах и т.д.
Причём начинается дистрофический процесс всегда с хряща. Хрящевая фаза названа
Шморлем хондрозом. По существу остеохондроз является процессом старения – «своевременного»
или преждевременного. Это не болезнь, а медленно развивающееся
патоморфологическое состояние, такое же, как поседение, облысение, старческое
изменение кожи и т.п.
Развлекаясь умозрительными упражнениями, многие авторы утверждают, что остеохондрозные
краевые костные разрастания тел позвонков могут травмировать спинной мозг или
корешки спинномозговых нервов. По этому поводу следует сказать, что таких
разрастаний в заднем направлении практически не бывает. Остеохондрозные
разрастания идут вперёд и в стороны, вдоль выпячивающихся дисков. Кроме того,
как уже говорилось, спинномозговые нервы (а не корешки!) и костные разрастания
на уровне межпозвонковых дисков располагаются в разных поперечных плоскостях.
Таким
образом, ни грыжи дисков, ни костные остеохондрозные разрастания не могут
повредить спинномозговые нервы ни в позвоночном канале, ни в межпозвонковых
отверстиях (по крайней мере в грудном и поясничном отделах позвоночника), ни
тем более корешки спинномозговых нервов по той простой причине, что корешков за
пределами «дурального мешка» нет. Причина болей, вероятно, была бы давно
установлена, если бы при обследовании больного исследовали то, что болит, а не
искали причину в позвоночнике или даже в голове. Теперь мы уже сталкиваемся с
такими фактами, когда, не найдя никакой патологии в позвоночнике, считают, что
нет морфологической основы для болей, а значит, это боли психогенные.
Совместное лечение таких хронических больных с психиатрами преподносится как
новейшее достижение неврологической науки. А это уже не трудности, а позор
медицины.
Многие клиницисты отвергали дискогенную концепцию болевых синдромов.
J.F.Brailsford
(1955), G.S.Hackett (1956), R.Wartenberg (1958), G.Keller (1962) фиксировали
внимание на патологии мышц, фиброзных тканей (сухожилий: связок, фасций)
конечностей и туловища и рецепторов в них. Эта позиция, особенно G.Keller,
подверглась беспощадной критике Я.Попелянского (1974), которую он назвал
«велеречивыми нападками на дискогенную теорию ишиаса». Действительно, слабостью
позиций указанных авторов являлось то, что они опирались лишь на свой большой
клинический опыт, хоть и критически осмысленный, но не подтверждённый
анатомическими исследованиями. Поэтому, несмотря на отдельные критические
работы, дискогенная концепция болевых синдромов в области туловища и
конечностей постепенно завоёвывала всё больше сторонников, и к 80-м годам ХХ
века стала господствовать практически безраздельно. Если в зарубежной
литературе фигурируют дискогенные поражения корешков, то в отечественной и
литературе, и практике, благодаря авторитетным работам Я.Попелянского и его
школы, утвердился взгляд на поясничные боли как результат остеохондроза
позвоночника, в который включают и грыжи дисков.
Выход из
тупика
Тупиковая
ситуация, в которую зашли неврология и ортопедия в диагностике и лечении
болевых синдромов, объясняется тем, что они вместо прямой и ясной дороги
добросовестного клинического исследования больного пошли по пути умозрительных
надуманных концепций и «теорий» о вине позвоночника вообще и остеохондроза и
грыж дисков в частности. После этого всем случайным находкам в позвоночнике,
начиная от остеохондроза и кончая вариантами нормы, начали приписывать вину в
болевых синдромах. А уж когда появилась возможность с помощью томографии КТ и
МРТ выявлять выпячивания и грыжи дисков, то на них свалили все беды.
Практически ни в одной истории болезни пациента с
болями в спине не найти сведений о точной локализации болевой точки или хотя бы
зоны, не говоря уже о пальпаторном исследовании указанной пациентом зоны. И это
можно понять: зачем перегруженному больными врачу проводить такие исследования,
если всем известно, что болит от остеохондроза или грыжи диска. А потому
больного сразу и направляют на «рентген», на КТ, на МРТ. Перед многими
кабинетами неврологов и ортопедов вывешены объявления, что пациенты с болями в
спине без рентгенограмм позвоночника не принимаются. А от рентгенолога пациенты
приходят с заключением о выявленном у них «распространённом остеохондрозе». О
квалификации рентгенологов, РКТ и МРТ-специалистов разговор особый.
Из
обследованных нами 1490 больных, направленных разными специалистами на
рентгенографию, КТ, МРТ, 82% вообще не были раздеты и осмотрены.
Нам удалось показать и доказать, что причина болей в опорно-двигательной
системе кроется вовсе не в позвоночнике, а в тривиальном механическом
повреждении связок, сухожилий, мышц, чаще уже изменённых дистрофическим
процессом. Но все эти анатомические структуры располагаются не в позвоночнике,
а в тех местах, которые болят. Эти места должны быть выявлены клинически и в
обязательном порядке должны быть сделаны рентгенограммы всей области вокруг
болевой зоны, чтобы не пропустить воспалительную или опухолевую патологию.
Основным результатом нашей работы явился вывод, что источником боли могут быть
только те анатомические структуры, в которых есть болевые рецепторы. Болевых
рецепторов нет ни в позвонках, ни в межпозвонковых дисках, ни в костях, ни в
суставных хрящах, ни в спинном мозге, ни в корешках спинномозговых нервов, ни в
самих нервах, как нет их в ногтях и волосах. Они есть в небольшом количестве
только в оболочках мозга и нервов (периневрии). Но зато ими насыщены связки,
сухожилия мышц, сами мышцы, надкостница, сосуды. Именно анатомические
образования, имеющие болевые рецепторы, и являются источником болей во всех
системах организма.
Очнуться от
гипноза
Наши
исследования показали полную несостоятельность концепций, основанных на
неправильных умозрительных анатомических представлениях. Незнание точных
анатомических деталей и топографии нервной системы позвоночника привело к
выдуманным «сдавлениям» корешков спинномозговых нервов и, соответственно,
диагнозам «радикулитов» и «корешковых синдромов», а отсюда – и к поиску
остеохондроза и грыж дисков. Поскольку, по представлению сторонников этой
концепции, грыжи – причина болей, то их надо удалять, а нередко и не только
грыжу, но и целиком диск, и даже с прилежащими к нему телами позвонков.
На этой лжетеоретической базе выросла целая индустрия диагностики и лечения
болевых синдромов в опорно-двигательной системе. Здесь и новейшие
диагностические исследования, и высокотехнологичные операции, и изготовление
сложных эндопротезов, а главное, сотни фармпрепаратов. Всё это вместе –
колоссальный бизнес «и ничего личного». При таком бизнесе интересы пациентов в
расчёт не принимаются.
Полагаю, что
российская неврология искренне не знает, что творит, находясь под гипнозом
«передовой западной медицины». Вал злоупотреблений назначением хирургических
вмешательств и дорогостоящих фармпрепаратов достаточно велик и неуклонно
нарастает, особенно в сфере платной медицины. Что касается западной медицины,
то, по-видимому, бизнес победил Клятву Гиппократа. Россию активно приобщают к
идеологии – максимальная нажива любыми доступными в данной ситуации средствами.
Внедрение такой идеологии тем легче, чем менее компетентна и более аморальна
среда внедрения. Задача государственного здравоохранения создать такую
ситуацию, в которой стремление к аморальной наживе не только наших, но и
западных медицинских бизнесменов на нашей территории пресекалось бы на корню.
Автор: Павел, Жарков главный научный сотрудник
Российского научного центра рентгенорадиологии, профессор.
Статья
полностью взята из источника © econet опубликовано econet.ru
Источник
