Болезнь осгуда шляттера на мрт
Болезнь Осгуда — Шляттера — это остеохондропатия, возникающая за счет многократного микротравмирования связки надколенника в области ее прикрепления к бугристости большеберцовой кости, обычно развивается в возрасте 10-15 лет.
Эпидемиология
Болезнь Осгуда — Шляттера встречается в подростковом периоде, чаще у мальчиков, двустороннее поражение встречается у 1/4 пациентов [1-3]. Возрастная группа зависит от пола, поскольку центр (ы) оссификации сливаются между собой в разном возрасте, у мальчиков пик приходится на 10-15 лет, у девочек — на 8-12 лет [4].
Патолгия
Механизм до конца не изучен, но считается тракция что в основе лежит тракционный остеохондрит, вторичный по отношению к многократному микротравмированию бугристости большеберцовой кости. Сокращения четырехглавой мышцы, передающиеся связке надколенника, вызывают частичное авульсионное воздействие на переднюю поверхность бугристости большеберцовой кости.
Клиническая картина
Клинически заболевание проявляется болью и отеком в области бугристости большеберцовой кости, усиливающимися при физической активности.
Диагностика
Рентгенография
В ранней острой фазе отек мягких тканей проявляется потерей четких границ связки надколенника. Для постановки диагноза в этом периоде необходим соответствующий анамнез и клиническая картина.
Через 3-4 недели от начала заболевания формируется фрагментация в области бугористости большеберцовой кости.
Изолированная «фрагментация» апофиза не является болезнью Осгуда — Шляттера, так как вполне могут быть вызвана наличием вторичного центра окостенения.
УЗИ
Ультразвуковое исследование связки надколенника позволяет визуализировать изменения аналогичные находкам при рентгенографии, компьютерной или магнитно-резонансной томографии. УЗИ проявления болезни Осгуда-Шлаттера включают [3]:
- отечность неоссифицированного хряща и окружающих мягких тканей
- фрагментация и неравномерность центра оссификации с пониженной внутренней эхогенностью
- утолщение дистальных отделов связки надколенника
- инфрапателлярный бурсит
Магнитно-резонансная томогрифия
МРТ является более чувствительным и специфичным методом обследования и позволяет визуализировать:
- отек мягких тканей в области бугристости большеберцовой кости
- увеличение угла инфрапателлярной жировой подушки Хоффа
- утолщение и отек нижних отделов связки надколенника в виде повышения интенсивности МР сигнала на Т1 и Т2 изображениях — тендинит
- инфрапателлярный бурсит
- растяжение глубокой инфрапателлярной сумки [5]
- отек костного мозга в области бугристости большеберцовой кости
Лечение и прогноз
Лечение, как правило, консервативное и включает в себя покой или снижение активности, упражнения на четырехглавую мышцу и укрепление подколенного сухожилия. Спонтанно разрешается при закрытии пластинки роста. В редких случаях, хирургическое иссечение кости и / или хряща.
История и этимология
Впервые описана бостонским хирургом-ортопедом Robert B. Osgood (1873-1956) и швейцарским хирургом Carl Schlatter (1864-1934)
Дифференциальный диагноз
- синдром Синдинга-Ларсена-Иогансона: аналогичное состояние, поражающее нижний полюс надколенника
- колено прыгуна (тендинит надколенника): поражение связки надколенника, а не кости, по сути является тендинопатией с очаговой болезненностью
- инфрапателлярный бурсит
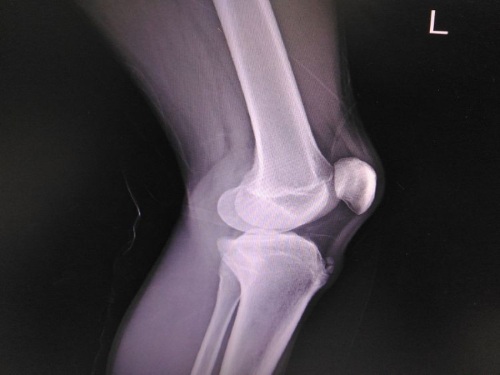
В рентгенологический кабинет клиники №1 Витерра Беляево обратилась юная пациентка, 2008 г.р., занимающаяся спортивно-бальными танцами — многократный призер данных соревнований. Были предъявлены жалобы на: безпричинные, тупые, ноющие боли в коленных суставах, усиливающиеся при физических нагрузках и пальпации коленных «чашечек» и распространяющиеся по передней поверхности голеней.
Поделиться:
В рентгенологический кабинет клиники №1 Витерра Беляево обратилась юная пациентка с прекрасным именем Михайлина, 2008 г.р., занимающаяся спортивно-бальными танцами — многократный призер данных соревнований. Были предъявлены жалобы на: безпричинные, тупые, ноющие боли в коленных суставах, усиливающиеся при физических нагрузках и пальпации коленных «чашечек» и распространяющиеся по передней поверхности голеней, проходящие самостоятельно в состоянии покоя.
Данные жалобы беспокоят около месяца. К врачам не обращалась, травму коленных суставов отрицает.
Исследование
Выполнена цифровая гонограмма (рентгенограмма коленных суставов) правого и левого коленного сустава в 2-х проекциях.
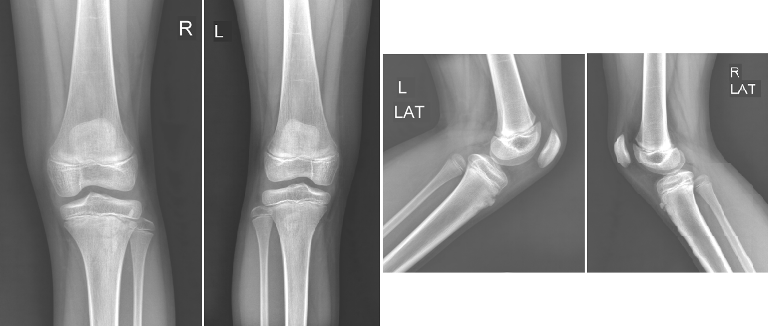
Выявлено: рентгеновские суставные щели обоих коленных суставов, равномерные, не сужены, конгруентность суставных поверхностей сохранена. Верхние завороты свободны, инфропателлярные (ромбовидные) пространства завуалированы больше справа. Определяется краевая узурация (краевой дефект с фрагментацией — больше выражено справа) бугристости большеберцовых костей, уплотнение собственных связок надколенников в месте прикрепления их к большеберцовым костям. Деструктивных изменений не выявлено. Зоны роста костей, формирующих суставы, открыты. Травматических изменений не выявлено. Параартикулярные ткани без особенностей.
Диагноз
Рентгенологическая картина остеохондропатии бугристости большеберцовых костей (болезнь Осгуда — Шлаттера).
Из истории болезни
Болезнь Осгуда — Шлаттера — это своеобразное заболевание, поражающее молодых людей и локализующееся в бугристости большеберцовой кости, было известно раньше всех других форм остеохондропатии. Юноши заболевают чаще, чем девушки; среди больных преобладают крепкие молодые люди, занимающиеся спортом, в первую очередь футболом. Обе конечности поражаются чаще, чем при всех других остеохондропатиях; предпочтительной локализации справа не отмечается.
В большинстве случаев болезнь начинается без видимой причины, иногда же началу процесса предшествует травма конечности. В области бугра большеберцовой кости появляется припухлость и небольшая отечность мягких тканей, прощупывается твердый костный нарост. При ходьбе, особенно когда больной полностью сгибает или разгибает голень в коленном суставе, когда он поднимается по лестнице, поднимает предмет с пола или становится на колени, ощущается сильная местная боль. Болезнь затягивается обыкновенно на полгода, год или полтора и всегда заканчивается полным выздоровлением.
Объективная картина при клиническом исследовании обычная — хорошее общее состояние больного, нормальная температура, строго ограниченная боль при нажимании на бугор.
Особенности расшифровки рентгенограмм при остеохондропатии
Нередким рентгенологическим симптомом остеохондропатии бугристости большеберцовой кости является еще крупная овальная или округлая тень, лежащая изолированно впереди уже сросшегося с метафизом хоботообразного бугра в нише или его гнездообразном углублении. Эта тень производит впечатление свободно лежащего тела. Однако, это только костное включение в хряще и поэтому при попытке смещения под контролем экрана оно остается неподвижным. Соответственно с этим, весь хоботообразный отросток деформирован, местами расширен, местами сужен. Сравнительно редко рентгенологически обрисовываются и костные наслоения на передней поверхности бугра, подчас очень пышные, причудливой гребневидной формы.
Таким образом, симптоматология данной болезни складывается, в сущности, из тех же рентгенологических элементов, что и рентгенологическая картина остеохондропатии эпифизов и мелких губчатых костей.
В течение процесса отдельные некротические костные участки рассасываются, другие все больше увеличиваются в размерах, сливаются друг с другом, затем перестраиваются, и бугор приобретает нормальный структурный рисунок. При этом не приходится выделять определенные сменяющие друг друга фазы патологического процесса. Остеохондропатия бугристости большеберцовой кости, следовательно, в рентгенологическом отношении почти всегда заканчивается полным восстановлением. Исхода в артроз здесь быть не может.
Рентгенологическое исследование в некоторых случаях отступает на второй план перед клиническими данными. Причина этого заключается в том, что ярко выраженная клиническая картина заболевания вполне совместима с нормальной рентгенологической картиной, и что некоторые нормальные варианты окостенения на рентгенограммах ничем не отличаются от патологических изменений. Имея перед собой одни только рентгенограммы и не зная истории болезни, рентгенолог в ряде случаев лишен возможности провести грань между нормой и патологией, в отличие от большинства остеохондропатии, где на основании одних только снимков рентгенолог может с уверенностью расшифровать и клиническую картину.
Наиболее ценными, несомненно, патологическими симптомами являются глубокие структурные изменения с секвестроподобными тенями, значительная деформация хоботообразного бугра и изолированная округлая костная тень в нише бугра после его слияния с метафизом.
Таким образом, главные затруднения при рентгенодиагностике остеохондропатии бугра большеберцовой кости заключаются в отличии патологического процесса от нормальной картины.
Сравнение «больной» стороны со «здоровой» в отдельных спорных случаях имеет лишь небольшое практическое значение вследствие возможности различия картины нормального окостенения с обеих сторон у одного и того же человека. Необходимо также быть сдержанным с распознаванием остеохондропатии бугристости большеберцовой кости при системном расстройстве окостенения. В этих случаях бугристость большеберцовой кости при надавливании может быть болезненна: истинная остеохондропатия бугристости большеберцовой кости, как и всякая другая остеохондропатия, — это все же в целостном человеческом организме местный процесс, а не системный.
В подобных случаях системной патологии окостенения (например, при эндокринных заболеваниях) не следует под внушением клинических данных ставить диагноз остеохондропатии, нужно только ограничиться описанием анатомических уклонений от нормы в области бугра. Не следует также смешивать с остеохондропатией обызвествления в собственной связке надколенника на месте прикрепления ее к большеберцовой кости. Истинный травматический отлом или отрыв бугра большеберцовой кости встречается редко, притом в любом возрасте, и характерной линией перелома, большим смещением отломка и дефектом в самой большеберцовой кости легко отличается от патологического перелома при остеохондропатии.
Одного знакомства с остеохондропатией достаточно для того, чтобы не думать о том или ином остеомиэлите, туберкулезе, саркоме, и особенно о гумме — заболеваниях, которые чаще всего подозревает клиницист до рентгенографии. В спорных случаях следует иметь в виду, что при всех этих заболеваниях поражается корковое и губчатое вещество большеберцовой кости и в окружности бугра, вернее, бугор лишь вторично вовлекается в патологический процесс, в то время как остеохондропатия строго ограничена областью самого бугра.
Лечение
Лечение этой формы остеохондропатии консервативное.
Полное клиническое, рентгенологическое и анатомическое излечение наступает в одних случаях под влиянием симптоматического лечения через несколько месяцев, в других же более редких случаях болезненность остается до 1-1,5 лет.
Михайлине (нашей пациентке) рекомендована консультация и лечение у детского травматолога-ортопеда. Рентген, МРТ-коленных суставов в динамике.
Врач-рентгенолог: Воронин А.А.
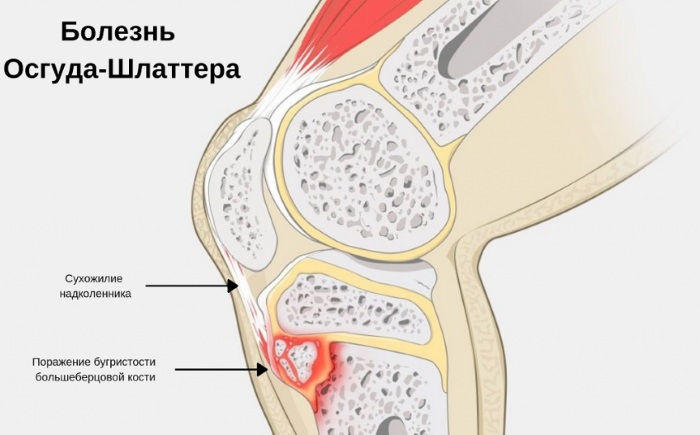
Такая болезнь, как Осгуда-Шлаттера, представляет собой патологию костно-мышечного аппарата, при которой происходит изменение коленного конца большеберцовой кости. Хотя симптомы данного заболевания довольно специфичны, для подтверждения диагноза необходим рентген. Основу патологического процесса составляет асептический некроз бугристости.
Что собой представляет болезнь Шлаттера?
Болезнь Осгуда-Шлаттера (БОШ, или в медицинской терминологии асептический остеонекроз АН, остеохондропатия ОХП) – это структурное поражение бугристости большеберцовой кости в колене. Данное нарушение чаще всего развивается у мальчиков в возрасте 6-17 лет.
В группе повышенного риска находятся подростки, которые занимаются видами спорта, сопровождающихся высокой нагрузкой на ноги – бег, прыжки, гимнастика (футбол, волейбол, легкая атлетика, хоккей, баскетбол, фигурное катание, балет и другие).
Так как в последние годы увеличилось количество девочек, посещающих спортивно-образовательные учреждения, то отмечается повышение распространенности патологии и среди них. Поражение может быть как односторонним (на одной ноге), так и двусторонним. По статистике это отклонение встречается у 20% подростков, занимающихся спортом, и только у 5% детей других групп.
 Болезнь Осгуда-Шлаттера
Болезнь Осгуда-Шлаттера
Болезнь Осгуда-Шлаттера, рентген при которой – необходимое диагностическое исследование, характеризуется вовлечением в патологический процесс не только бугристости, расположенной под коленом, но и слизистой сумки, связки надколенника. У многих больных первые симптомы появляются спонтанно, иногда этому предшествует травма.
Причины и факторы риска
Главной причиной появления данного нарушения является незрелость костно-мышечной системы. Бугристость большеберцовой кости формируется на фоне быстрого роста у подростков, под влиянием интенсивных и частых физических занятий.
Механизм развития патологического процесса заключается в следующем:
- В результате нагрузки возникает дисбаланс между силой мышечного сокращения и прочностью окостеневающей ткани.
- Перегрузки вызывают микротравмы, приводящие к разрывам волокон связок.
- Нарушается кровоснабжение в области верхнего сочленения большеберцовой кости. Концы длинных трубчатых костей имеют слабый приток артериальной и отток венозной крови, так как большая их часть покрыта хрящом.
- Развивается асептическое воспаление и некроз.
В зависимости от того, насколько активны компенсаторные механизмы, направленные на восстановление целостности, изменения в кости носят обратимый или необратимый характер.
Факторами риска также служат следующие:
- переломы, вывихи, мелкие, подчас незаметные травматические воздействия;
- врожденные анатомические аномалии;
- инфекционные гнойно-некротические процессы;
- прием гормональных препаратов;
- нарушения обмена веществ;
- болезни соединительной ткани;
- опухолевые заболевания кроветворнойи/или лимфоидной ткани;
- радиационное облучение.
Классификация
Болезнь Осгуда-Шлаттера, рентген при которой производится в нескольких проекциях, в зависимости от степени развития дистрофических процессов, классифицируют на 5 стадий:
- Нарушение кровообращения на одном из участков концевой части большеберцовой кости.
- Развитие вторичного импрессионного (или вдавленного) перелома. Он может возникнуть даже при небольшой нагрузке из-за некроза тканей.
- Фрагментация губчатой костной ткани и растворение отдельных элементов.
- Разрастание соединительной ткани, частичное восстановление.
- Объединение обломков в результате образования новой костной ткани, при проведении адекватного лечения – полное восстановление.
По характеру течения заболевания выделяют также следующие его разновидности:
- тендинит связки коленной чашечки (воспаление и дистрофия ткани сухожилия);
- инфрапателлярныйбурсит (воспаление и разрушение тканей подколенной суставной сумки);
- апофизит (воспаление костного отростка);
- отрыв бугристости большеберцовой кости.
Симптомы и степени
Признаки заболевания появляются постепенно, чаще всего по следующей схеме:
- Возникает плотная припухлость с ограниченными контурами («шишка»), плотной и эластичной консистенции. При надавливании на нее чувствуется боль, от незначительной до сильно выраженной. Общее состояние больного не ухудшается, температура тела остается нормальной. Многие пациенты замечают боль при вставании на колено, при этом она может отдавать в бедро. При рентгенологическом обследовании поврежденный участок костной ткани еще ничем не отличается от нормального. Данный этап может продолжаться несколько месяцев.
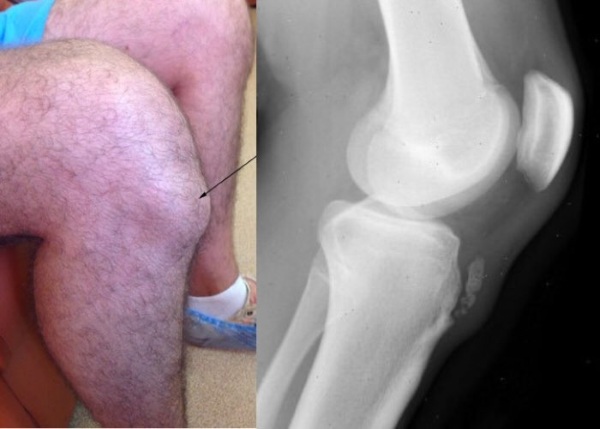
- Сначала болезненность в колене возникает при ходьбе, сгибании-разгибании ноги, а в покое они проходят. Постепенно, при прогрессировании процесса они появляются и при небольшой физической нагрузке (у некоторых больных и при отсутствии движения). Отечность тканей увеличивается. При сгибании ноги в колене можно увидеть выраженную деформацию. Максимальное смещение конечности при движениях не уменьшается.
- В последующем также проявляется характерный признак «плавающего надколенника», при котором на выпрямленной ноге коленная чашечка свободно смещается вверх при надавливании на нее. Бугристость разрастается за счет хрящевой ткани. Может возникнуть поражение второй конечности. На рентгенограмме отмечаются точки окостенения в виде отростков, количество которых колеблется от 1 до 4.
- Болевой синдром может продолжаться месяцами, периодически возникая и исчезая. Постепенно происходит рассасывание образовавшихся костных отростков, их слияние или увеличение. Обычно такое состояние сохраняется не больше года. К 14-15 годам у детей наблюдается окостенение бугристости, отдельные «точки» сливаются в один хоботообразный отросток. При доброкачественном течении структура бугристости восстанавливается.
Анализы и диагностика
Для диагностики данной патологии применяются следующие методы:
- рентгенографическое исследование;
- магнитно-резонансная томография (МРТ);
- УЗИ.
С целью проведения дифференциальной диагностики врач также может назначить сдачу анализов крови (клинический и биохимический) и мочи, а также другие виды обследований. На ранней стадии заболевание тяжело поддается диагностике.
Рентгенография
Болезнь Осгуда-Шлаттера – это патология костно-мышечного аппарата.
Рентген является основой диагностики заболевания и позволяет выявить следующие виды изменений:
- Секвестроподобные тени.
 Секвестры – это некротизированные фрагменты кости, которые отторгаются от живой ткани. Они создают на снимке овальные, интенсивно затененные участки, которые окружены со всех сторон полосами просветления. Выраженность тени зависит от степени спрессованности костной ткани при разрушении ее внутренних перегородок в результате некроза.
Секвестры – это некротизированные фрагменты кости, которые отторгаются от живой ткани. Они создают на снимке овальные, интенсивно затененные участки, которые окружены со всех сторон полосами просветления. Выраженность тени зависит от степени спрессованности костной ткани при разрушении ее внутренних перегородок в результате некроза. - Увеличение объема суставной сумки в результате неинфекционного воспаления.
- Деформирование хоботообразного бугра, его оттеснение по направлению вперед, увеличение толщины хряща и связки.
- Фрагментация кости, наличие небольших осколков в количестве от 1 до 3.
- Изъеденность контура головки трубчатой кости.
- Искривление или надлом отростка, линия перелома бугристости в ее основании.
Однако у части пациентов рентгенологическая картина может быть нормальной. Вышеперечисленные признаки проявляются чаще всего на стадии выраженного болевого синдрома.
В этих случаях должен проводиться анализ соотношения длины коленной чашечки к длине связки (от верхушки надколенника до бугристости), размера угла между бедренной костью и коленной чашечкой. Окончательный диагноз устанавливается с учетом клинических данных.
Магнитно-резонансная томография
МРТ позволяет более четко определить степень и локализацию поражения, а также провести дифференциальную диагностику с другими воспалительными заболеваниями костно-мышечного аппарата.
При этом на ранних этапах данной патологии выявляются следующие признаки:
- уменьшение интенсивности сигнала в режиме Т1-ВИ (применяется для визуализации жировой ткани и кровоизлияний) вследствие жировой перестройки костного мозга;
- наличие выпота (скопления экссудата в результате воспаления);
- увеличение толщины хряща бугристости.
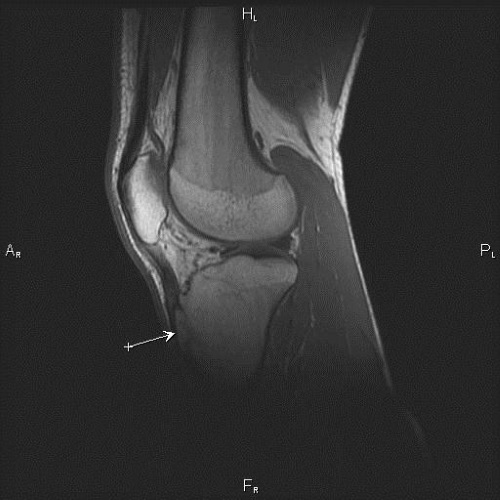
На более поздних стадиях обнаруживаются такие изменения, как:
- высокая интенсивность в режиме Т2-ВИ (для визуализации тканей с большим содержанием воды) на участке пораженного отдела кости;
- низкая интенсивность в режиме Т1-ВИ;
- фрагментация (раздробление на части);
- утолщение хрящевой ткани.
Ультразвуковое исследование
При проведении УЗИ могут выявляться следующие виды изменений:
- поднятие замыкательной пластинки коленного сустава;
- утолщение связки коленной чашечки на 1-2 мм;
- фрагменты кости от 2 мм до 2 см с акустической тенью, не изменяющие своего положения при сгибании ноги в колене;
- увеличение размеров и внутреннего объема суставной сумки;
- неровность и нечеткость контуров кости;
- повреждение тканей суставной сумки и близлежащих мягких тканей;
- отрыв бугристости в виде светлого образования в верхней части головки большеберцовой кости.
Дифференциальная диагностика
Болезнь Осгуда-Шлаттера, рентген для которой описан выше, требует проведения дифференциальной диагностики с такими заболеваниями, как:
- Остеоматоз коленного сустава, представляющий собой доброкачественную опухоль. Для данной патологии характерно нарастающее ограничение подвижности в суставе. На рентгеновских снимках выявляются пятна неправильной формы.
- Оссифицирующий миозит, развивающийся после травм. Он представляет собой воспалительный процесс в суставных связках, при котором происходит патологическое окостенение в травмированных и окружающих тканях. При этом у больных также развивается болевой синдром и возникает ограничение подвижности. Рентгенологически это проявляется в виде обызвествления.
- Хондросаркома – злокачественная опухоль в области коленного сустава. При этом боль присутствует не только при движении, но и в покое. На рентгенологических снимках выявляются деструктивные очаги неправильной формы.
- Хронический остеомиелит – гнойно-некротический процесс, развивающийся в кости и костном мозге. Возникает воспаление надкостницы, изменяется цвет кожи на колене. Болевой синдром также носит постоянный характер.
- Остеоидная остеома – доброкачественная, медленно развивающая опухоль, в редких случаях возникающая в костях коленного сустава. Для этого заболевания характерны постоянные боли, которые усиливаются ночью. Опухоль тяжело выявляется на рентгенограммах. Диагностику проводят с применением сцинтиграфии и КТ.
 Синовит коленного сустава
Синовит коленного сустава - Синовит, или воспаление синовиальной оболочки. Подтверждение диагноза производится при помощи биопсии.
Как лечить болезнь
Основу немедикаментозного лечения составляет максимально возможный покой поврежденной ноги, ограничение физических нагрузок. Это требование должно соблюдаться и после проведенного лечения.
Необходимо избегать бега, прыжков, приседаний и других видов нагрузки на коленный сустав. В некоторых случаях требуется использование фиксирующей повязки, бинтование или ношение эластичного наколенника.
Также в период лечения необходимо ограничивать употребление соли в пище. После стихания острого процесса назначаются физиотерапевтические процедуры. Оперативное вмешательство проводится только в исключительных случаях.
Консервативное лечение
Медикаментозные препараты, применяемые при данном заболевании, и схемы лечения указаны в таблице ниже.
| Название препарата | Дозировка, мг в сутки; особенности | Длительность лечения, дней |
| Системные противовоспалительные средства
| ||
| Мелоксикам | 7,5-15 мг 1 раз (утром), после еды | 15-20 (в некоторых случаях и более) |
| Напроксен | 0,5-0,55 г внутрь 2 раза, независимо от еды | |
| Препараты для защиты слизистой ЖКТ | ||
| Нексиум | 20-40 мг на ночь; назначается на время приема противовоспалительных средств | 15-20 |
| Местные противовоспалительные средства (мази, гели) | ||
| Долобене | Утром и вечером | 2-3 месяца |
| Кетонал | ||
| Долгит | ||
| Миорелаксанты | ||
| Сирдалуд | 6 мг 2 раза (независимо от еды), для снятия мышечных напряжений, способствующих развитию заболевания | 20 |
| 6 мг 1 раз | 10 | |
| 2 раза в неделю | 14 (общая длительность 44 дня) | |
| Хондропротекторы | ||
| Артра | По 1 таблетке (капсуле) 2 раза | 21 |
| Терафлекс | ||
| Дона | По 1 таблетке 1 раз в день | 6 месяцев |
| Структум | ||
| Ферматрон (протез синовиальной жидкости) | По 2 мл (внутрисуставная инъекция) | 2-3 введения через каждую неделю |
Мочегонные средства (назначаются при сильной отечности) | ||
| Фуросемид | 40-80 мг 1 раз | По 2 дня подряд через каждые 1-2 недели |
| Торасемид | 5-10 мг 1 раз | |
Процедуры и операции
Болезнь Осгуда-Шлаттера, рентген при которой создает допустимую лучевую нагрузку на организм подростка, хорошо лечится при помощи физиотерапевтических процедур.
Они позволяют улучшить следующие процессы:
- крово- и лимфообращение в пораженном суставе;
- питание тканей;
- рассасывание некротизированных участков костной ткани;
- снижение болевого синдрома;
- восстановление поврежденных тканей.
При данном заболевании применяются следующие методы терапии:
- электрофорез с препаратами кальция (хлоридом кальция) с целью консолидации костных обломков;
- магнитотерапия – воздействие магнитного поля (улучшение питания тканей);
- массаж и лечебная гимнастика;
- теплолечение нагретым парафином или озокеритом (снижение отека, улучшение кровообращения);
- ударно-волновая терапия – воздействие звуковых волн низкой частоты (нормализация кровотока, устранение кальцификатов);
- лазеротерапия (аналогично теплолечению).
Также возможно применение гомеопатических методов лечения – введение препарата Траумель методом биопунктуры, в виде инъекций. Все эти процедуры назначаются в подострый период заболевания.
Хирургическое лечение
Если в течение года медикаментозное лечение не приносит результата, то показана хирургическая операция. Чаще всего проводится туннелизация бугристости – формирование каналов при помощи спицы Киршнера.
Ее диаметр составляет 2 мм. Прокол производится через кожу 1 раз, в 4-5 направлениях, на глубину 0,5-1,5 см. Это позволяет снизить внутрикостное давление, улучшить микроциркуляцию и восстановительные процессы. После операции на конечность накладывают шину на 3-4 недели.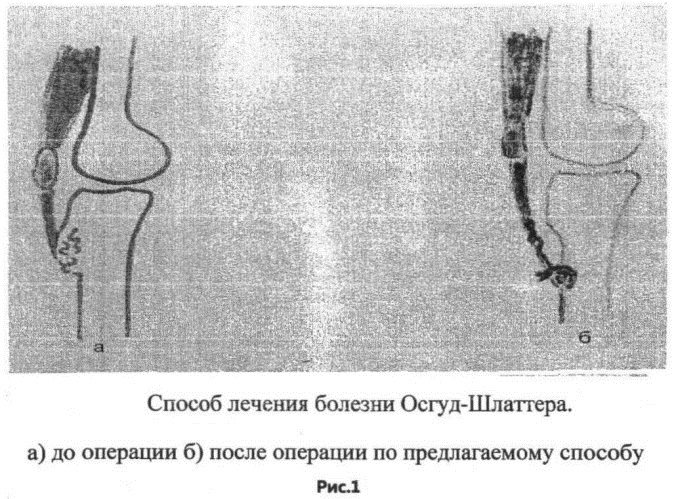
Существует также технология лазерной остеоперфорации, когда туннелизацию в кости производят при помощи диодного лазера. В этом случае выписка из стационара возможна уже на вторые сутки, а болевой синдром в послеоперационный период – менее выраженный. Однако операция проводится под общим наркозом.
Пациентам со значительной фрагментацией (раздроблением) бугристости рекомендуется фиксирование с помощью костных трансплантатов, взятых из каналов бугристости большеберцовой кости.
Если произошел отрыв бугристости, то проводится остеосинтез – восстановление положения костного отломка при помощи небольшого шурупа Ø3,5 мм, длиной 3 см. Операция производится под местной анестезией, через разрез длиной 2 см. Канал под шуруп формируется при помощи сверла.
Для обеспечения неподвижности после хирургического вмешательства накладывается шина из гипса на 1 неделю. Шуруп в последующем удаляют, если получены положительные результаты рентгенографического исследования.
В послеоперационный период показано лечение с помощью хондропротекторов, анальгетиков, препаратов кальция и физиопроцедур, которые назначаются на 4-5 день. Как правило, большинство подростков возвращаются к нормальной двигательной активности через 1-2 месяца.
Лечение народными средствами
Для лечения воспалительных патологий коленного сустава в народной медицине применяют следующие способы:
- 0,5 кг свежей моркови помыть, почистить, отжать в соковыжималке. Добавить 50 мл сливок и перемешать. Этот состав необходимо пить натощак, до завтрака, в течение нескольких недель.

- 50 г козьего сыра размять и смешать с таким же количеством измельченного свежего шпината. Данный салат употребляют ежедневно, по 20 дней, делая перерыв на 10 дней. Лечение должно быть длительным.
- 1 ст. л. поваренной соли смешать с 1 ст. л. жидкого цветочного меда. Затем к смеси добавить 1 ст. л. горчицы в виде пасты и 1 ст. л. теплой воды, перемешать. Полученная мазь хранится в холодильнике не более 5 дней. Мазь нужно втирать в больное колено в 3 приема. Лучше всего наносить ее на ночь. Затем сустав нужно обернуть пищевой пленкой, теплой тканью. Курс лечения – 5 дней.
- 5 лютиков вместе с листьями, без корней, залить 1 ст. кипятка и настоять полчаса. После этого настой вылить в тазик и добавить еще теплой воды. Ванночку для ног необходимо делать по 15-20 мин., можно прикладывать к больному суставу марлю, смоченную отваром.
Последствия
Заболевание в большинстве случаев носит доброкачественный характер, но патологические процессы, которые могут иметь волнообразное течение, длятся до 2 лет. К 17-19 годам, когда заканчивается рост костей, часто наступает выздоровление. Костный выступ остается, но функции коленного сустава не нарушены. Однако при этом требуется ограничение физических нагрузок в течение всего периода болезни.
В противном случае может возникнуть вывих из-за неправильного формирования бугристости, или переразгибание коленного сустава. В результате снижается устойчивость при ходьбе.
Другими возможными осложнениями являются:
- остеоартроз, при котором происходит дегенеративно-дистрофическое поражение всех элементов сустава;
- смещение коленной чашечки вверх;
- деформация коленного сустава.
Поэтому во всех случаях требуется консервативное лечение и контроль со стороны врача. Несвоевременно проведенная диагностика болезни Осгуда-Шлаттера может привести к остеоартрозу коленного сустава. На рентгене выявляются сдвиг эпифиза большеберцовой кости, костные наросты, фрагментация и другие изменения.
Всем пациентам требуется проведение длительного лечения, а в некоторых случаях – хирургическое вмешательство. При благоприятном течении болезни купирование симптомов происходит в течение нескольких месяцев.
Видео о болезни Осгуда-Шлаттера
Про болезнь Осгуда-Шлаттера:

 Мелоксикам уколы
Мелоксикам уколы