Церебральный арахноидит головного мозга мрт

Арахноидит относится к категории серозных воспалений, сопровождающихся замедлением оттока крови и увеличением проницаемости стенок капилляров. В результате такого воспаления жидкая часть крови проникает сквозь стенки в окружающие мягкие ткани и застаивается в них.
Отек вызывает незначительную боль и небольшое увеличение температуры, на функциях воспаленного органа сказывается умеренно.
Наибольшую опасность представляет стойкое значительное разрастание соединительной ткани при игнорировании болезни или отсутствии лечения. Последнее и является причиной сильных нарушений в работе органов.
Механизм заболевания
Арахноидит головного мозга или спинного – серозное воспаление особой структуры, расположенной между твердой верхней оболочкой и глубокой мягкой. Она имеет вид тонкой паутины, за что и получила название паутинная оболочка. Формируется структура соединительной тканью и образует с мягкой оболочкой мозга настолько тесную связь, что их рассматривают в совокупности.
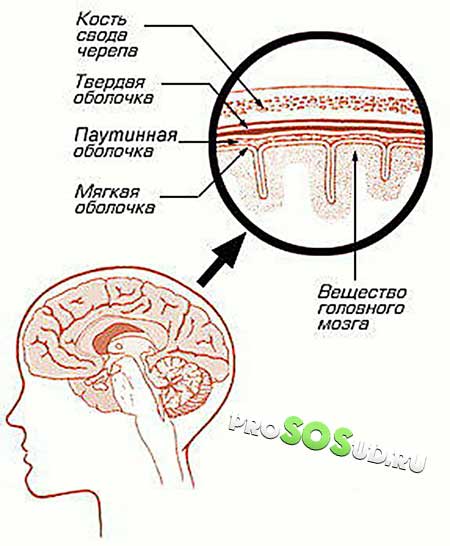
Паутинная оболочка отделяется от мягкой субарахноидальным пространством, содержащим спинномозговую жидкость. Здесь размещаются кровеносные сосуды, питающие структуру.
Благодаря такому строению воспаление паутинной оболочки никогда не бывает локальным и распространяется на всю систему. Инфекция попадает сюда через твердую или мягкую оболочку.
Воспаление при арахноидите выглядит как утолщение и помутнение оболочки. Между сосудами и паутинной структурой образуются спайки, что мешает циркуляции спинномозговой жидкости. Со временем формируются арахноидальные кисты.
Арахноидит вызывает повышение внутричерепного давления, что провоцирует формирование гидроцефалии по двум механизмам:
- недостаточный отток жидкости из желудочков мозга;
- затруднение всасывания спинномозговой жидкости через внешнюю оболочку.
Симптомы недуга
Представляют собой комбинацию признаков общемозгового расстройства с некоторыми симптомами, указывающими на основной участок повреждений.
При любой разновидности арахноидита наличествуют следующие расстройства:
- головная боль – как правило, наиболее интенсивна утром, может сопровождаться рвотой и тошнотой. Может носить локальный характер и появляться при усилиях – натуживании, попытке подпрыгнуть, неудачном движении, при котором под пятками оказывается твердая опора;
- головокружение;
- часто наблюдаются нарушения сна;
- отмечается раздражительность, нарушения работы памяти, общая слабость, беспокойство и прочее.
Так как паутинная оболочка воспаляется вся, то говорить о локализации заболевания нельзя. Под ограниченным арахноидитом подразумевают ярко выраженные грубые нарушения на каком-то участке на фоне общего воспаления.

Расположение очага недуга определяет следующие симптомы:
- конвекситальный арахноидит обеспечивает преобладание признаков раздражения мозга над нарушением функциональности. Выражается это в судорожных приступах, аналогичных эпилептическим;
- при расположении отека преимущественно в затылочной части падает зрение и слух. Наблюдается выпадение поля зрения, при этом состояние глазного дна указывает на неврит зрительного нерва;
- появляется чрезмерная чувствительность к переменам погоды, сопровождающаяся ознобом или обильным потоотделением. Порой наблюдается повышение веса, иногда жажда;
- арахноидит моста мозжечкового угла сопровождается приступообразной болью в затылке, грохочущим шумом в ушах и головокружением. При этом заметно нарушается равновесие;
- при арахноидите затылочной цистерны появляются симптомы повреждения лицевых нервов. Этот вид недуга развивается остро и сопровождается заметным повышением температуры.
Лечение заболевания проводится только после определения очага воспаления и оценки повреждений.
Причины недуга
Воспаление и дальнейшее образование арахноидальной кисты связаны с первичным повреждением, механического свойства или имеющего инфекционную природу. Однако во многих случаях первопричина воспаления и сейчас остается неизвестной.
Главными факторами называют следующие:
- острая или хроническая инфекция – пневмония, воспаление гайморовых пазух, ангина, менингит и прочее;
- хроническая интоксикация – алкогольное отравление, отравление свинцом и так далее;
- травмы – посттравматический церебральный арахноидит нередко является следствием ушибов позвоночника и черепно-мозговых травм, даже закрытых;
- изредка причиной оказываются нарушения в работе эндокринной системы.
Виды заболевания
При диагностике недуга используют несколько методов классификации, связанных с локализацией и течением болезни.
Течение воспаления
В большинстве случаев расстройство не ведет к появлению резких болей или повышению температуры, что затрудняет диагностику и оказывается причиной несвоевременного обращения к врачу. Но бывают и исключения.
.jpg)
- Острое течение – наблюдается, например, при арахноидите большой цистерны, сопровождается рвотой, увеличением температуры и сильной головной болью. Такое воспаление излечивается без последствий.
- Подострое – наблюдаемое чаще всего. При этом сочетаются неярко выраженные симптомы общего расстройства – головокружение, бессонница, слабость, и признаки подавления функциональности определенных участков мозга – нарушения слуха, зрения, равновесия и прочее.
- Хроническое – при игнорировании заболевания воспаление быстро переходит в хроническую стадию. При этом признаки общемозгового расстройства становятся все более устойчивыми, а симптомы, связанные с очагом недуга, постепенно усиливаются.
Локализация арахноидита
Все заболевания такого рода разделяют на две основные группы – церебральный арахноидит, то есть, воспаление паутинной оболочки головного мозга, и спинальный – воспаление оболочки спинного мозга. По локализации болезни головного мозга разделяют на конвекситальный и базальный.
Так как лечение предполагает воздействие в первую очередь на наиболее пораженные участки, то классификация, связанная с участком наибольших повреждений, более подробна.
- Церебральный арахноидит локализуется на основании, на выпуклой поверхности, также в заднечерепной ямке. Симптомы сочетают признаки общего расстройства и связанные с очагом воспаления.
- При конвекситальном арахноидите поражается поверхность больших полушарий и извилины. Так как эти области связаны с моторными и чувствительными функциями, то давление образовавшейся кисты ведет к нарушению чувствительности кожи: либо притуплению, либо к сильному обострению и болезненной реакции на действие холода и тепла. Раздражение на этих участках приводит к возникновению припадков по типу эпилептических.
- Слипчивый церебральный арахноидит диагностируется крайне тяжело. Ввиду отсутствия локализации симптомы наблюдаются только общие, а они присущи множеству заболеваний.
- Оптико-хиазмальный арахноидит относится к воспалениям основания. Наиболее характерным его признаком на фоне симптомов общемозговых является понижение зрения. Недуг развивается медленно, для него характерны поочередное поражение глаз: зрение падает из-за сдавливания зрительного нерва при формировании спаек. В диагностике этой формы недуга очень значимо обследование глазного дна и поля зрения. Есть зависимость степени нарушения с этапами болезни.
- Воспаление паутиной оболочки задней черепной ямки – распространения разновидность болезни. Для острой ее формы характерны увеличение внутричерепного давления, то есть, головная боль, рвота, тошнота. При подостром течении эти симптомы сглаживаются, а на первое место выдвигаются расстройства вестибулярного аппарата и синхронности движений. Пациент теряет равновесие при запрокидывании головы, например. При ходьбе движения ног не синхронизированы с движением и углом наклона торса, что формирует специфическую неровную походку.
Кистозный арахноидит в этой области имеет разные симптомы, что зависит от характера спаек. Если давление не повышается, то болезнь может длиться годами, проявляясь временной потерей синхронизации или постепенно ухудшающимся равновесием.
Худшее последствие арахноидита – тромбирование или резкая непроходимость на поврежденном участке, что может привести к обширным нарушениям циркуляции и ишемии головного мозга.
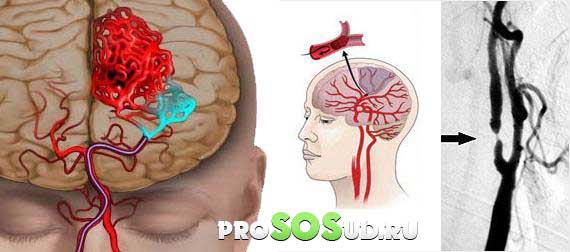
Ишемия головного мозга.
Спинальный арахноидит классифицируют по типу – кистозный, слипчивый и слипчиво-кистозный.
- Слипчивый часто протекает без каких-либо устойчивых признаков. Может быть отмечена межреберная невралгия, ишиас и тому подобное.
- Кистозный арахноидит провоцирует сильные боли в спине обычно с одной стороны, которые затем захватывает и вторую сторону. Движение затруднено.
- Кистозно-слипчивый арахноидит проявляется как потеря чувствительности кожи и затруднения в движениях. Течение болезни очень разнообразно и требует тщательной диагностики.
Диагностика недуга
Даже наиболее выраженные симптомы арахноидита – головокружение, приступы головной боли, сопровождаемые тошнотой и рвотой, зачастую не вызывают у пациентов достаточного беспокойства. Приступы случаются от 1 до 4 раз в месяц, и только самые тяжелые из них длятся достаточно долго, чтобы, наконец, заставить заболевшего обратить на себя внимание.
Так как признаки недуга совпадают с большим количеством других общемозговых расстройств, чтобы поставить верный диагноз необходимо прибегнуть к ряду исследовательских методов. Назначает их врач-невролог.
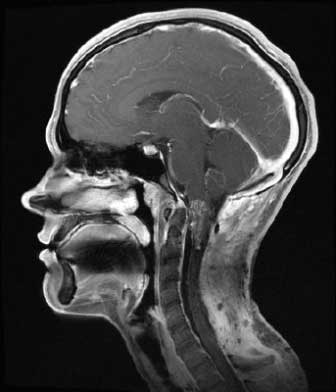
- Осмотр у офтальмолога – оптико-хиазмальный арахноидит относится к наиболее распространенным видам заболевания. У 50% пациентов с воспалением задней черепной ямки фиксируется застой в области зрительного нерва.
- МРТ – достоверность метода достигает 99%. МРТ позволяет установить степень изменения паутинной оболочки, зафиксировать расположение кисты, а также исключить другие болезни, имеющие сходные симптомы – опухоли, абсцессы.
- Рентгенография – с ее помощью выявляют внутричерепную гипертензию.
- Анализ крови – проводится обязательно, чтобы установить отсутствие или наличие инфекций, иммунодефицитных состояний и прочего. Таким образом определяют первопричину арахноидита.
Только после обследования специалист, и возможно не один, назначает соответствующее лечение. Курс, как правило, требует повторения через 4–5 месяцев.
Лечение
Лечение воспаления мозговой оболочки осуществляется в несколько этапов.
- В первую очередь необходимо устранить первичное заболевание – синусит, менингит. Применяют для этого антибиотики, антигистаминные средства и десенсибилизирующие – димедрол, например, или диазолин.
- На втором этапе назначают рассасывающие средства, помогающие нормализовать внутричерепное давление и улучшить метаболизм мозга. Это могут быть биологические стимуляторы и йодистые препараты – йодид калия. В виде инъекций применяют лидазу и пирогенал.
- Используются противоотечные и мочегонные лекарства – фурасемид, глицерин, препятствующие накоплению жидкости.
- Если наблюдаются судорожные припадки назначают противоэпилептические препараты.
При кистозно-слипчивом арахноидите, если циркуляция спинномозговой жидкости сильно затруднена и консервативное лечение не дает результатов проводят нейрохирургические операции по устранению спаек и кисты.
Арахноидит вполне успешно лечиться и при своевременном обращении к врачу, особенно на стадии острого воспаления исчезает без последствий. В отношении жизни прогноз практически всегда благоприятный. При переходе недуга в хроническое состояние с частыми рецидивами ухудшается трудоспособность, что требует перевода на более легкую работу.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Заболеваемость церебральным арахноидитом и арахноидит головного мозга растет в связи с увеличением числа пациентов с иммуно-дефицитными состояниями.
Церебральный арахноидит и арахноидит головного мозга характеризуется воспалительным процессом в мозговых оболочках и субарахноидальном пространстве. Сопровождается образованием фибринозного экссудата.
Причины развития арахноидита
- Послеоперационный и посттравматический.
- Инфекционный церебральный арахноидит и арахноидит головного мозга (бактериальный, вирусный, паразитарный).
- Интратекальное введение жирорастворимых контрастных средств (в настоящее время запрещено), анестетиков, антибиотиков и глюкокортикоидов.
- Кровоизлияния под оболочки спинного мозга.
Осложнения:
- сирингомиелия, арахноидальные кисты спинного мозга, оссифицирующий арахноидит.
Симптомы заболевания
- Хроническая боль в пояснице
- Парез вследствие фиксации и/или сдавления спинного мозга
- Слабость в нижних конечностях
- Нейрогенная дисфункция мочевого пузыря и кишечника.
Тактика лечения арахноидита
- Симптоматическое лечение
- Хирургическое разделение спаек.
Какой метод диагностики выбрать: МРТ, КТ-миелография
Покажет ли КТ арахноидит
КТ-миелография:
- Неравномерное накопление контраста вокруг утолщенных нервных корешков.
- Дефекты наполнения вследствие образования грануляционной ткани.
Что покажет МРТ при арахноидите
- Сагиттальная проекция (Т1- и Т2-взвешенные изображения, STIR).
- Горизонтальная проекция (Т2-взвешенное изображение).
- Сагиттальная и горизонтальная проекции (Т1-взвешенное изображение с подавлением сигнала от жировой ткани и контрастированием).
Результаты МРТ
Типы:
- Тип I: спайки приводят к формированию конгломератов вокруг нервных корешков.
- Тип II: «пустой дуральный мешок»: волокна конского хвоста формируют спайки с твердой мозговой оболочкой, что создает впечатление «пустого дурального мешка» на срезах в горизонтальной проекции.
- Тип III: на последней стадии воспалительного процесса в дуральном мешке визуализируется мягкотканное объемное образование.
Снимки МРТ позвоночника в Т1-взвешенном изображении:
- Сигнал от ЦСЖ усилен, поэтому наружный контур спинного мозга имеет нечеткие границы.
- Обычно выявляются равномерные линейные, реже узловатые, очаги накопления контраста в оболочках спинного мозга и волокнах конского хвоста.
- В случае заполнения дурального мешка воспаленными мягкими тканями наблюдается диффузное накопление контраста в субдуральном пространстве.
В течение нескольких месяцев после хирургического лечения грыжи диска LIV—LV больного беспокоят усиливающиеся боли в ногах, а также задержка мочи. При клиническом обследовании выявлены седловидная анестезия и наличие остаточной мочи. Повышен уровень маркеров воспале¬ния. МРТ поясничного отдела позвоночника (сагиттальная проекция, Т2-взвешенное изображение). Волокна конского хвоста неразличимы; в позвон¬ках LV-S1 определяется отек.
МРТ поясничного отдела позвоночника (сагиттальная проекция, Т1-взвешенное изображение с контрастированием). Утолщение волокон конского хвоста и накопление контраста в диске LIV—LV, ранний спондилодисцит LV-S1.
МРТ позвонка LIV (горизонтальная проекция, Т2-взвешенное изображение), волокна конского хвоста спаяны с твердой мозговой оболочкой, что создает впечатление «пустого дурального мешка» (тип II).
МРТ позвонка LIV, (горизонтальная проекция, Т2-взвешенное изображение). Нормальная структура волокон конского хвоста.
Т2-взвешенное изображение на снимках МРТ покажет:
- Утолщение нервных корешков с образованием спаек.
- Облитерация субарахноидального пространства грануляционной тканью.
- Образование спаек между мягкой и паутинной оболочками.
Заболевания, схожие с арахноидитом
Ниже приведены отличительные признаки схожих патологий:
Опухолевая инфильтрация
- При метастатическом поражении мозговых оболочек обычно наблюдается более интенсивное накопление контраста
- Очаги утолщения мозговых оболочек имеют чаще округлую, неправильную и асимметричную форму
- При МРТ не всегда возможно дифференцировать от арахноидита
- Анамнез имеет решающее значение для диагностики
Интрадуральные
- Анамнез
- Опухоль обычно лучше накапливает контраст
Саркоидоз мозговых оболочек
- Накапливающие контраст очаги поражения мозговых оболочек обычно сочетаются с накапливающими контраст очагами поражения в ткани спинного мозга
- Изменение костной структуры тел позвонков
Главная →
Неврология
Арахноидит – это воспалительное заболевание паутинной (арахноидальной) оболочки головного мозга. Само слово «арахноидит» пришло из греческого языка: arachne – паутина, eidos – вид. Название заболевания было предложено А. Т. Тарасенковым в 1845 году. Синонимы: отграниченная слипчивая менингопатия, хронический фиброзирующий лептоменингит.
Арахноидит – особый вид серозного менингита. При его возникновении пространства для оттока ликвора слипаются, что препятствует нормальной циркуляции ликвора – он начинает скапливаться внутри черепа и сдавливает головной мозг, вызывая такое опасное состояние как гидроцефалия, повышение внутричерепного давления.
Симптомы
- Головная боль – особенно утром.
- Головокружение, обморок.
- Бессонница.
- Депрессия, страх, беспокойство, агрессивность.
- Чувствительность к погодным изменениям, часто бросает то в дрожь, то в пот.
- Притупление или повышение кожной чувствительности – человек не чувствует прикосновений, боли, жары, холода или чувствует их очень остро.
- Признаки эпилепсии.
Причины возникновения

Наиболее распространены инфекционные арахноидиты, вызванные гриппом, сифилисом, острой пневмонией, ангиной, токсоплазмозом, бруцеллезом, болезнями горла, воспалением уха и др. Часто возникает посттравматический арахноидит – после травм головы или позвоночника. Также причиной может быть опухоль, эпилепсия, остеомиелит. Значительно реже заболевание вызвано нарушением обмена веществ и различными эндокринными заболеваниями. Случается, что установить точную причину долго не удается.
При арахноидите паутинная оболочка головного мозга утолщается, становится светло-серого цвета, появляются спайки между арахноидальной и мягкой, твердой оболочками. Спайки формируют арахноидальную кисту, наполненную ликвором. Со временем киста уплотняется и превращается в опухоль, которая увеличивается в размерах и начинает давить на головной мозг.
Факторы, повышающие риск возникновения воспаление паутинной оболочки головного мозга:
- Острые инфекции – менингит, менингоэнцефалит.
- Острые гнойные заболевания – синусит, тонзиллит, мастоидит, отит.
- Черепно-мозговая травма – даже закрытая травма очень опасна, особенно если случается уже не в первый раз.
- Хронический алкоголизм.
- Вредные условия работы, тяжелый физический труд.
Классификация
- Главный признак классификации – локализация воспалительного процесса – выделяют церебральный и спинальный арахноидит.
- Если поражаются оболочки головного мозга — конвекситальный, базальный.
- По характеру течения болезни – острый, подострый и хронический.
- По механизму возникновения – первичный и вторичный.
- Также выделяют слипчивый арахноидит, кистозный и слипчиво-кистозный; одноочаговый и многоочаговый; диффузный и ограниченный.
- Оптико-хиазмальный – это посттравматический арахноидит, который начинается со снижения остроты зрения на обоих глазах, сопровождается невритом зрительного нерва, может привести к рассеянному склерозу.
- Базилярный – встречается в 25% случаев, его очаг располагается в передней, средней черепной ямке. При этом наблюдаются серьезные психические отклонения – снижение концентрации внимания, забывчивость, повышенная утомляемость.
Церебральный арахноидит
При церебральном арахноидите проявляются как общие симптомы, так и очаговые. К общим симптомам относятся: головокружение, головная боль, признаки эпилепсии, тошнота, рвота. Самый первый симптом – головная боль, сначала обычная, затем нарастающая. Приступы сильной головной боли провоцируют рвоту и головокружение. Возможны изменения глазного дна. Очаговые симптомы: изменения чувствительности кожи, тревога, страх, нервные расстройства.
Обычно арахноидит головного мозга начинается в острой или подострой форме после травмы, инфекции и других уже упомянутых причин. Острая форма может быть полностью вылечена, однако часто арахноидит становится хроническим – с обычной температурой, периодами обострения и затухания симптомов. Тяжелый кистозно-слипчивый арахноидит приводит к опухоли, что делает прогноз лечения неблагоприятным.
Слипчивый церебральный арахноидит – очень трудно диагностируется. Основные симптомы – головная боль, головокружение, рвота могут свидетельствовать о самых различных заболеваниях. Для выявления необходимо проведение специальных диагностических мер.
Конвекситальный арахноидит – локализируется в области центральной борозды, сопровождается приступами эпилепсии, сильными головными болями, диффузными изменениями биотоков мозга и др.
Арахноидит задней черепной ямки – часто встречающийся и один из наиболее опасных видов церебрального арахноидита. Поражаются черепные нервы, ликворные пути слипаются, возникают сильные боли в затылке, которые распространяются дальше – в шею и спину. Нередко в этом случае возникают невралгия тройничного нерва и паралич лицевого нерва.
Спинальный арахноидит
Бывает трех видов: слипчивый, кистозный или слипчиво-кистозный. Характер течения болезни может быть одноочаговым или рассеянным, диффузным или ограниченным.
Диффузный спинальный – прогрессируют двигательные расстройства, нарушения чувствительности. Течение болезни очень разнообразно, обычно поражается спинной мозг и его оболочки. Отголоски менингита проявляются в виде симптома Кернига и симптома Брудзинского.
Спинальный ограниченный слипчивый арахноидит – часто протекает бессимптомно, по характеру поражения напоминая радикулит: возникает межреберная невралгия, ишиас и др.
Кистозный спинальный — своими проявлениями очень сходен с опухолью спинного мозга. Человеку трудно двигаться, возникают сильные боли в спине, как правило, сначала с одной стороны, затем переходят на всю спину. Спайки ликвора создают давление на спинной мозг, формируется так называемый компрессионный спинальный синдром.
У детей возникает достаточно редко, на него приходится примерно 2-3% всех заболеваний нервной системы. Основные причины: осложнения после пневмонии, гриппа, отита, синусита, травмы головы, травмы позвоночника и др.
Диагностика
Для диагностики применяются следующие методы исследования:
- Эхоэнцефалография.
- Люмбальная пункция.
- Краниография — рентгенографическое исследование черепа.
- Пневмоэнцефалография.
- Контрастное исследование спинного мозга.
- Компьютерная томография, МРТ.
- Исследование глазного дна.
- Осмотр пациента у отоларинголога для выявления возможных причин арахноидита.
- Осмотр у психиатра для выявления симптомов, которые на первый взгляд незаметны, но присутствуют у пациента.
Лечение
Лечение проводится стационарно. Очень важно провести правильную диагностику и установить истинную причину заболевания. Далее назначается консервативное лечение медицинскими препаратами:
- Преднизолон – 60 мг/сутки в течение 2 недель.
- Препараты для снижения внутричерепного давления.
- Антигистаминные препараты.
- Аналгезирующие средства – при сильной головной боли.
- Препараты для стимуляции работы мозга – церебролизин и др.
- Средства для лечения психических расстройств – антидепрессанты, транквилизаторы.
- Если наблюдаются приступы эпилепсии – их также нужно лечить противоэпилептическими препаратами.
Препараты подбираются индивидуально каждому пациенту в зависимости от вида арахноидита и очага его локализации. Слипчивые арахноидиты очень успешно лечатся консервативными методами, а для кистозных более эффективно проведение операции. Операция обычно назначается при неэффективности медикаментозного лечения.
При своевременном лечении прогноз благоприятный. Наиболее трудно лечить арахноидит задней черепной ямки, особенно если образовалась водянка головного мозга. После операции пациентам дают инвалидность (группа инвалидности зависит от осложнений заболевания). Больным запрещаются тяжелые физические нагрузки, находиться в шумных помещениях, водить общественный транспорт. Возможно выполнение несложной работы вне пределов производственных цехов, без длительного нахождения на улице или на высоте.
Профилактика
- Общая профилактика вирусных инфекций. Ведение здорового образа жизни.
- Своевременное лечение возникающих заболеваний инфекционного или травматического характера.
- Полная диагностика арахноидита при закрытой черепно-мозговой травме.
- Регулярное посещение отоларинголога, окулиста. В случае проблем психического характера – обращение к психиатру на осмотр.
- После успешного лечения – профилактика рецидивов.
Другие статьи по теме:
Эпилепсия
Абсцесс головного мозга
