Гематома мягких тканей на мрт
Мозговые гематомы — места патологического скопления крови, излившиеся в ткани или оболочки головного мозга. Коварство этих состояний в том, что ни рентгенография, ни компьютерная томография не имеют возможности их определения. Только выполнение МРТ головного мозга позволяет врачам выявлять локализацию кровоизлияния, его точные размеры, степень распространения.
Виды гематом мозга
Кровоизлияния в мозг принято делить на следующие типы:
- интрапаранхимальные;
- субарахноидальные;
- субдуральные;
- эпидуральные;
- внутрижелудочковые;
- внутриопухолевые.
Интрапаренхимальные гематомы. Развиваются на фоне геморрагического инсульта, синдрома повышенного артериального давления. Геморрагическое кровоизлияние обусловлено разрывом видоизмененных сосудов во время критического повышения артериального давления. Инсульты геморрагической природы являются причиной 10-18% от всех смертей. Интрапаренхимальные кровоизлияния могут поразить любой участок мозга, но чаще всего — базальные ядра, таламус, мозжечок.
Субарахноидальные кровоизлияния. Образуются между арахноидальной и мягкой мозговыми оболочками. Чаще всего гематома возникает после травмы с последующим разрывом мешотчатой аневризмы. У больного внезапно начинает сильно болеть голова, развивается фотофобия, тошнота, рвота. Диагностика гематомы на МРТ показывает сгустки крови, вазоспазм, объем излитой крови, ранние явления ишемического кровоизлияния.

Субдуральные гематомы. Становятся результатом разрыва вен, развившегося после травмы, лечения антикоагулянтами, декомпрессии после шунтирования желудочков мозга. На МРТ субдуральная гематома имеет серповидную форму.
Эпидуральные кровоизлияния. Чаще всего, происходят вследствие травмы. Гематома образуется между внутренней костной пластинкой и твердой оболочкой мозга, как правило, над зоной перелома костей черепа. На МРТ кровоизлияние имеет двояковыпуклую форму.
Внутрижелудочковые гематомы. Разделяются на первичные и вторичные. Первичные возникают при опухолях внутрижелудочковой локализации, аневризмах и субэпендимальных кавернозных ангиомах. Вторичные — после прорыва крови в полость желудочков, при интрапанерхимальных кровоизлияниях.
Внутриопухолевые гематомы. Фиксируются редко, чаще всего при апоплексии гипофиза. Больной жалуется на головные боли, рвоту, расстройство зрения. На снимках могут визуализироваться кровоизлияния во вторичных метастазах в головном мозге.
Причины внутримозговой гематомы
Факторы возникновения гематом головного мозга делятся на посттравматические и нетравматические. Можно выделить следующие причины:
- Черепно-мозговые травмы. В ходе травмы происходит разрыв кровеносного сосуда, развивается диапедезное кровотечение в очаге контузии.
- Аномалии развития церебральных сосудов. Происходит вследствие разрыва аневризмы сосуда головного мозга или артериовенозной мальформации (АВМ).
- Аррозивное кровотечение. Разрушение структуры сосудистой стенки происходит при внутримозговых новообразованиях, при резких скачках или повышении внутрисосудистого давления, артериальной гипертензии, при нарушении упругости сосудистой стенки, вследствие атеросклероза, системных воспалительных заболеваниях, диабетической макроангиопатии.
- Изменение свойств, состава крови. Внутримозговые кровоизлияния связаны с трансформацией реологического состава крови при лейкозах, гемофилии, хроническом гепатите, циррозе, антикоагулянтной терапии.
Симптомы гематомы головного мозга
Эпидуральное кровоизлияние имеет светлый период, во время которого возможна потеря сознания на короткое время. У пациента отмечается сильнейшая головная боль, головокружение, общая слабость. Возможна амнезия, анизорефлексия.
При осмотре определяются невыраженные менингеальные признаки. В дальнейшем клиническая картина обостряется, симптомы нарастают. Головная боль усиливается, сопровождается сильной рвотой. Сознание нарушается вплоть до сопора и комы. Сердечные сокращения замедляются, артериальное давление растет, на стороне кровоизлияния наблюдается мидриаз. Возможно развитие очаговых мозговых симптомов, которые говорят о компрессии головного мозга.
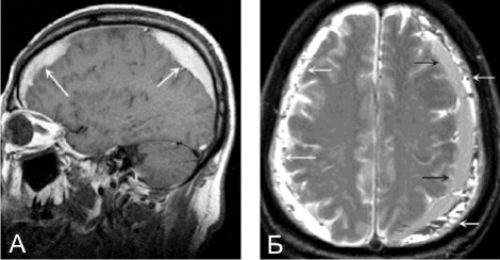
Субдуральная гематома формируется в 40% внутричерепных кровоизлияний. У больного отмечается нарушение сознания, расстройство психики, головная боль, рвота. Пациент в начале теряет сознание, потом наступает светлый период, а затем — повторная потеря сознания, вплоть до комы. Отмечается амнезия, синдром делирия, эйфорическое состояние, возбуждение, сильная головная боль, повышенная световосприимчивость. Со стороны поражения зрачок расширен.
Внутримозговое кровотечение сдавливает окружающие мозговые ткани, что является причиной некроза нейронов. Внутри черепной коробки повышается давление, развивается отек. Кровоизлияние большого объема вызывает смещение срединных областей головного мозга. Участок некроза увеличивается вследствие обширного спазмирования сосудов, окружающих гематому. Кровоизлияние в полость желудочков происходит в 15% случаев.
Среди клинических симптомов выделяется трехфазность с наличием или отсутствием светлого периода. Сознание больного нарушено, отмечается психомоторное возбуждение. Симптомы клинической картины зависят от локализации кровоизлияния. Фиксируется односторонний мышечный парез, афазия, патология симметричности сухожильных реакций, разные реакции зрачков, эпилептические приступы.
Диагностика гематомы на МРТ
 При субдуральных гематомах на снимках МРТ в острейшей стадии (до 12 часов) сигнал Т1-ВИ может варьировать от изо- до гиперинтенсивного, при острой (от 12 часов до 2-х дней) — гипоинтенсивный импульс. Сигнал Т2-ВИ в острейшем периоде умеренный гиперинтенсивный, в острой стадии — гипоинтенсивный. Сигнал FLAIR выражается в гиперинтенсивности сигнала к ликвору. Сила сигнала может варьироваться относительно эффектов на время Т1 и Т2. Укорочение времени Т2 вызывается внутриклеточным метгемоглобином. Острые гематомы изоинтенсивны ликвору.
При субдуральных гематомах на снимках МРТ в острейшей стадии (до 12 часов) сигнал Т1-ВИ может варьировать от изо- до гиперинтенсивного, при острой (от 12 часов до 2-х дней) — гипоинтенсивный импульс. Сигнал Т2-ВИ в острейшем периоде умеренный гиперинтенсивный, в острой стадии — гипоинтенсивный. Сигнал FLAIR выражается в гиперинтенсивности сигнала к ликвору. Сила сигнала может варьироваться относительно эффектов на время Т1 и Т2. Укорочение времени Т2 вызывается внутриклеточным метгемоглобином. Острые гематомы изоинтенсивны ликвору.
Импульс Т2 GRE после острейшего периода имеет гипоинтенсивное выражение. ДВИ имеет неспецифический гетерогенный отклик. Показатели ДВИ исключают внемозговую эмпиему, дифференцируют кровоизлияния, имея заметный гиперинтенсивный центральный сигнал. При использовании контрастного вещества определяется постконтрастный сигнал Т1-ВИ. Происходит определение контрастированных смещенных вен коры.
МРТ дает изменчивый импульс СДГ. Могут развиваться повторные кровоизлияния. На снимках выявляются элементы острого или хронического кровоизлияния. СДГ может быть сигналом повторного кровоизлияния. Проницание СМЖ в СДГ может быть следствием разрыва мембран, выполненных мягкой и паутинной оболочками. Происходит трансформация интенсивности сигнала из-за разбавления крови спинномозговой жидкостью.
Диагностика гематомы на МРТ: где сделать?
Решение о проведении МРТ принимает врач на основании данных анамнеза, предшествующих травм, информации о наличии первичного заболевания. Самостоятельный поиск подходящего диагностического заведения может стать очень непростой задачей в условиях большого города. Диагностика гематомы на МРТ в Санкт-Петербурге осуществляется более чем в 100 медицинских учреждениях. Цена процедуры зависит от множества внутриклинических факторов:
- сложность проведения;
- использование контрастного вещества;
- типа томографа;
- загруженности врача-рентгенолога;
- рейтинга клиники.
Специально для пациентов, которым необходимо проведение МРТ создан сайт mrt-v-spb. Целью создания страницы является помощь больному, его родным в поиске наиболее удобного места осуществления диагностических мероприятий.
Все данные представленные на сайте, консультационная информация предоставляются бесплатно. С помощью системы фильтров вы можете выбрать клинику, которая в полной мере соответствует вашим требованиям:
- по режиму работы (наши партнеры работают круглосуточно, в выходные и праздничные дни);
- возможность обследования детей;
- с использованием контрастного вещества;
- по типу томографа — 3 Тесла, 1,5 Тесла;
- по цене.

На сайте представлена карта города с указанием местоположения медицинских центров и ближайших к ним станций метро. Это значительно облегчает ориентирование и планирование маршрута.
Записаться на диагностику очень легко. Достаточно позвонить по указанному номеру телефона и сообщить оператору о своем выборе и удобном для вас времени обследования. Наши специалисты оперативно ответят на все вопросы, расскажут, как подготовиться к той или иной диагностической процедуре, какое оборудование предпочтительно конкретно в вашем случае для получения качественных снимков.
Если возникла необходимость в проведении магнитно-резонансной томографии, то позвоните нам и получите гарантированную скидку до 1 000 рублей на обследование.
Автор: Лаева Алина Вадимовна
Терапевт, блоггер
Источник
Сведения о других разновидностях заболеваний на букву «Г»:
Ганглионеврит,
Ганглионейробластома,
Ганглионит крылонебного узла,
Гематома мягких тканей,
Гематомиелия,
ГемибаллизмГанглионеврома,
Гемангиобластома,
Гемифациальный спазм,
Генерализованная эпилепсия,
Герминома головного мозга,
Гидроцефалия,
Гипервентиляционный синдром,
Гиперкинезы,
Гиперсомния,
Гипертензивный церебральный криз,
Гипертоническая энцефалопатия ,
Гипническая головная боль,
Глиома головного мозга
 Гематома мягких тканей — это заполненная кровью полость. Причиной ее возникновения является излитие крови из сосуда, поврежденного в результате травмы в полость мягких тканей. Чаще всего гематома — это плотное опухолевое образование, болезненное при давлении, сопровождающееся появлением отека.
Гематома мягких тканей — это заполненная кровью полость. Причиной ее возникновения является излитие крови из сосуда, поврежденного в результате травмы в полость мягких тканей. Чаще всего гематома — это плотное опухолевое образование, болезненное при давлении, сопровождающееся появлением отека.
При глубокой локализации проявляется изменением формы пораженного участка и увеличения его объемов. Диагностируется гематома на основании жалоб пациента, данных анамнеза и внешнего осмотра. Применяется консервативная терапия, однако в отдельных случаях может применяться вскрытие полости и дренирование пораженного участка.
Гематома мягких тканей — это одно из самых распространенных заболеваний, встречающихся в современной травматологической науке. Гематомы бывают:
- обширные и небольшие;
- подкожные, подфасциальные и внутримышечные.
Их можно обнаружить на любой части тела, однако существует закономерность, согласно которой небольшие гематомы чаще всего локализуются в области конечностей и головы, а обширные в области нижних конечностей и торса.
В большинстве случаев даже крупные образования рассасываются самостоятельно. Самым тяжело протекающим осложнением является заражение поврежденной области и как следствие развитие абсцесса. Данная патология с одинаковой частотой встречается среди всех категорий населения.
Причины
Появление гематом сопровождает все виды травматических повреждений (спортивные, производственные и бытовые). В большинстве случаев для развития гематомы требуется прямое воздействие внешней силы, интенсивного сдавливания, а также вызванное травматическим воздействием повреждение кровеносных сосудов (переломы, вывихи, разрыва мышц и связок). Способствовать развитию гематом могут заболевания, связанные с повышенной ломкостью сосудов и нарушением свертываемости крови.
Патогенез
В основе процесса формирования полости лежит процесс травматического поражения кровеносного сосуда (разрыва) без наличия открытой раны или при небольшом ранении.
Причинами нарушения целостности кровеносных сосудов являются:
-
 резкое интенсивное локальное воздействие при ударах, падениях и ушибах;
резкое интенсивное локальное воздействие при ударах, падениях и ушибах; - повреждения, вызванные костным отломком при переломах или смешение одной анатомической структуры относительно другой при вывихах.
Под давлением кровь вытекает, образуя полости. Часть вытекшей крови просачивается сквозь окружающие ткани, провоцируя специфические изменения цвета близко расположенных кожных покровов. В последствии под воздействием распада эритроцитов цвет тканей может изменяться (при глубоких гематомах цвет кожных покровов не изменяется).
С течением времени гематома либо рассасывается, либо претерпевает ряд последовательных изменений, заканчивающихся ее полным рубцеванием. При вскрытии «свежих» образований изменение цвета и структуры крови не наблюдается (в редких случаях под воздействием тромбоцитов кровь может загустеть).
При дренировании застарелых образований наблюдается изменение цвета и густоты крови (она приобретает темно-бордовый или черный цвет). При вскрытии полости с начавшимся процессом рубцевания кровь принимает вид темной, твердой и плохо отделяющейся субстанции, что связано с началом процесса перерождения травмированных тканей в фиброзные. В случае инфицирования образования его полость заполняется гнойным экссудатом.
Классификация
Классификация гематом осуществляется с целью деления их на группы, выбора тактики лечения, оценки целесообразности проведения оперативного вмешательства и определение вероятного прогноза течения заболевания.
В клинической практике выделяют следующие виды образований:
-
 По месту их локализации. Гематомы могут быть подкожными, внутри фасциальными и внутримышечными. Наиболее крупные полости могут образовываться внутри крупных мышц или фасций, что обуславливается большим количеством кровеносных сосудов.
По месту их локализации. Гематомы могут быть подкожными, внутри фасциальными и внутримышечными. Наиболее крупные полости могут образовываться внутри крупных мышц или фасций, что обуславливается большим количеством кровеносных сосудов. - По состоянию поврежденного сосуда. По данному признаку выделяют пульсирующие (образующиеся при нарушении целостности крупных кровеносных сосудов, без формирования тромба) и не пульсирующие (образующиеся при нарушении целостности мелких и средних сосудов, с быстрым закрытием поврежденного сосуда тромбом).
- По состоянию излившейся крови. Выделяют несвернувшиеся (появляющиеся впервые дни после получения повреждений), свернувшиеся (проявляющиеся спустя несколько суток после травмы), лизированные (заполненные загустевшей, неспособной к свертыванию кровью).
- По отношению к окружающим тканям. Выделяют диффузные (практически не образуется полость, большинство излившейся крови просачивается сквозь окружающие ткани), ограниченные (излившаяся кровь образует внутреннюю полость, степень пропитывания окружающих тканей незначительна) и осумкованные («зрелые» образования, характеризующиеся наличием слоя фиброзной ткани, отделяющей полость от окружающих тканей).
- По тяжести поражения. Выделяют легкие (степень развития незначительна, не требуют лечения), средние (характеризуются значительным размером, для лечения требуется использование консервативного или оперативного лечения) и тяжелые (большие по размеру полости, отличающиеся большей болезненностью и более темным окрасом окружающих тканей, часто осложняются сопутствующими инфекциями и являются абсолютным показанием для проведения оперативного лечения).
Симптомы
Первыми признаками является возникновение болевых ощущений и местного отека. Главным отличием гематомы от других травматических поражений мягких тканей является более выраженная локализация припухлости, а также отсутствие мягкого перехода от пораженных структур к здоровым.
С течением времени отечность переходит на здоровые ткани, усиливается болезненность, ограничивается подвижность. Появляются жалобы на ощущение давления и распирания в травмированной зоне.
При поверхностной локализации образования, окружающие ткани окрашиваются в синий цвет. При более глубокой локализации проявляется повышение температуры кожных покровов, цвет которых практически не изменяется.
При пальпировании места образования отсутствует флуктуация, хорошо определяется наличие уплотнение и резкой боли. После формирования содержащей кровь полости, отчетливо проявляется такой положительный симптом, как зыбление.
Вначале травмированная область при пальпации напряжена, после уменьшения отека плотность травмированной области значительно снижается. При благоприятном течении заболевания происходит постепенное уменьшение отечности и выраженности болевых ощущений, а при неблагоприятном – увеличивается болезненность, появляется скованность во время движений.
Осложнения
Самым серьезным осложнением является возможность ее инфицирования, что способно спровоцировать появление нагноения и образование абсцесса, а также распространение инфекции по всему организму. Наиболее часто инфицирование происходит в случае наличия сопутствующих повреждений кожного покрова. При попадании возбудителя инфекции в образовавшуюся полость:
- усиливается болевой синдром;
- появляется гиперемия кожных покровов;
- проявляются симптомы общей интоксикации организма.
В особенно тяжелых случаях возможно распространение инфекционного процесса, а также развитие флегмоны и сепсиса.
Диагностика
 Диагностика заболевания осуществляется квалифицированным специалистом. При отсутствии симптомов нарушения целостности костей и суставов дополнительные исследования, как правило, не требуются. Диагноз определяется с учетом анамнеза, жалоб и результатов лабораторного исследования.
Диагностика заболевания осуществляется квалифицированным специалистом. При отсутствии симптомов нарушения целостности костей и суставов дополнительные исследования, как правило, не требуются. Диагноз определяется с учетом анамнеза, жалоб и результатов лабораторного исследования.
При глубоко залегающих образованиях для оценки повреждений применяется ультразвуковое исследование травмированных мягких тканей. При наличии сопутствующих поражений твердых костных структур производится рентгенологическое исследование пораженного сегмента. Помимо этого, дифференциальную диагностику имеет смысл проводить в случае подозрения на наличие переломов, частичных или полных разрывов мышц и связок.
Лечение
Лечение данной патологии в большинстве случаев осуществляется амбулаторно. При «свежих» повреждениях пораженный участок помещают на возвышенность, прикладывают лед и накладывают давящую повязку.
Для ускорения восстановления назначаются физиотерапевтические процедуры и прогревания. Небольшие поверхностно локализованные образования вскрываются в условиях стационара. При крупных и глубоко локализованных гематомах, показано проведение вскрытия и дренирования в условиях травматологического отделения. При лечении инфицированных образований после вскрытия рекомендуется наложение тугой повязки и проведение антибиотикотерапии.
Прогноз и профилактика
В большинстве случаев прогноз течения заболевания положительный. Большинство образований рассасывается самостоятельно без соответствующего лечения. Гематомы для лечения, которых применялось хирургическое вмешательство, заживают приблизительно через 2-3 недели.
В средних и тяжелых случаях без соответствующего лечения возможно образование рубцов и присоединение вторичной инфекции. Самыми действенными методами профилактики является недопущение травматизма и обеспечения как можно раннего обращения за медицинской помощью.
Источник
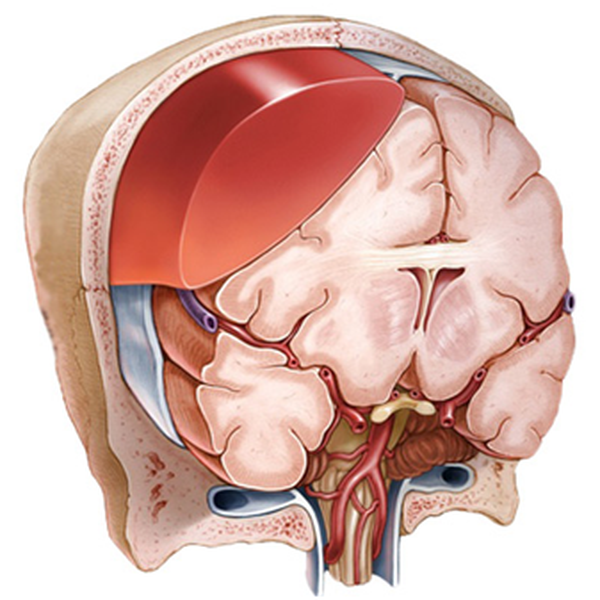 Схематическое изображение гематомы головного мозга, расположенной над твердой оболочкой последнего (эпидуральной)
Схематическое изображение гематомы головного мозга, расположенной над твердой оболочкой последнего (эпидуральной)Внутричерепное кровоизлияние – серьезная патология, требующая скорейшей помощи профильных специалистов. Опасность гематомы состоит в том, что она нарушает кровоснабжение головного мозга и повреждает нервную ткань из-за локального давления. Патология в случаях позднего обращения за медицинской помощью или неадекватного лечения приводит к смещению структур органа вследствие повышения внутричерепного давления, что является серьезной угрозой жизни человека. Коварность недуга в том, что иногда симптомы могут проявиться не сразу, а драгоценное время будет упущено. При отрицательной динамике развития кровоизлияния пациент имеет большие шансы умереть, несмотря на грамотное лечение, проведенное в полном объеме. Гематома головного мозга вызывает сильную боль. По мере нарастания внутричерепного давления присоединяются тошнота, рвота, нарушение сознания, судороги, появляются очаговые неврологические симптомы (изменяется размер зрачков, развиваются парезы, нарушения чувствительности, повышаются рефлексы, манифестируют патологические знаки и др.). Отрицательная динамика течения внутричерепных гематом характеризуется коматозным состоянием, нарушениями работы сердечно-сосудистой системы и остановкой дыхания. Часто точная диагностика локализации патологического процесса бывает затруднена из-за быстрого изменения объема крови в очаге повреждения после травмы головы. Основной метод, используемый врачами для быстрой и информативной оценки сосотяния головного мозга – компьютерная томография. Существует несколько классификаций кровоизлияний в зависимости от локализации, источника и сроков процесса. Благодаря КТ удается определить характер гематомы головного мозга, степень давности патологии и вовлеченность окружающих тканей. МРТ позволяет увидеть очень тяжелые повреждения аксонов нервных клеток или оценить процессы восстановления в отдаленном периоде травматической болезни. Использование МРТ дает возможность дифференцировать ишемический и геморрагический инсульты, когда не до конца ясно — есть ли гематома в полости черепа.
Покажет ли МРТ головного мозга гематому?
Визуализация патологического процесса в мозге зависит от сроков после травм головы. При проведении МРТ в период от 24 до 72 часов с момента разрыва сосуда гематома не видна (ложно отрицательный результат). В первые сутки образования кровоизлияния для определения масштабов повреждения тканей и костных структур выполняют компьютерную томографию. Благодаря исследованию удается рассмотреть компоненты черепа, ушибы мозга (контузионно-геморрагические очаги) любой локализации. На основе результатов КТ-диагностики нейрохирурги отслеживают состояние церебральных структур, выносят решение о необходимости оперативного вмешательства. Важное значение имеет диагностика с помощью рентгеновских лучей кровоизлияний, от момента возникновения которых прошло 12-72 часа. На снимках КТ хорошо будут видны: направление смещения костных отломков, глубина их вдавления в мозговое вещество, разрывы сосудов с формированием гематом, масштаб вовлечения церебральных структур и пр. Магнитно-резонансную томографию пациентам могут делать в ургентном порядке при госпитализации (например, при геморрагическом инсульте), когда не прошло еще 24-часового промежутка после происшествия. Визуализировать кровь на МРТ в иных случаях удается только по истечению трехдневного срока. Выявление причин образования гематом, постановка диагноза и неотложное лечение происходят в стационаре. В частных медицинских центрах выполняют МРТ-исследование по назначению лечащего врача, которое показывает особенности гематомы (когда процесс приобрел хронический характер), последствия повреждений коры, экстрапирамидных и стволовых структур, осложнения в виде гигромы, рубцово-атрофических изменений и пр. Начиная с 7 суток от момента разрыва сосуда (в позднем подостром периоде) кровь на МР-томографии визуализируется лучше, имеет гиперинтенсивный (усиленный) сигнал при Т1 и Т2 взвешенных изображениях (на снимках выглядит более светлыми участками). Переходя в хронический характер, кровоизлияние обретает гипоинтенсивный (ослабленный) отклик (отображается темными областями)
Кровь на МРТ, как выглядит?
В медицинской практике встречаются следующие виды внутричерепных кровоизлияний:
- интрапаренхиматозная гематома – причиной формирования является разрыв сосудов из-за геморрагического инсульта (чаще всего вследствие повышенного артериального давления), травматического разрушения артерии, воспалительной деструкции сосудистой стенки и т.п. На снимках локально кровоизлияние расположено среди белого вещества мозга, без связи с повреждением костных структур черепа, даже если патология возникла после удара головы;
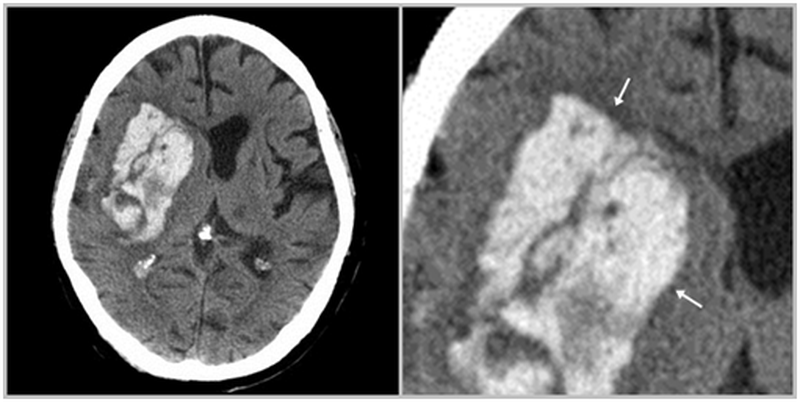 Внутримозговая гематома вследствие геморрагического инсульта (указана стрелками)
Внутримозговая гематома вследствие геморрагического инсульта (указана стрелками)
- субарахноидальное кровоизлияние (САК) – возникает вследствие нарушения целостности сосуда, расположенного на поверхности мозга, в подпаутинном пространстве (например, при разрыве мешотчатой аневризмы). Основными патологическими симптомами считают внезапную сильную головную боль, тошноту вместе с рвотой и светобоязнь, угнетение сознания вплоть до комы. Данный вид кровоизлияний провоцирует вазоспазм. На снимках САК расположен на поверхности мозга;
- субдуральная гематома локализована под твердой мозговой оболочкой. Отличается формой серпа при визуализации на магнитно-резонансной или компьютерной томографии. Возникает вследствие разрыва вен после травм, приема антикоагулянтов, шунтирования желудочков, характеризуется высоким процентом летальных исходов. Вызывает выраженное смещение мозга из-за внутричерепного давления;
- эпидуральная гематома – обычно определяется после травматических повреждений. Локализуется под областью перелома, между костями черепа и твердой оболочкой мозга. Визуально выглядит как двояковыпуклая линза;
- внутрижелудочковое кровоизлияние – первичное (образуется при опухоли, аневризме, ангиоме и пр.) и вторичное (как следствие прорыва крови из зоны формирования гематомы в полость желудочков при большом объеме первой);
Отличает ли МРТ старую гематому от новой?
Визуализация кровоизлияния в головном мозге при магнитно-резонансном исследовании зависит от давности патологического процесса. С помощью специальных режимов МРТ – Т1, Т2 ВИ (взвешенное изображение) и FLAIR (Fluid Attenuated Inversion Recovery — функция с подавлением сигнала свободной воды) – удается рассмотреть разные виды гематом. Последние дифференцируют по срокам геморрагии, так как в структуре крови происходят изменения спустя время, имеющие следующую динамику:
- сверхострая стадия (до 24 часов) – характеризуется высоким уровнем оксигемоглобина и неразрушенными эритроцитами, диамагнетизмом двухвалентного железа. МР-сигнал изоинтенсивный на Т1 ВИ и слабо гиперинтенсивный на Т2 ВИ. В этом периоде с помощью МРТ можно дифференцировать очаг патологии, но более информативна будет компьютерная томография (КТ);
- острое кровоизлияние (1-3 дня) – превращение оксигемоглобина в дезоксигемоглобин внутри красных кровяных телец. Наблюдается гипо(изо)интенсивный МР-сигнал с определением выраженного отека мозга. На этой стадии не удается рассмотреть зону гематомы на магнитно-резонансном аппарате;
- ранний подострый период (от 3 до 7 дней) – характеризуется уменьшением плотности гематомы и ее неоднородностью, проявляющимися гиперинтенсивным сигналом метгемоглобина на Т1 ВИ и гипоинтенсивным на Т2 взвешенном изображении. В этот момент гематома становится видна на МРТ;
- поздняя подострая стадия (от 7 до 14 дней) – связана с разрушением эритроцитов и выходом метгемоглобина в межклеточное пространство. Наблюдается гиперинтенсивный МР-сигнал в обеих стандартных последовательностях по всему объему кровоизлияния;
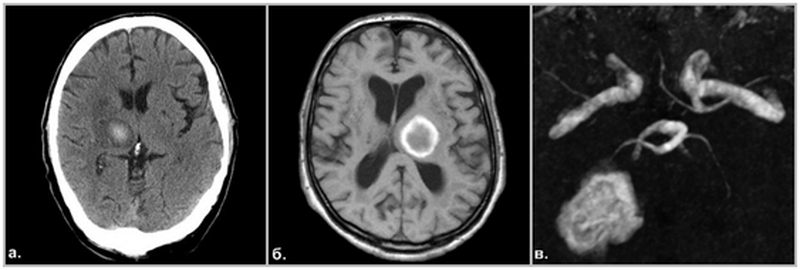 Развитие гематомы на МРТ головного мозга в подострой стадии
Развитие гематомы на МРТ головного мозга в подострой стадии
- хронический процесс (от 2 недель) – благодаря поглощению макрофагами метгемоглобина появляется гемосидерин, который выглядит на МРТ по периферии очага темным за счет парамагнитного эффекта железа. Плотность гематомы снижается, становится подобна мозговому веществу на снимках. К концу 30 дней кровоизлияние полностью состоит из гемосидерина. На данной стадии гематома отражается ярким светлым оттенком на Т2 ВИ (за счет внеклеточного метгемоглобина). Даже спустя года на исследовании обнаруживается очаг кровоизлияния из-за скопления молекул оксида железа.
Интенсивность МР-сигнала от гематомы в режиме FLAIR имеет несколько иной характер: от гиперинтенсивного в первые сутки кровоизлияния до гипоинтенсивного при хроническом процессе. Исходя из отклика от очага повреждения головного мозга на магнитные волны и получаемого изображения, можно сделать вывод о «возрасте» патологии.
Источник
