Гематома в мышце на мрт
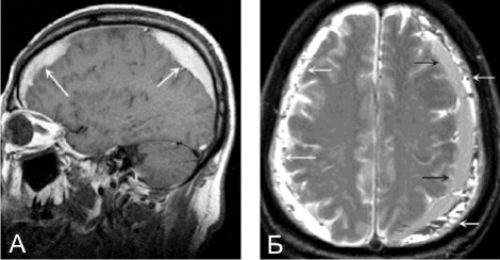
Мозговые гематомы — места патологического скопления крови, излившиеся в ткани или оболочки головного мозга. Коварство этих состояний в том, что ни рентгенография, ни компьютерная томография не имеют возможности их определения. Только выполнение МРТ головного мозга позволяет врачам выявлять локализацию кровоизлияния, его точные размеры, степень распространения.
Виды гематом мозга
Кровоизлияния в мозг принято делить на следующие типы:
- интрапаранхимальные;
- субарахноидальные;
- субдуральные;
- эпидуральные;
- внутрижелудочковые;
- внутриопухолевые.
Интрапаренхимальные гематомы. Развиваются на фоне геморрагического инсульта, синдрома повышенного артериального давления. Геморрагическое кровоизлияние обусловлено разрывом видоизмененных сосудов во время критического повышения артериального давления. Инсульты геморрагической природы являются причиной 10-18% от всех смертей. Интрапаренхимальные кровоизлияния могут поразить любой участок мозга, но чаще всего — базальные ядра, таламус, мозжечок.
Субарахноидальные кровоизлияния. Образуются между арахноидальной и мягкой мозговыми оболочками. Чаще всего гематома возникает после травмы с последующим разрывом мешотчатой аневризмы. У больного внезапно начинает сильно болеть голова, развивается фотофобия, тошнота, рвота. Диагностика гематомы на МРТ показывает сгустки крови, вазоспазм, объем излитой крови, ранние явления ишемического кровоизлияния.

Субдуральные гематомы. Становятся результатом разрыва вен, развившегося после травмы, лечения антикоагулянтами, декомпрессии после шунтирования желудочков мозга. На МРТ субдуральная гематома имеет серповидную форму.
Эпидуральные кровоизлияния. Чаще всего, происходят вследствие травмы. Гематома образуется между внутренней костной пластинкой и твердой оболочкой мозга, как правило, над зоной перелома костей черепа. На МРТ кровоизлияние имеет двояковыпуклую форму.
Внутрижелудочковые гематомы. Разделяются на первичные и вторичные. Первичные возникают при опухолях внутрижелудочковой локализации, аневризмах и субэпендимальных кавернозных ангиомах. Вторичные — после прорыва крови в полость желудочков, при интрапанерхимальных кровоизлияниях.
Внутриопухолевые гематомы. Фиксируются редко, чаще всего при апоплексии гипофиза. Больной жалуется на головные боли, рвоту, расстройство зрения. На снимках могут визуализироваться кровоизлияния во вторичных метастазах в головном мозге.
Причины внутримозговой гематомы
Факторы возникновения гематом головного мозга делятся на посттравматические и нетравматические. Можно выделить следующие причины:
- Черепно-мозговые травмы. В ходе травмы происходит разрыв кровеносного сосуда, развивается диапедезное кровотечение в очаге контузии.
- Аномалии развития церебральных сосудов. Происходит вследствие разрыва аневризмы сосуда головного мозга или артериовенозной мальформации (АВМ).
- Аррозивное кровотечение. Разрушение структуры сосудистой стенки происходит при внутримозговых новообразованиях, при резких скачках или повышении внутрисосудистого давления, артериальной гипертензии, при нарушении упругости сосудистой стенки, вследствие атеросклероза, системных воспалительных заболеваниях, диабетической макроангиопатии.
- Изменение свойств, состава крови. Внутримозговые кровоизлияния связаны с трансформацией реологического состава крови при лейкозах, гемофилии, хроническом гепатите, циррозе, антикоагулянтной терапии.
Симптомы гематомы головного мозга
Эпидуральное кровоизлияние имеет светлый период, во время которого возможна потеря сознания на короткое время. У пациента отмечается сильнейшая головная боль, головокружение, общая слабость. Возможна амнезия, анизорефлексия.
При осмотре определяются невыраженные менингеальные признаки. В дальнейшем клиническая картина обостряется, симптомы нарастают. Головная боль усиливается, сопровождается сильной рвотой. Сознание нарушается вплоть до сопора и комы. Сердечные сокращения замедляются, артериальное давление растет, на стороне кровоизлияния наблюдается мидриаз. Возможно развитие очаговых мозговых симптомов, которые говорят о компрессии головного мозга.

Субдуральная гематома формируется в 40% внутричерепных кровоизлияний. У больного отмечается нарушение сознания, расстройство психики, головная боль, рвота. Пациент в начале теряет сознание, потом наступает светлый период, а затем — повторная потеря сознания, вплоть до комы. Отмечается амнезия, синдром делирия, эйфорическое состояние, возбуждение, сильная головная боль, повышенная световосприимчивость. Со стороны поражения зрачок расширен.
Внутримозговое кровотечение сдавливает окружающие мозговые ткани, что является причиной некроза нейронов. Внутри черепной коробки повышается давление, развивается отек. Кровоизлияние большого объема вызывает смещение срединных областей головного мозга. Участок некроза увеличивается вследствие обширного спазмирования сосудов, окружающих гематому. Кровоизлияние в полость желудочков происходит в 15% случаев.
Среди клинических симптомов выделяется трехфазность с наличием или отсутствием светлого периода. Сознание больного нарушено, отмечается психомоторное возбуждение. Симптомы клинической картины зависят от локализации кровоизлияния. Фиксируется односторонний мышечный парез, афазия, патология симметричности сухожильных реакций, разные реакции зрачков, эпилептические приступы.
Диагностика гематомы на МРТ
 При субдуральных гематомах на снимках МРТ в острейшей стадии (до 12 часов) сигнал Т1-ВИ может варьировать от изо- до гиперинтенсивного, при острой (от 12 часов до 2-х дней) — гипоинтенсивный импульс. Сигнал Т2-ВИ в острейшем периоде умеренный гиперинтенсивный, в острой стадии — гипоинтенсивный. Сигнал FLAIR выражается в гиперинтенсивности сигнала к ликвору. Сила сигнала может варьироваться относительно эффектов на время Т1 и Т2. Укорочение времени Т2 вызывается внутриклеточным метгемоглобином. Острые гематомы изоинтенсивны ликвору.
При субдуральных гематомах на снимках МРТ в острейшей стадии (до 12 часов) сигнал Т1-ВИ может варьировать от изо- до гиперинтенсивного, при острой (от 12 часов до 2-х дней) — гипоинтенсивный импульс. Сигнал Т2-ВИ в острейшем периоде умеренный гиперинтенсивный, в острой стадии — гипоинтенсивный. Сигнал FLAIR выражается в гиперинтенсивности сигнала к ликвору. Сила сигнала может варьироваться относительно эффектов на время Т1 и Т2. Укорочение времени Т2 вызывается внутриклеточным метгемоглобином. Острые гематомы изоинтенсивны ликвору.
Импульс Т2 GRE после острейшего периода имеет гипоинтенсивное выражение. ДВИ имеет неспецифический гетерогенный отклик. Показатели ДВИ исключают внемозговую эмпиему, дифференцируют кровоизлияния, имея заметный гиперинтенсивный центральный сигнал. При использовании контрастного вещества определяется постконтрастный сигнал Т1-ВИ. Происходит определение контрастированных смещенных вен коры.
МРТ дает изменчивый импульс СДГ. Могут развиваться повторные кровоизлияния. На снимках выявляются элементы острого или хронического кровоизлияния. СДГ может быть сигналом повторного кровоизлияния. Проницание СМЖ в СДГ может быть следствием разрыва мембран, выполненных мягкой и паутинной оболочками. Происходит трансформация интенсивности сигнала из-за разбавления крови спинномозговой жидкостью.
Диагностика гематомы на МРТ: где сделать?
Решение о проведении МРТ принимает врач на основании данных анамнеза, предшествующих травм, информации о наличии первичного заболевания. Самостоятельный поиск подходящего диагностического заведения может стать очень непростой задачей в условиях большого города. Диагностика гематомы на МРТ в Санкт-Петербурге осуществляется более чем в 100 медицинских учреждениях. Цена процедуры зависит от множества внутриклинических факторов:
- сложность проведения;
- использование контрастного вещества;
- типа томографа;
- загруженности врача-рентгенолога;
- рейтинга клиники.
Специально для пациентов, которым необходимо проведение МРТ создан сайт mrt-v-spb. Целью создания страницы является помощь больному, его родным в поиске наиболее удобного места осуществления диагностических мероприятий.
Все данные представленные на сайте, консультационная информация предоставляются бесплатно. С помощью системы фильтров вы можете выбрать клинику, которая в полной мере соответствует вашим требованиям:
- по режиму работы (наши партнеры работают круглосуточно, в выходные и праздничные дни);
- возможность обследования детей;
- с использованием контрастного вещества;
- по типу томографа — 3 Тесла, 1,5 Тесла;
- по цене.

На сайте представлена карта города с указанием местоположения медицинских центров и ближайших к ним станций метро. Это значительно облегчает ориентирование и планирование маршрута.
Записаться на диагностику очень легко. Достаточно позвонить по указанному номеру телефона и сообщить оператору о своем выборе и удобном для вас времени обследования. Наши специалисты оперативно ответят на все вопросы, расскажут, как подготовиться к той или иной диагностической процедуре, какое оборудование предпочтительно конкретно в вашем случае для получения качественных снимков.
Если возникла необходимость в проведении магнитно-резонансной томографии, то позвоните нам и получите гарантированную скидку до 1 000 рублей на обследование.
Автор: Лаева Алина Вадимовна
Терапевт, блоггер
1. МРТ диагностика повреждений и заболеваний мягких тканей
Лечебно-диагностический центр
Международного института биологических
систем
К.м.н. Куплевацкая Д.И.
Санкт-Петербург
2.
Мягкие ткани — условное клиникоанатомическое объединение разнородных по
структуре, гистогенезу и функции тканевых
компонентов. К ним относятся подкожно-жировая
клетчатка, фасции, сухожилия, рыхлая
межмышечная ткань, клетчатка, внутримышечные
и периневральные соединительнотканные
прослойки, синовиальная ткань, сосуды, нервы,
поперечно-полосатые мышцы. Все эти структуры
составляют, в среднем, 50% массы тела и могут
рассматриваться как отдельная органная система.
3. Классификация патологических изменений мягких тканей:
1.Травматические изменения:
а. растяжения мышц
б. контузии мышц
2. Последствия повреждений
мягких тканей
2. Воспалительные изменения:
а. воспалительная инфильтрация
б. абсцессы
в. флегмоны
3. Объемные образования:
а. доброкачественные
б. злокачественные
4. Методика проведения МР исследования:
Стандартые срезы: Т2 в корональной и аксиальной
плоскостях, наиболее оптимально CISS 3D (в сагиттальной
плоскости, с восстановлением других проекций) и Т1 ВИ в
аксиальной плоскости.
Дополнительные последовательности и срезы выставляются
вариабельно, в зависимости от локализации повреждения:
1. T2 TSE FS, STIR или TSE FS с двойной контрастностью (Т2 и PD)
последовательности наиболее информативны для выявления отека и
гематом (в случае, если не выполнялась программа CISS)
2. Аксиальные срезы необходимы для уточнения степени сокращения или
атрофии мышц, их взаимодействия с окружающими мягкотканными
структурами, сосудисто-нервными пучками и прилежащими костными
структурами ( Т1 FS SE или FLASH 2D)
3. Корональные и сагиттальные срезы дают наиболее полную информацию о
протяженности повреждения мышц, позволяют оценить соотношения
рядом расположенных групп мышц.
4. Для более точной оценки состояния мышцы желательно сравнение
симметричных групп мышц поврежденной конечности с
противоположной неповрежденной конечностью (при возможности).
5. Контрастное усиление применяется при подозрении на наличие объемных
образований для уточнения их структуры и степени распространения.
5. Механизм травмы
Травматические повреждения мышц
Механизм травмы
Растяжение мышц возникает в результате
непрямого повреждения и связано с
воздействием чрезмерного напряжения или
растяжения мышц.
Контузии мышц возникают в результате
непосредственного давления или удара на
мышечную ткань, при воздействии тупым
предметом или при проникающем ранении.
6. Степени повреждения (растяжения и контузии) мышц по Stoller:
I степень: отек с или без геморрагии, с сохранением
структуры мышцы. При МРТ исследовании на PD
FS, T2 FSE FS и STIR последовательностях
определяется неоднородный гиперинтенсивный отек
мышечной ткани преимущественно за счет отека
интерстиция, может быть отек подкожной клетчатки
и скопления небольшого количества жидкости по
ходу межмышечных перегородок
7.
Травматическое повреждение
(растяжение) средней трети двуглавой
мышцы бедра I ст по Stoller
8. Степени повреждения (растяжения и контузии) мышц по Stoller:
II степень: геморрагия с повреждением и разрывом
более 50% мышечных волокон. Гиперинтенсивный
сигнал от интерстициальной межмышечной ткани с
локальными участками гиперинтенсивного сигнала
в толще мышечных волокон вызван наличием
геморрагии и скоплением жидкости по ходу
мышечных волокон. М.б. видны участки локальных
дефектов и сокращений мышечных волокон.
Эти повреждения часто сочетаются с
повреждением мышечно-сухожильного комплекса.
9.
Контузия прямой мышцы бедра
II степени
10.
Растяжение мышечно-сухожильного
комплекса дистальной части
двуглавой мышцы бедра IIст
11.
III степень: полный разрыв с или без мышечного сокращения.
При МР исследовании визуализируется наполненный
жидкостью разрыв мышцы, имеющий выраженный
неоднородный гиперинтенсивный сигнал на PD FSE FS и
STIR. Эти изменения могут сопровождаться повышением
сигнала от смежных мышц за счет отека интерстиция, а также
наличием интерстициального кровоизлияния или гематомы.
Интерстициальное кровоизлияние – это кровоизлияние
между поврежденными тканями, без четких границ.
Гематома- обособленное скопление жидкости, локально
отграниченное от окружающих тканей.
При этом оба патологические процесса сопровождаются
увеличением объема поврежденной мышцы.
Сигнальные характеристики кровоизлияния и гематомы
зависят от срока их возникновения.
12.
Контузия промежуточной
широкой мышцы бедра IIIст
по Stoller
13.
Виды внутримышечных гематом
Растяжение двуглавой мышцы бедра II ст по
Stoller, осложненное гематомой и компрессией
седалищного нерва
14.
Контузия латеральной широкой мышцы бедра
II ст по Stoller, осложненная внутримышечной гематомой и
интерстициальным кровоизлиянием
15.
Последствия повреждения мышц
Застарелая межмышечная гематома
ягодичной области с компрессией
седалищного нерва
16.
Последствия повреждения мышц
Участок жировой
атрофии с фиброзом в
прямой мышце бедра
17.
Последствия повреждения мышц
Участок жировой атрофии
большой приводящей мышцы
бедра.
18. Последствия повреждения мышц
Рубцово-атрофические изменения полуперепончатой, большой
приводящей и двуглавой мышц бедра с вовлечением в процесс
седалищного нерва.
19. Синдром грушевидной мышцы (пириформис синдром)
Компрессионно невропатический синдром
Обусловлен сдавлением седалищного нерва между патологически
напряженной грушевидной мышцей и крестцово-остистой
связкой.
Этиология:
1. травма ягодичной области с повреждением грушевидной мышцы
и седалищного нерва, сочетается с атрофией ягодичных мышц на
стороне поражения;
2. напряжение или отек мышцы могут связаны чаще с
раздражением корешка S1 (вследствие дископатии),
3. гинекологические заболевания.
Клиническая картина: боль локализуется в области ягодицы и по
ходу седалищного нерва, провоцируется пальпацией большого
вертела бедра, нижнего отдела крестцово-подвздошного
сочленения (мест прикрепления мышцы), пальпацией мышцы и
пассивным приведением бедра с его одновременной ротацией
кнутри.
20.
Крестцовое сплетение и
седалищный нерв
Прохождение седалищного нерва
через foramen infrapiriforme и его компрессия в
нем
Прохождение седалищного нерва через
foramen ischiadicum majus
21.
Компрессия
седалищного нерва
рубцово измененной
m.piriformis
22.
Компрессия седалищного
нерва рубцово
измененной m.piriformis
23. Воспалительные изменения мягких тканей
Абсцесс мягких тканей – полость заполненная гноем и ограниченная
мембраной, локализующаяся в подкожной клетчатке и мышцах.
Классификация:
— асептический абсцесс развивается при попадании под кожу и в мягкие
ткани веществ, способных вызвать нагноение, без участия гнойной
инфекции;
гнойный абсцесс – результат попадания инфекционного агента в мягкие
ткани при различных повреждениях кожи;
геморрагический абсцесс развивается при инфицировании и нагноении
гематомы или вследствие кровоизлияния в полость абсцесса;
гнилостный (гангренозный) абсцесс развивается при анаэробном
поражении.
Острый абсцесс формируется быстро, сопровождается резко выраженными
местными воспалительными изменениями и нарушением общего
состояния.
Хронический абсцесс возникает в результате проникновения
маловирулентных возбудителей гнойной инфекции, течение затяжное,
общие и местные симптомы острого воспаления выражены умеренно.
24. Формирующийся абсцесс подкожной жировой клетчатки средней трети медиальной поверхности бедра с отеком прилежащей портняжной мышцы
25.
Гнойный артрит
межпозвонкового сустава,
осложненный абсцессами
мягких тканей задней
поверхности спины.
Постконтрастные Т1 ВИ
26.
Абсцесс стопы, осложненный распространением
процесса на IV плюсневую кость
27.
Флегмона- разлитое гнойное воспаление мягких тканей,
характеризующееся диффузным пропитывание их
гнойным экссудатом с тенденцией к быстрому
распространению по клетчаточным пространствами
вовлечением в гнойный процесс мышц, сухожилий,
клетчатки.
Различают острую, хроническую флегмону; по локализации
– подкожную, субфасциальную, межмышечную и т.д.
Причины возникновения:
1.Снижение защитных функций организма
2.Особенности жизнедеятельности микроорганизмов
(быстрое размножение и выделение ферментов,
разрушающих ткани)
28.
Воспалительная инфильтрация
мышц бедра без четких
границ (флегмона)
29. Опухоли мягких тканей
Исходная ткань
Жировая
Доброкачественные
Липомы
Злокачественные
Липосаркомы
Синовиальная
Добр. синовиомы
Синовиальные
саркомы
Сосудистая
Мышечная
Гем- и лимфангиомы
—
Ангиосаркомы
Рабдо- и
лейомиосаркомы
Фиброзная
Десмоиды
Фибросаркомы,
ф.гистиосаркомы
Хрящевая
Костная
Хордомы
—
Хондросаркомы
Остеосаркомы
Нейроэктодерма
Нейриномы
Нейросаркомы
30. Невринома
Развивается из эндоневрия периферических
нервов. Встречаются часто. Обычно одиночные,
но могут быть и множественные, например при
болезни Реклингхаузена.
Солитарные опухоли локализуются в области
сосудисто-нервных пучков, чаще на сгибательных
поверхностях.
Клинически проявляются болезненностью при
надавливании на опухоль с иррадиацией по
соответствующему нерву.
31.
Невринома
большеберцового
нерва голени
Постконтрастные Т1 ВИ
32. Сосудистые опухоли
Развиваются из кровеносных сосудов –
гемангиомы (капиллярные и кавернозные)
и лимфатических сосудов – лимфангиомы.
При МР исследовании хорошо видны
клубки деформированных сосудов разного
калибра.
В половине кавернозных гемангиом
присутствуют характерные обезыствленные
венозные тромбы – флеболиты.
33.
Сосудистая опухоль в области
большой приводящей мышцы
бедра (гемангиома)
34. Клинические признаки сарком:
1. Локализация в подкожных тканях, глубоко в
мышцах или между ними;
2. Бессимптомный рост в течении нескольких месяцев;
3. Расположение опухоли в псевдокапсуле с частыми
прорастаниями за ее пределы;
4. Инфильтрация за пределы пальпируемой опухоли;
5. Частые рецидивы после местной резекции;
6. Преимущественно гематогенное метастазирование в
легкие;
7. Метастазирование в региональные лимфоузлы в 520% случаев.
35. Рабдомиомаркома
Злокачественная опухоль, развивающаяся из элементов
поперечно-полосатой мускулатуры. По частоте
занимает 3-4 место среди злокачественных
новообразований мягких тканей.
Рабдомиосаркому мягких тканей конечностей чаще
выявляют у мужчин.
Опухоль растет с толще мышц в виде узла то мягкой, то
плотной консистенции, может иметь участки
кровоизлияний и некроза.
При пальпации опухоль малоподвижная, болезненная,
плотно-эластичной консистенции. Растет быстро.
Наблюдается преимущественно гематогенное
метастазирование в легкие.
36. Миосаркома
Рабдомиосаркома мягких тканей
средней трети бедра
37.
Постконтрастные Т1 ВИ
38. Злокачественная фиброзная гистиоцитома
Одна из самых частых форм злокачественных опухолей
мягких тканей.
Локализуется преимущественно в мягких тканях
конечностей и туловища, быстро растет. Развивается из
клеток двух типов: фибробластов и гистиоцитов.
Чаще встречается у мужчин среднего возраста.
При пальпации – образование плотно-эластичной
консистенции, малоболезненное и малоподвижное.
При МР исследовании визуализируется в виде узла
неоднородного низкой интенсивности сигнала на Т2 и
Т1 ВИ. Образование часто прилежит к кости и
муфтообразно охватывает сухожилия мышц и сосуды.
39.
Фиброзная
гистиосаркома мягких
тканей верхней трети
плеча
40.
Постконтрастные Т1 ВИ
41. Липосаркома
Мезенхимальная злокачественная опухоль из жировой ткани. Очень
полиморфна. Занимает второе место по частоте встречаемости после
фиброзной гистиосаркомы.
Новообразование встречается в любом возрасте, чаще у мужчин.
Отличаются медленным ростом и могут достигать огромных
размеров.
При пальпации – мягко-эластичной консистенции, дольчатого
строения, безболезненное, создается впечатление о наличии капсулы.
Но первичные липосаркомы не имеют капсулы и распространяются в
межмышечном пространстве в виде опухолевой массы.
В отличие от других сарком мягких тканей не прорастает кости и
кожу.
Чаще гематогенное метастазирование в легкие, печень, головной мозг,
селезенку.
42.
Состояние после оперативного лечения
полиморфной липосаркомы.
Продолженный рост опухоли в области
портняжной и тонкой мышц нижней
трети бедра
43.
Постконтрастные Т1 ВИ
44. Синовиальная саркома
Злокачественная опухоль, возникающая из
синовиальной оболочки суставов, сухожильных
влагалищ, слизистых сумок и фасций. Одна из самых
частых злокачественных опухолей мягких тканей.
Встречается в любом возрасте, мужчины и женщины
заболевают с одинаковой частотой. Наиболее часто
локализуется в области коленного сустава, стопы, бедра
и голени.
Имеет вид узла, четко отграниченного от окружающих
тканей и связанного с капсулой сустава, слизистыми
сумками. Часто распространяется на кость и разрушает
ее. Может прорастать в полость сустава.
Клинически выявлению синовиальной саркомы могут
предшествовать боли, что отличает ее от большинства
других опухолей.
Опухоль очень злокачественная, рано дает метастазы в
легкие и лимфоузлы.
45.
Синовильная саркома
коленного сустава
46.
Постконтрастные Т1 ВИ
