Иммунитет эпидемического сыпного тифа
Сыпной тиф (лат. typhus от др.-греч. τῦφος — «дым, жар; гордыня») — группа инфекционных заболеваний, вызываемых бактериями из группы риккетсий (Rickettsia prowazekii). Общее острое инфекционное заболевание, передающееся от больного человека к здоровому трансмиссивным путём (переносчик возбудителя инфекции — вошь, преимущественно, платяная). Характеризуется специфической сыпью, лихорадкой, поражением нервной и сердечно-сосудистой систем. Различают две формы заболевания: эпидемический сыпной тиф и эндемический сыпной тиф.
Краткая историческая справка[править | править код]
Изначально сыпной тиф относился к заболеваниям Старого Света. Название «typhos» впервые употребил ещё древнегреческий врач Гиппократ.
В истории войн сыпной тиф нередко оказывался решающим фактором: число жертв этой болезни часто превышало потери в сражениях, как, например, в Тридцатилетней войне, во время вторжения Наполеона в Россию, в Крымской войне, в Первой мировой. В послереволюционной России в период между 1917 и 1921 от сыпного тифа погибло около 3 млн человек.
В 1942 году эффективную вакцину для профилактики сыпного тифа разработал Алексей Васильевич Пшеничнов. Народный комиссариат здравоохранения РСФСР приказал директорам молотовского, иркутского, московского институтов создать отделы по выпуску вакцины. Широкое применение вакцины позволило предотвратить эпидемию тифа в действующей армии и в тылу во время Великой Отечественной войны.
Тот факт, что эпидемии сыпного тифа чаще возникают в холодное время года и в периоды военных действий, когда возрастает «завшивленность» и отмечается скученное проживание больших групп людей в неприспособленных для жилья условиях, позволил предположить, что именно вши являются переносчиками заболевания. В 1909 г. Шарль Николь доказал, что переносчиком возбудителя сыпного тифа от человека к человеку является платяная вошь Pediculus humanus corporis, за что был удостоен Нобелевской премии по физиологии и медицине в 1928 г. Головная вошь тоже может передавать сыпной тиф, лобковая вошь — чрезвычайно редко. Роль животных в качестве резервуара инфекции не установлена. Между эпидемиями инфекция поддерживается в дремлющем состоянии среди людей — хронических носителей патогенных риккетсий. Эпизодические случаи инфекции, называемой болезнью Брилла (рецидивная форма сыпного тифа), иногда встречаются в восточных районах США.
Этиология[править | править код]
Возбудитель — риккетсия Провачека, Гр-, неподвижны, споры и капсулы не образуют, часто внедряются в эндотелиальные клетки сосудов, могут сохраняться годами при низких температурах и в сухом виде, длительное время могут персистировать в организме без клинических проявлений.
Эпидемиология[править | править код]
Выделение сыпного тифа в самостоятельную нозологическую форму впервые сделано русскими врачами Я. Щировским (1811), Я. Говоровым (1812) и И. Франком (1885). Детальное разграничение брюшного и сыпного тифов (по клинической симптоматике) сделано в Англии Мерчисоном (1862) и в России С. П. Боткиным (1867). Роль вшей в передаче сыпного тифа впервые установил Н. Ф. Гамалея в 1909 г. Заразительность крови больных сыпным тифом доказал опытом самозаражения О. О. Мочутковский (кровь больного сыпным тифом была взята на 10-й день болезни, введена в разрез кожи предплечья, заболевание О. О. Мочутковского наступило на 18-й день после самозаражения и протекало в тяжелой форме). Заболеваемость сыпным тифом резко возрастала во время войн и народных бедствий, число заболевших исчислялось миллионами.
Исследованию эпидемиологии и разработке методов лечения риккетсиозов посвятил жизнь выдающийся микробиолог Алексей Васильевич Пшеничнов, д. м. н., зав. кафедрой микробиологии Пермского государственного университета (ПГУ), руководитель вирусно-риккетсиозного отдела Научно-исследовательского института вакцин и сывороток, г. Пермь.
А. В. Пшеничнов детально исследовал жизненный цикл разных штаммов риккетсий, создал среду для культивирования риккетсий в лабораторных условиях вне организма-«хозяина». Большой вклад в исследование эпидемиологии сыпного тифа внесли его сыновья Пшеничнов Вадим Алексеевич (военный врач, генерал, длительное время — заместитель директора по науке НИИ микробиологии в г. Загорске) и Роберт Алексеевич Пшеничнов, возглавлявший риккетсиозную лабораторию, а затем вместе с отцом создавший и возглавивший Отдел экологии и генетики микроорганизмов (сегодня Институт экологии и генетики микроорганизмов УрО РАН).
В настоящее время высокая заболеваемость сыпным тифом сохранилась лишь в некоторых развивающихся странах. Однако многолетнее сохранение риккетсий у ранее переболевших сыпным тифом и периодическое появление рецидивов в виде болезни Брилля-Цинссера не исключает возможность эпидемических вспышек сыпного тифа. Это возможно при ухудшении социальных условий (повышенная миграция населения, педикулёз, ухудшение питания и др.).
Источником инфекции является больной человек, начиная с последних 2—3 дней инкубационного периода и до 7—8-го дня с момента нормализации температуры тела. После этого, хотя риккетсии могут длительно сохраняться в организме, реконвалесцент уже не представляет опасности для окружающих. Сыпной тиф передается через вшей, преимущественно через платяных, реже через головных. После питания кровью больного вошь становится заразной через 5—6 дней и до конца жизни (то есть 30—40 дней). Заражение человека происходит путём втирания фекалий вшей в повреждения кожи (в расчёсы). Известны случаи инфицирования при переливании крови, взятой у доноров в последние дни инкубационного периода. Риккетсия, циркулирующая в Северной Америке (R. саnada), передаётся клещами.
Виды сыпного тифа[править | править код]
Эндемический сыпной тиф[править | править код]
Эндемический сыпной тиф (крысиный, блошиный или американский сыпной тиф) вызывается риккетсиями R. typhi (ранее R. mooseri). В США ежегодно регистрируется около 40 случаев заболевания. Оно встречается в регионах с относительно теплым климатом в обоих полушариях, преимущественно летом и в основном среди сельских жителей; протекает легче, чем эпидемический тиф. Это болезнь главным образом от крыс, которая передается человеку при укусе крысиными блохами. Поэтому борьба с крысами чрезвычайно важна как мера профилактики.
Эпидемический сыпной тиф[править | править код]
Эпидемический сыпной тиф, известный также как классический, европейский или вшивый сыпной тиф, корабельная или тюремная лихорадка, вызывается риккетсиями Провачека, Rickettsia prowazekii (по имени описавшего их чешского ученого).
Патогенез[править | править код]
Воротами инфекции являются мелкие повреждения кожи (чаще расчесы), уже через 5—15 мин риккетсии проникают в кровь, небольшая часть их гибнет, остальная попадает в лимфоток и направляются в регионарные лимфатические узлы, где размножаются (первичное размножение), этот период соответствует инкубационному. После чего происходит массивный выброс риккетсий в кровоток (первичная риккетсемия), происходит гибель части риккетсий, при этом высвобождается эндотоксин, начинается острый период заболевания. Риккетсии проникают в эндотелий сосудов и размножаются. Это приводит к набуханию и десквамации эндотелиальных клеток. Попавшие в ток крови клетки разрушаются, высвобождающиеся при этом риккетсии поражают новые эндотелиальные клетки. Наиболее бурно процесс размножения риккетсий происходит в последние дни инкубационного периода и в первые дни лихорадки.
Основной формой поражения сосудов является бородавчатый эндокардит. Процесс может захватывать всю толщину сосудистой стенки с сегментарным или круговым некрозом стенки сосуда, что может привести к закупорке сосуда образующимся тромбом. Так возникают своеобразные сыпнотифозные гранулемы (узелки Попова). При тяжелом течении болезни преобладают некротические изменения, при легком — пролиферативные. Изменения сосудов особенно выражены в центральной нервной системе, что дало основание И. В. Давыдовскому считать, что каждый сыпной тиф является негнойным менингоэнцефалитом. С поражением сосудов связаны не только клинические изменения со стороны центральной нервной системы, но и изменения кожи (гиперемия, экзантема), слизистых оболочек, тромбоэмболические осложнения и др.
После перенесённого сыпного тифа остается довольно прочный и длительный иммунитет. У части реконвалесцентов это нестерильный иммунитет, так как риккетсии Провачека могут десятилетиями сохраняться в организме и при ослаблении защитных сил организма обусловливать отдалённые рецидивы в виде болезни Брилла-Цинссера. Кроме того, при наличии завшивленности больные болезнью Брилля-Цинссера могут служить источником инфекции, что может стать инициирующей искрой для новой эпидемии сыпного тифа.
Клиническая картина[править | править код]
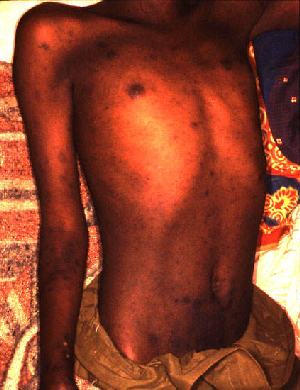
Укус заражённой вши непосредственно не приводит к инфицированию; заражение происходит при расчесывании, то есть втирании в место укуса выделений кишечника вши, богатых риккетсиями. Инкубационный период при сыпном тифе продолжается 10-14 дней. Начало болезни внезапное и характеризуется ознобом, лихорадкой, упорной головной болью, болью в спине. Через несколько дней на коже, сначала в области живота, появляется пятнистая розовая сыпь. Сознание больного заторможено (вплоть до комы), больные дезориентированы во времени и пространстве, речь их тороплива и бессвязна. Температура постоянно повышена до 40 °C и резко снижается примерно через две недели. Во время тяжёлых эпидемий до половины заболевших могут погибнуть. Лабораторные тесты (реакция связывания комплемента и реакция Вейля — Феликса) становятся положительными на второй неделе заболевания.
Осложнения[править | править код]
Риккетсии Провачека паразитируют в эндотелии сосудов, в связи с этим могут возникать различные осложнения — тромбофлебиты, эндартерииты, тромбоэмболия легочных артерий, кровоизлияние в мозг, миокардиты. Преимущественная локализация в центральной нервной системе приводит к осложнениям в виде психоза, полирадикулоневрита. Присоединение вторичной бактериальной инфекции может обусловить присоединение пневмоний, отита, паротита, гломерулонефрита и др. При антибиотикотерапии, когда очень быстро проходят все проявления болезни, и даже при лёгких формах болезни почти единственной причиной гибели больных являются тромбоэмболии легочной артерии. Как правило, это происходило уже в периоде выздоровления, при нормальной температуре тела. Нередко осложнение провоцировалось увеличением двигательной активности человека.
Диагноз[править | править код]
Диагноз спорадических случаев в начальный период болезни (до появления типичной экзантемы) очень труден. Серологические реакции становятся положительными также лишь с 4—7-го дня от начала болезни. Во время эпидемических вспышек диагноз облегчается эпидемиологическими данными (сведения о заболеваемости, наличии завшивленности, контакт с больными сыпным тифом и др.). При появлении экзантемы (то есть с 4—6-го дня болезни) клинический диагноз уже возможен. Сроки появления и характер сыпи, гиперемия лица, энантема Розенберга, пятна Киари—Авцына, изменения со стороны нервной системы — все это позволяет дифференцировать в первую очередь от брюшного тифа (постепенное начало, заторможенность больных, изменения со стороны органов пищеварения, более позднее появление экзантемы в виде розеоло-папулезной мономорфной сыпи, отсутствие петехий и др.).
Необходимо дифференцировать и от других инфекционных болезней, протекающих с экзантемой, в частности, с другими риккетсиозами (эндемический сыпной тиф, клещевой риккетсиоз Северной Азии и др.). Некоторое дифференциально-диагностическое значение имеет картина крови. При сыпном тифе характерным является умеренный нейтрофильный лейкоцитоз с палочкоядерным сдвигом, эозинопения и лимфопения, умеренное повышение СОЭ.
Для подтверждения диагноза используют различные серологические реакции. Сохранила некоторое значение реакция Вейля—Феликса — реакция агглютинации с протеем OXig, особенно при нарастании титра антител в ходе болезни. Чаще используют РСК с риккетсиозным антигеном (приготовленным из риккетсий Провачека), диагностическим титром считается 1:160 и выше, а также нарастание титра антител. Используют и другие серологические реакции (реакция микроагглютинации, гемагглютинации и др.).
В меморандуме совещания ВОЗ по риккетсиозам (1993) в качестве рекомендуемой диагностической процедуры рекомендована непрямая реакция иммунофлюоресценции. В острую фазу болезни (и периода реконвалесценции) антитела связаны с IgM, что используется для отличия от антител в результате ранее перенесённой болезни. Антитела начинают выявляться в сыворотке крови с 4—7-го дня от начала болезни, максимального титра достигают через 4-6 нед от начала заболевания, затем титры медленно снижаются. После перенесённого сыпного тифа риккетсий Провачека в течение многих лет сохраняются в организме реконвалесцента, это обусловливает длительное сохранение антител (связаны с IgG также в течение многих лет, хотя и в невысоких титрах). В последнее время с диагностическими целями используют пробную терапию антибиотиками тетрациклиновой группы. Если при назначении тетрациклина (в обычных терапевтических дозах) через 24—48 ч не наступает нормализация температуры тела, то это позволяет исключить сыпной тиф (если лихорадка не связана с каким-либо осложнением).
Лечение и профилактика эпидемий[править | править код]
Огромный вклад в методологию профилактики эпидемий и лечения сыпного тифа внёс выдающийся микробиолог, основатель Пермской школы микробиологии Алексей Васильевич Пшеничнов. Основную трудность в создании вакцины против риккетсий составляла невозможность их культивирования обычными микробиологическими методами, связанная с потребностью этих бактерий в компонентах живых клеток животных или человека.
А. В. Пшеничнов создал среду для культивирования риккетсий в лабораторных условиях вне организма- «хозяина». Разработал оригинальный метод заражения кровососущих насекомых на эпидермомембранах для культивирования риккетсий, метод питания кровососущих насекомых дефибринированной кровью через плёнку эпидермиса с целью поддержания их жизнедеятельности или заражения риккетсиями в лабораторных условиях.
В 1942 году А. В. Пшеничнов разработал эффективную вакцину для профилактики сыпного тифа.
Широкое применение вакцины в СССР позволило предотвратить эпидемию тифа в действующей армии и в тылу во время Великой Отечественной войны.
Основным этиотропным препаратом в настоящее время являются антибиотики тетрациклиновой группы, при непереносимости их эффективным оказывается и левомицетин (хлорамфеникол). Чаще назначается тетрациклин внутрь по 20—30 мг/кг или для взрослых по 0,3—0,4 г 4 раза в день. Курс лечения продолжается 4—5 дней. Реже назначают левомицетин по 0,5—0,75 г 4 раза в сутки в течение 4—5 дней. При тяжёлых формах первые 1—2 дня можно назначать левомицетина сукцинат натрия внутривенно или внутримышечно по 0,5—1 г 2—3 раза в сутки, после нормализации температуры тела переходят на пероральное применение препарата. Если на фоне антибиотикотерапии присоединяется осложнение, обусловленное наслоением вторичной бактериальной инфекции (например, пневмонии), то с учётом этиологии осложнения дополнительно назначают соответствующий химиопрепарат.
Этиотропная антибиотикотерапия оказывает очень быстрый эффект и поэтому многие методы патогенетической терапии (вакцинотерапия, разработанная профессором П. А. Алисовым, длительная оксигенотерапия, обоснованная В. М. Леоновым, и др.) в настоящее время имеют лишь историческое значение. Из патогенетических препаратов обязательным является назначение достаточной дозы витаминов, особенно аскорбиновой кислоты и Р-витаминные препараты, которые обладают сосудоукрепляющим действием. Для предупреждения тромбоэмболических осложнений, особенно в группах риска (к ним прежде всего относятся лица пожилого возраста), необходимо назначение антикоагулянтов. Назначение их необходимо и для предупреждения развития тромбогеморрагического синдрома. Наиболее эффективным препаратом для этой цели является гепарин, который следует назначать сразу же после установления диагноза сыпного тифа и продолжать его приём в течение 3—5 дней.
Прогноз[править | править код]
До введения в практику антибиотиков прогноз был неблагоприятным, многие больные умирали. В настоящее время при лечении больных тетрациклинами (или левомицетином) прогноз благоприятный даже при тяжелом течении болезни. Летальные исходы наблюдались очень редко (менее 1 %), а после введения в практику антикоагулянтов летальных исходов не наблюдается.
Профилактика[править | править код]
Для профилактики сыпного тифа большое значение имеет борьба со вшивостью, ранняя диагностика, изоляция и госпитализация больных сыпным тифом, необходима тщательная санитарная обработка больных в приёмном покое стационара и дезинсекция одежды больного. Для специфической профилактики использовалась инактивированная формалином вакцина, содержащая убитые риккетсии Провачека. Вакцины использовались во время повышенной заболеваемости и были эффективными. В настоящее время при наличии активных инсектицидов, эффективных методов этиотропной терапии и низкой заболеваемости значение противосыпнотифозной вакцинации значительно снизилось.
См. также[править | править код]
- Цуцугамуши
- Цимбалин, Владимир Владимирович
Примечания[править | править код]
- ↑ 1 2 3 Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ 1 2 3 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
Литература[править | править код]
- Лобан К. М. Сыпной тиф: Клиника, диагностика, лечение. — М.: Медгиз, 1960. — 224 с. — 8000 экз.
Ссылки[править | править код]
- Тиф сыпной — статья из энциклопедии «Кругосвет»
- Эпидемический сыпной тиф (typhus exanthematicus) (недоступная ссылка). health.centrmia.gov.ua. Дата обращения 22 января 2015. Архивировано 22 января 2015 года.
• Эпидемический сыпной тиф (typhus exanthematicus) — острое лихорадочное риккетсиозное заболевание, характеризующееся поражением мелких сосудов головного мозга, токсикозом, распространенной розеолезно-петехиальной сыпью.
Заболевание известно тайке под названием «европейский», «исторический», «космополитический», «вшиный сыпной тиф», «военный», «голодный тиф», «госпитальная лихорадка». Все эти многочисленные синонимы свидетельствуют о том, что сыпной тиф сопутствует человеку в периоды социальных потрясений, бедствий, войн. Сыпной тиф — древняя инфекция, но в отдельную нозологическую форму он был выделен только в начале XIX века. Существует мнение, что эпидемический сыпной тиф имел место уже в древней Греции. Описано несколько крупных эпидемий сыпного тифа в средние века.
С 1805 по 1814 г. сыпным тифом была охвачена вся Европа. Распространение инфекции носило характер тяжелой пандемии. Особенно бедственное положение создалось во французской армии во время отступления ее из России: в Вильно из 30 000 французских военнопленных 25 000 погибли от тифа. Крупные эпидемии болезни среди войск обеих сторон наблюдались в Русско-турецкую и особенно в Крымскую (1854—1855) кампании.
Даже во времена относительного затишья во всех губерниях России отмечался сыпной тиф, и как только население постигали голод и нищета, вновь повышалась заболеваемость сыпным тифом.
Угрожающий характер сыпной тиф приобрел в годы гражданской войны 1918—1920 гг., когда, по данным Л.М.Тарасевича, заболели сыпным тифом 20 млн человек.
Отмечалось повышение заболеваемости сыпным тифом во вторую мировую войну. В настоящее десятилетие заболеваемость сыпным тифом носит спорадический характер. По статистическим данным, удельный вес сыпного тифа среди инфекционных болезней составляет 0,07 %.
Этиология.Возбудителем заболевания является риккетсия Провацека. В эпидемиологическом аспекте сыпной тиф является истинным антропонозом. Источником инфекции служит больной человек, начиная с последних 2—3 дней инкубационного периода, весь лихорадочный период и до 7—8-го дня с момента нормализации температуры тела — всего около 20 дней. Допускается возможность длительного носительства, в связи с чем может иметь место повторная, так называемая эндогенная, заболеваемость. Передача инфекции осуществляется от больных людей здоровым трансмиссивно через вшей, главным образом платяных — Pediculus vestimenti, и в меньшей степени через головных —
Pediculus capitis, у которых риккетсии, попавшие при сосании в желудок, вызывают смертельный риккетсиоз с разрушением эпителия слизистой оболочки желудка и поступлением огромного количества риккетсии в просвет желудочно-кишечного тракта. Заражение человека происходит при расчесывании образовавшейся после укуса кожной ранки и втирании в нее инфицированных испражнений вши.
Восприимчивость к сыпному тифу всеобщая. Однако во время эпидемических вспышек основную массу составляют больные в возрасте 18—40 лет.
Так как вши являются единственным связующим звеном в общей эпидемиологической цепи сыпного тифа, то от развития вшивости и отчасти от биологических свойств вшей зависит особая закономерность эпидемий этого заболевания: заболеваемость сыпным тифом начинает возрастать с осени и достигает пика в феврале—апреле. В эти месяцы создаются оптимальные температурные условия для развития вшей. Главная причина зимне-весеннего подъема заболеваемости — сезонное ухудшение санитарно-гигиенических условий.
Спорадические случаи эпидемического сыпного тифа, имеющие место в межэпидемический период и нередко ускользающие от врачебно-санитарной службы, при завшивленности могут явиться связующим звеном между концом предыдущей локальной эпидемии и началом последующей.
Иммунитет.Перенесенное заболевание оставляет после себя стойкий, хотя и не абсолютный иммунитет. Имеются указания на случаи повторного и даже троекратного заболевания сыпным тифом. По своему характеру приобретенный после сыпного тифа иммунитет двухпрофильный — антиинфекционный и антитоксический. Антиинфекционный иммунитет начинает формироваться вслед за заражением и сохраняется в течение 1(>—25 лет. Существует точка зрения о нестерильности иммунитета при риккетсиозах и, в частности, при сыпном тифе. Согласно этой точке зрения, возбудитель не уничтожается окончательно, а находится в «дремлющем» состоянии, что поддерживает иммунитет и предохраняет от суперинфекции. Только с исчезновением из организма риккетсии прекращается и иммунитет.
Патогенез и патологическая анатомия.В организм человека риккетсии проникают через поврежденную кожу и, как показывает эксперимент, уже через 15 мин оказываются в крови. Часть риккетсии гибнет под воздействием бактерицидных факторов, а часть благодаря тропизму адсорбируется на поверхности эндотелия преимущественно капилляров и прекапилляров, в которых замедленный ток крови и наименьший просвет сосудов способствуют наилучшему контакту риккетсии с клетками. Риккетсии фагоцитируются эндотелием, где и размножаются с последующим бразованием музеровских клеток — клеток, цитоплазма которых заполнена риккетсиями. Наиболее интенсивно риккетсий размножаются в течение инкубационного периода (10—12 дней) и 1—2-го дня лихорадочного периода. В ответ на внедрение и размножение возбудителя происходит набухание и десквамация эндотелия, который разрушается с выходом риккетсий в кровь. Процесс внедрения риккетсий в новые клетки и их размножение повторяются многократно, пока количество возбудителя не достигнет определенной пороговой величины, обусловливающей массивную риккетсиемию. Частичная гибель риккетсий сопровождается токсинемией, пороговая степень которой знаменует начало болезни — лихорадочный период.
Пусковым и главным механизмом в развитии патологического процесса является ангиопаралитическое действие риккетсиозного эндотоксина. Возникает генерализованное токсико-паралитическое поражение микроциркуляторного русла, особенно капилляров и прекапилляров, с повышением их проницаемости, плазморрагией, которая сопровождается уменьшением объема циркулирующей крови. В паралитически расширенных капиллярах происходит замедление тока крови с последующим образованием тромбов, что приводит к гипоксии и дистрофическим изменениям во внутренних органах. Особенно выражены эти изменения в продолговатом мозге, что ведет к раздражению сосудодви-гательного центра и падению артериального давления. Эти явления усиливаются с 6—8-го дня заболевания, когда в результате внедрения в эндотелий мелких сосудов и размножения в нем риккетсий развивается генерализованный васкулит с преимущественным поражением ЦНС, особенно продолговатого мозга и кожи. На высоте лихорадочного периода (2—3-я неделя болезни) в связи с поражением продолговатого мозга могут развиться нарушения глотания и дисфагия (бульбарные явления). Распространенные васкулиты в сочетании с расстройствами нервной трофики понижают устойчивость тканей: у больного легко возникают некрозы тканей, пролежни. Поражение симпатического отдела вегетативной нервной системы и надпочечников усиливают артериальную гипертензию, сопровождаются нарушением сердечной деятельности, что может привести к летальному исходу.
Основные изменения при сыпном тифе выявляются только микроскопически. При вскрытии умершего от сыпного тифа диагноз можно поставить только предположительно. На коже обнаруживаются следы сыпи в виде пятен и точек коричневого и красного цвета. Особенно характерно наличие конъюнктивальной сыпи, которая постоянно отмечается на 2—4-й неделе заболевания. Вещество мозга полнокровное, мягкое, мягкие мозговые оболочки тусклые (серозный менингит), селезенка увеличена (масса ее 300—500 г), мягкая, полнокровная, ткань ее дает не-
большой соскоб пульпы на разрезе. В других органах отмечаются дистрофические изменения.
При микроскопическом исследовании органов, особенно ЦНС и кожи, обнаруживаются изменения капилляров и артериол, характерные для сыпнотифозного васкулита. Эти изменения детально изучены Л.В.Поповым, Н.И.Ивановским, И.В.Давыдовским, Ш.Н.Криницким, А.И.Абрикосовым, А.П.Авцыным. Вначале наблюдаются набухание, деструкция, слущивание эндотелия и формирование тромбов (пристеночных или обтурирующих). Затем нарастает пролиферация эндотелия, адвентициальных и перителиальных клеток, вокруг сосудов появляются лимфоциты и отдельные нейтрофилы, в стенке сосудов развивается очаговый некроз. Изменения в сосудах могут варьировать как по интенсивности, так и по степени участия пролиферативных, некробиотических или тромботических процессов. Исходя из этого, выделяют несколько видов сыпнотифозного васкулита: бородавчатый эндоваскулит, пролиферативный васкулит, некротический васкулит. Часто можно говорить о сыпнотифозном деструктивно-пролиферативном эндотромбо-васкулите. Следует отметить, что очаги эндо- или периваскулярной инфильтрации имеют вид узелков, которые впервые были обнаружены при сыпном тифе Л.В.Поповым (1875). В последующем узелки признаны наиболее характерными для сыпного тифа образованиями и названы сыпнотифозными гранулемами Попова.
Сыпнотифозные гранулемы обнаруживаются во всех системах и органах, за исключением печени, селезенки, лимфатических узлов и костного мозга, но строение гранулем и характер васкулитов различны в разных органах. В головном мозге гранулемы окружены широкой зоной пролиферирующих клеток микроглии. В коже в образовании гранулемы принимают участие эндо-и перителий капилляров и адвентициальные клетки артериол и венул, а также окружающие сосуд лимфоидные клетки, единичные нейтрофилы. Просвет сосуда в центре сформированной гранулемы, как в мозге, так и в коже, распознается с трудом или совсем теряется в массе пролиферирующих клеток. В симпатическом отделе вегетативной нервной системы сыпнотифозные гранулемы образуются также, как и в головном мозге.
В коже в 90 % случаев возникает характерная экзантема. Сыпнотифозная сыпь (экзантема) появляется на коже на 3— 5-й день лихорадочного периода болезни. Морфологически она характеризуется описанными ранее изменениями сосудов микроциркуляторного русла и мелких артерий с образованием гранулем. В случае преобладания некротических васкулитов в коже могут появиться геморрагии (петехии), что обычно наблюдается при тяжелом течении сыпного тифа.
В головном мозге сыпнотифозные узелки образуются обычно на 2-й неделе заболевания и исчезают в начале 6-й недели. Они обнаруживаются в мосту и ножках мозга, подкорковых узлов, продолговатом мозге (особенно часто на уровне нижних олив), задней доле гипофиза. В белом веществе полушарий большого мозга узелки отсутствуют. Кроме того, в ткани головного мозга наблюдаются гиперемия, стазы, периваскулярные (главным образом перивенозные) муфты из плазматических и лимфоидных клеток, очаговая пролиферация микроглии. Альте-ративные изменения нервных клеток не достигают большой степени. На основании этих изменений можно говорить о развитии при сыпном тифе энцефалита, который сочетается с серозным менингитом. Указанные изменения ЦНС приводят к расстройствам сознания и психики больного, которые объединяются в понятие тифозного состояния (status typhosus), столь характерного для сыпного тифа.
В симпатическом отделе вегетативной нервной системы и ее ганглиях развиваются воспалительные изменения с образованием гранулем и инфильтратов из лимфоидных клеток, гиперемия; нервные клетки подвергаются значительным изменениям — возникает сыпнотифозный ганглионит. Воспалительные изменения обнаруживаются и в периферической нервной системе — неврит.
Сердце при сыпном тифе поражается постоянно, что выражается развитием дистрофических изменений миокарда или интерстициалъного миокардита, который проявляется в очаговой, реже диффузной инфильтрации стромы плазматическими клетками, лимфоцитами, образованием гранулем. Выраженность миокардита может быть различной.
Артерии крупного, среднего и мелкого калибра при сыпном тифе часто вовлекаются в процесс: наблюдаются некроз эндотелия, иногда сегментарные некрозы мышечной оболочки, что ведет к пристеночному или обтурирующему тромбозу и развитию локальных гемодинамических нарушений — гангрены конечностей, очагов некроза в головном мозге, сетчатке глаз.
Осложнениясыпного тифа многообразны и обусловлены изменениями сосудов и нервной системы. Часто развиваются трофические нарушения. В коже от небольшого давления возникают очаги некроза на выступающих участках кожи, пролежни. При подавлении секреции слюнных желез в связи с поражением шейных симпатических ганглиев создаются условия для развития вторичной инфекции: развиваются гнойный паротит и отит, заканчивающиеся сепсисом. При подкожных инъекциях лекарств появляются очаги некроза подкожной основы (клетчатки) — олеогранулемы (некроз жира может возникать и спонтанно). В результате нарушения кровообращения (васкулиты) и в связи с ослаблением деятельности сердца (миокардит) развиваются бронхит, пневмония. Осложнения при сыпном тифе во время эпидемических вспышек варьируют как по частоте, так и по характеру. В период Великой Отечественной войны осложнения наблюдались у 30 % больных сыпным тифом. Наиболее частыми из них были пневмония, пролежни, гнойный паротит, абсцесс подкожной клетчатки.
Смертьпри сыпном тифе наступает вследствие сердечной недостаточности (около 70 % случаев) или от осложнений.
В прошлом сыпной тиф сопровождался высокой летальностью, которая в отдельные эпидемии достигала 60—80 %. Наибольшая летальность отмечалась у людей старше 40 лет. Сыпной тиф у детей протекает легко с невысокой летальностью.
БОЛЕЗНЬ БРИЛЛА (СПОРАДИЧЕСКИЙ СЫПНОЙ ТИФ)
• Болезнь Брилла (син.: спорадический сыпной тиф, повторный сыпной тиф, рецидивный сыпной тиф, болезнь Брилла—Цинссе-ра и др.) — повторный (или поздний эндогенный рецидив) сыпной тиф вследствие активации риккетсий Провацека, сохранившихся в латентном состоянии в организме лиц, ранее перенесших сыпной тиф.
Эпидемиологически заболевание характеризуется спорадичностью, а клинически — доброкачественным, легким течением с сохранением основных черт эпидемического сыпного тифа.
История изучения и географическое распространение.В 1898 г. N.E.Brill в Нью-Йорке на фоне эпидемии брюшного тифа наблюдал случаи доброкачественного лихорадочного заболевания, сходного с легкой формой сыпного тифа. В 1934 г. H.Zinsser после изучения материалов о 538 больных, имигрировавших в свое время в США из Европы, выдвинул гипотезу о том, что данная болезнь является рецидивом перенесенного многие годы назад эпидемического тифа. В дальнейшем это предположение нашло подтверждение в трудах многих ученых. Международная классификация болезней, принятая на 19-й Всемирной ассамблее здравоохранения, допускает двойное название болезни — болезнь Брилла и болезнь Брилла—Цинссера. После второй мировой войны эта болезнь наблюдалась во многих странах Европы, в Австралии, Южной Африке. В нашей стране болезнь Брилла регистрируется с 1958 г.
Эпидемиология.Источником инфекции является больной человек. При завшивленности больные болезнью Брилла могут служить источником эпидемического сыпного тифа.
Особенностями эпидемиологии современного сыпного тифа, который в 60—100 % случаев представлен болезнью Брилла, является спорадичность, отсутствие завшивленности, очаговости и
характерной для эпидемического сыпного тифа сезонности. Болезнь регистрируется как в местах бывших эпидемий, так и на территориях, свободных от сыпного тифа, среди лиц, прибывших из неблагоприятных по нему зон. Спорадическим сыпным тифом болеют в основном лица пожилого и старческого возраста, пережившие эпидемии этой инфекции.
Этиология. Возбудителем болезни являются риккетсий Провацека, которые по морфологическим, биологическим, антигенным и другим свойствам аналогичны классическим штаммам. Лабораторные исследования и клинические наблюдения за больными, заразившимися через вшей от повторно болеющих, у которых первичное заболевание сыпным тифом протекало значительно тяжелее, чем это наблюдается при болезни Брилла, опровергают предположение о пониженной вирулентности возбудителя последнего. Более легкое течение болезни Брилла объясняется наличием остаточного иммунитета у повторно болеющих после ранее перенесенного сыпного тифа.
Патогенез и патологическая анатомия.Считают, что возникновение болезни Брилла обусловлено активизацией риккетсий Провацека, сохраняющихся в латентном состоянии в организме человека на протяжении длительного срока после перенесенного эпидемического сыпного тифа. На основании клинических и экспериментальных исследований высказывается предположение, что при латентной сыпнотифозной инфекции риккетсий Провацека находятся в оседлых (тканевых) макрофагах—звездчатых ретикулоэндотелиоцитах, макрофагах легких, гистиоцитах брюшины и кожи, которые обладают меньшей бактерицидной активностью: в них риккетсий защищены от действия специфических антител, а их локализация непосредственно в цитоплазме, а не в фагоцитарных вакуолях, позволяет избежать контакта с лизосомами. Латентная инфекция может вспыхнуть в результате воздействия на организм резких температурных колебаний (охлаждение), хирургических вмешательствах, шока, различных травм, инфекционны?
