Иммунитет прививки за и против

В Интернете уже на протяжении нескольких лет активно обсуждается открытое письмо онкоиммунолога Веры Владимировны Городиловой, зам. директора Московского научно-исследовательского онкологического института им. Герцена по научной работе, руководителя лаборатории клинической иммунологии опухолей, адресованное ею в Национальный комитет по биоэтике. Нам трудно сказать, насколько подлинным является этот документ — ведь Вера Владимировна скончалась еще в «доинтернетную эпоху», в 1996 году, однако само содержание письма до сих пор активно дискутируется в Интернете.
Сегодня мы решили привести текст этого послания и самый актуальный ответ на него — открытое письме врача-инфекциониста Центра новых медицинских технологий, преподавателя медицинского факультета НГУ Петра Гладкого, которое он опубликовал на своем сайте.
Если у вас есть сомнения, ставить ли прививки вашему ребенку, — прочитайте обе статьи и сделайте выводы!
 Открытое письмо онкоиммунолога
Открытое письмо онкоиммунолога
Профессора В.В. Городиловой
Давно следовало серьезно подумать о нарастающем детском лейкозе, о котором говорил уже в начале 60-х академик Зильбер, о разбалансированной иммунной системе в результате неугасающего «поствакцинального состояния», начинающегося у нас с роддомов и активно продолжающегося в детском и подростковом периодах.
Доказано, что у младенцев иммунная система незрелая, она начинает функционировать в пределах «нормы» через 6 месяцев. Какая может быть БЦЖ в неонатальном периоде? Неонатология обязывает наблюдать за новорожденными в первый месяц после рождения. За это время должна быть проведена не вакцинация, а скрининг новорожденных на иммунодефициты, исследования с целью установления наследственных заболеваний, прогноза предпосылок к патологиям. Западные страны не прививают крох живыми вакцинами. Но там уже несколько десятилетий проводят оценки иммунного статуса сразу после рождения.
После БЦЖ начинается перестройка иммунной системы, в первую очередь — макрофагальной составляющей на живые микобактерии туберкулёза. Готова ли иммунная система младенца бороться со столь сильной нагрузкой?
Грубое нарушение защитного механизма «иммунотерапией» вызывает ускоренную потерю «иммуносилы», допускаю — инволюцию тимуса, не успевшего приступить к своим обязанностям, открывает дорогу к онкозаболеваниям…
Кровь, как известно, состоит из жидкой плазмы, эритроцитов, лейкоцитов и тромбоцитов. Можно думать, при интенсивной подолжительной иммуностимуляции в крови накапливаются факторы, воздействующие на клетки иммунной системы, нарушающие условия функционирования лимфоцитов, повышаюшие «расход» определённых типов клеток белой крови. Истощение их приведёт к изменению кроветворения, аналогично тому, как при длительной анемии активизируется эритропоэз. Хочу напомнить о работах Н. П. Шабалова, указывающих на провоцирующую роль вакцин в латентно протекающем лейкозе у детей, а также о тяжёлых обострениях лейкоза под влиянием прививок, о чем упоминается в педиатрической литературе, но меры не принимаются.
Допускаю, что БЦЖ, живые микобактерии туберкулёза, подавляют активность Т-системы новорожденных, вызывая вторичную иммунологическую недостаточность. Это следует расценивать как результат функционального расстройства иммунной системы детей.
Полностью разделяю требования Галины Червонской — прививки должны быть индивидуальными и рациональными. Необходимо иммунологическое обследование до и после этого небезобидного вмешательства. Нельзя беспредельно накапливать антитела — их избыток приводит к аутоиммунным процессам. Отсюда и «помолодевшие» аутоиммунные заболевания у молодёжи: ревматоидный артрит, системная красная волчанка, заболевания почек, щитовидной железы, расстройство нервной, эндокринной систем, онкозаболевания, а среди них — детский лейкоз.
Считаю, что Минздрав обязан разработать план по организации иммунологического обследования-скрининга детей на иммунодефициты. Он должен отвечать запросам детской эко- и эндопатологии и определять более серьёзные показания к прививкам, особенно живыми вакцинами.
На собственном горьком опыте знаю, что насильственная вакцинация приносит вред. Моей внучке была сделана прививка АКДС. Возникло тяжелейшее осложнение — отёк мозговых оболочек.
Каждый человек — индивидуальность. Любая вакцина ослабляет организм: сколько процесс продлится — предсказать невозможно. Следовая патология на вакцинальное повреждение обязательно остаётся.
Добавлю к этому что реакция Манту — тоже серьёзная иммунологическая перестройка. Вы только подумайте: организм «обязан» выдать реакцию с местными проявлениями в месте введения аллергена — туберкулина, на крохотное количество биологической диагностической пробы. И организм реагирует воспалительным процессом — покраснением разной величины. Эта диагностическая проба — ничуть не менее опасное вмешательство, чем вакцина, постольку тоже — чужеродный белок, аллерген.
Конечно же, прививки не должны быть обязательными, тем более плановыми. Как всякое медицинское вмешательство, вакцинация не может быть массовой и должна быть добровольной. Ведь с возбудителем инфекционной болезни ребенок то ли встретится, то ли нет, а вакцина обязательно нарушит естественный ход событий. Да и кто просчитал, что в наше время опаснее: дифтерит, туберкулёз или осложнения от прививок против них?
Думаю, мы занимаемся не «той» вакцинацией в век сердечно-сосудистых, онкологических заболеваний, патологии органов дыхания, почек, распространённого диабета, опорно-двигательной патологии, нарушения психического здоровья детей. Прививки следует рассматривать как меру чрезвычайную, тщательно учитывая динамику заболеваемости конкретной инфекционной болезнью, чтобы проводить строго селективную вакцинацию.
Иммунная система не выдерживает «планового натиска», она ломается, функции её извращаются, она «сбивается с курса», предписанного природой, человек становится более уязвимым к простуде, аллергенам, онкозаболеваниям… Растёт аллергия среди малышей — есть ли теперь такие дети, которые бы не страдали аллергическими заболеваниями?! В первое полугодие дети страдают желудочно-кишечной дистрофией и изменениями на коже, вызываемыми пищевыми аллергенами разной этиологии. Со второго полугодия присоединяются астматические бронхиты (кстати, одно из осложнений на АКДС, АДС). Ну, а к 3-4 годам начинают проявляться клинические симптомы сенсибилизации пыльцой — по этим проблемам публикации неисчислимы.
Разбалансированная иммунная система «не замечает» неповинующихся клеток, вышедших из-под её контроля, перерождающихся в опухолевые из-за искажённых функций макрофагального звена и, в целом, лимфоцитов. Я не встретила ни одной работы отечественных авторов, которая бы ответила на вопрос: что происходит с тимусом после БЦЖ, после «поствакцинального напряжения» во время полового созревания подростков? Зато известно: нельзя пользоваться живыми вакцинами при иммунодефицитах и ферментопатиях, они способствуют развитию инфекционного процесса среди восприимчивых детей.
Иммунная система — тонкий сбалансированный механизм, она подвержена расстройству. В результате постоянного раздражения — стимуляции вакцинами, имунная система вместо того чтобы охранять организм, губит собственные клетки за счет накопления антител, за счет аутоиммунных процессов и функционального изменения свойств клеток.
Какими бы временными ни были формы иммунопатологии, все они сводятся к нарушению баланса Т-клеточных систем, приводя функционально и структурно к многочисленным расстройствам в здоровье ребенка. Запас лимфоцитов истощается, организм оказывается беззащитен перед антропогенными факторами. Человек стареет раньше времени. Физиологическое старение — процесс постепенного увядания звеньев иммунной системы. Вакцины подстёгивает процесс «расходования» лимфоцитов, искусственно приводя организм к преждевременному старению, отсюда cтарческие болезни у молодёжи. В онкологии основополагающим является дисбаланс между скоростью иммунного ответа и опухолевым ростом. Нарастание онкозаболевания опережает скорость размножения реагирующих на него лимфоидных клеток, направленных на борьбу с непристанно поступающими антигенами — вакцинами.
Известный хирург, академик Амосов в своей книге «Раздумья о здоровье», утверждает, что практически невозможно провести границу между вроде бы противоположными понятиями «здоровье» и «болезнь». К похожим рассуждениям был склонен и Авиценна, живший свыше тысячи лет назад: он различал между этими двумя понятиями различные переходные стадии. А где «переходные стадии» между здоровьем и «малой болезнью» — прививкой?
Я абсолютно убеждена, что вся онкология начинается с негативной перестройки иммунной системы с последующим угнетением её функций как результата «сверхнагрузки». Именно при врождённых и приобретённых иммунодефицитах отмечается более частое развитие злокачественных новообразований…
 Почему я против отказа от прививок
Почему я против отказа от прививок
Врач-инфекционист Центра новых медицинских технологий, преподаватель НГУ Петр Гладкий
Ответ на открытое письмо онкоиммунолога профессора В.В. Городиловой
Несмотря на то, что польза профилактических прививок на сегодняшний день кажется очевидной не только врачам-инфекционистам и вакцинологам, но всем, кто заботится о здоровье – до сих пор можно встретить статьи, сводящие на нет все усилия специалистов по ликвидации инфекционной заболеваемости. Одна из них – открытое письмо онкоиммунолога профессора В.В. Городиловой.
Ни в коей мере не пытаюсь поставить под сомнение квалификацию и опыт уважаемой коллеги, это за пределами моей компетенции.
Речь пойдет только о том, что мне видится самым важным: об ошибочных посылах, и следующих за ними неверных выводов; о неверно расставленных на мой взгляд акцентах и о том, какой вред это может нанести обычному человеку, после прочтения такой статьи. Именно это и побудило меня выступить с открытым ответом на упомянутую статью.
Итак, что же пишет автор? На что обращает наше внимание?
1. Очень многие вакцины вредны и опасны (примеры: БЦЖ, так как нагружают еще не зрелый тимус новорожденного ребенка; АКДС, так как содержит токсичный коклюшный компонент, и другие – живые и ослабленные вакцины).
2. Очень часто врачи прививочных кабинетов и школ проводят вакцинацию формально или даже принудительно, не учитывая противопоказаний. В результате – часто развиваются поствакцинальные осложнения.
3. Из всего указанного следует, что поголовная вакцинация – зло, что она должна быть запрещена, а те кто этого не понимают и продолжают выполнять приказ Минздрава – преступники. Кроме того, вызывает большие сомнения тот факт, что сейчас актуальна вакцинация против дифтерии (в оригинальном тексте – дифтерита) и других инфекций – их давно нет. Продолжение всеобщей вакцинации против большинства инфекций на фоне все чаще регистрируемых осложнений – преступление. Она должна проводиться выборочно.
Что можно возразить против этого?
1. Идея вакцинации, как прививки болезни в легкой форме, в свое время получила популярность не благодаря безопасности тогдашних прививок, а наоборот, благодаря их эффективности и вопреки известным рискам. Потому что инфекционные болезни во все времена уносили огромное количество жизней. С внедрением вакцин резко снизилась заболеваемость натуральной оспой и смертность от нее, а в 20 веке она была признана ликвидированной – в 1980 была отменена и вакцинация. На примере оспы (конечно, с оговоркой, что нельзя полностью исключить ее возврат) можно понять, что вакцинация, проводимая не от хорошей жизни, с ликвидацией болезни может быть также отменена. Но это возможно ТОЛЬКО при создании иммунной прослойки у 95 – 97% населения – значит, только при ВСЕОБЩЕЙ вакцинации против инфекций, имеющих глобальное, пандемическое распространение.
2. Живые и убитые вакцины, безусловно, представляют опасность, так как содержат инфекционное начало, пусть и ослабленное. Однако, не следует путать вакцинальный процесс (инфекционный, но ослабленный) с поствакцинальным осложнением (которое само по себе является противопоказанием к дальнейшим вакцинациям данной вакциной). Понимая риск, современная наука стремится к уходу от вышеупомянутых вакцин и переходу на рекомбинантные, то есть генно-инженерные вакцины. Примеры: вакцина против вирусного гепатита В (она не содержит ослабленного вируса и поэтому не может вызвать даже легкую форму гепатита, желтуху новорожденных). Благодаря этой вакцине, внедренной в мировую практику в начале 21 века, манифестные формы болезни стали регистрироваться намного реже, смертность от фульминантной (молниеносной) формы болезни резко снизилась, количество заболевающих циррозом печени и первичным раком печени за счет гепатита В резко снизилось.
Там, где невозможно полностью уйти от вирусного начала, ушли от живых вакцин к инактивированным. Пример – ИПВ против полимиелита. Благодаря вакцинам против этой калечащей инфекции заболеваемость хотя и не ликвидирована полностью, но резко снижена, и вполне возможна ее ликвидация в обозримом будущем.
Ученые изобрели также способ очистки вакцины, предусматривающий сохранение только основных антигенов вируса, поэтому и лучше переносимых. Пример: субъединичные вакцины против гриппа.
3. Благодаря вакцинации против дифтерии (в которой сомневается автор статьи), заболеваемость снизилась с 41, 1 на 100 тыс. населения в довакцинальную эпоху за 5 лет сократился до 3,0.
В 1980 е годы существовала спорадическая заболеваемость почти исключительно взрослых – дети не болели, так как имели прививочный иммунитет. В начале 90х, на фоне массового отказа родителей от прививок, заболеваемость дифтерией резко возросла и в 1994 году приближалась к заболеваемости довакцинальной эпохи. С 2005 года эта инфекция не регистрируется в Новосибирске. Примерно тогда же исчезла и корь. Пандемического распространения этих инфекций не стало.
4. Подросло поколение людей – родившиеся в 1980е и позже – которые вообще не знают и не могут понять, как люди раньше жили в условиях высокой заболеваемости такими инфекциями, как дифтерия, корь, полиомиелит, тяжелые формы вирусных гепатитов. Но именно потому, что вакцинация проводится тотально, стало возможным свести заболеваемость ими к минимуму или даже полностью искоренить.
К сожалению, сейчас неблагополучно в области заболеваемости туберкулезом, в настоящее время болеют вполне социально адаптированные люди. И это несмотря на прививки БЦЖ, первая из которых делается еще в роддоме.
К сожалению, из-за токсичности коклюшного компонента вакцин АКДС (о чем упоминает автор) в свое время перешли на АДС-М, но и заболеваемость коклюшем сохранилась. Однако в последние годы, более безопасные импортные вакцины (Инфанрикс, Пентаксим) свели этот риск к минимуму.
Считаю, что доля истины в статье есть. Согласен с тем, что в поликлиниках и школах может быть нарушен индивидуальный подход, да и вызывает тревогу тот факт, что бесплатно можно поставить только самую дешевую прививку. Являюсь сторонником платных вакцинальных кабинетов и взвешенного подхода в проблеме оценки противопоказаний к вакцинации.
В прививочных кабинетах частных медицинских центров ведут прием врачи-иммунологи, которые вполне могут исследовать при необходимости иммунный статус прививаемого человека.
Однако, все эти вопросы решаемы, и важно, под каким углом зрения написана статья. Потому что от этого будет зависеть и то, последует ли за прочтением статьи массовый отказ от прививок или нет.
Акцент сделан на том, что всеобщей вакцинации вообще быть не должно. Вывод сделан на основании тревоги, которую вызывают поствакцинальные осложнения. Вывод сделан без учета и без знания ситуации по заболеваемости той или иной инфекцией.
Так для чего же прививают против инфекций, которые уже не регистрируются? (корь, дифтерия, полиомиелит)?
Они не регистрируются у нас, но могут вполне быть завезены из эндемичных регионов. Особенно это касается летучих инфекций. Поэтому пока они хоть где-то регистрируются, учитывая их опасность – к ним отношение такое же, как когда заболеваемость была высокой.
Итак, я считаю, что отказ от всеобщей вакцинации против инфекций, имеющих (или имевших в недавнем прошлом), пандемическое распространение, был бы большой ошибкой.
К сожалению, у нас нет единого взгляда на проблему инфекционной заболеваемости, их специфической профилактики и проблемы побочных реакций, вакцинального процесса, осложнений, риска развития опухолей. Каждая служба смотрит на эту проблему – опасности инфекций и опасности вакцинации — только с точки зрения своих приоритетов. Данная статья — попытка объединить усилия.
Миф второй: прививки ослабляют собственный иммунитет и вредят организму
Иммунизация как метод борьбы с заболеваниями существует уже несколько веков. Первые письменные упоминания о вариоляции (лат. variola — «оспа») — методе активной иммунизации против натуральной оспы — появились в X веке нашей эры в Китае.

Лекари вскрывали созревший оспенный пузырек на теле заболевшего и смачивали содержимым лоскут хлопковой материи. После — касались им ноздрей здорового человека, которому хотели передать иммунитет к вирусу.
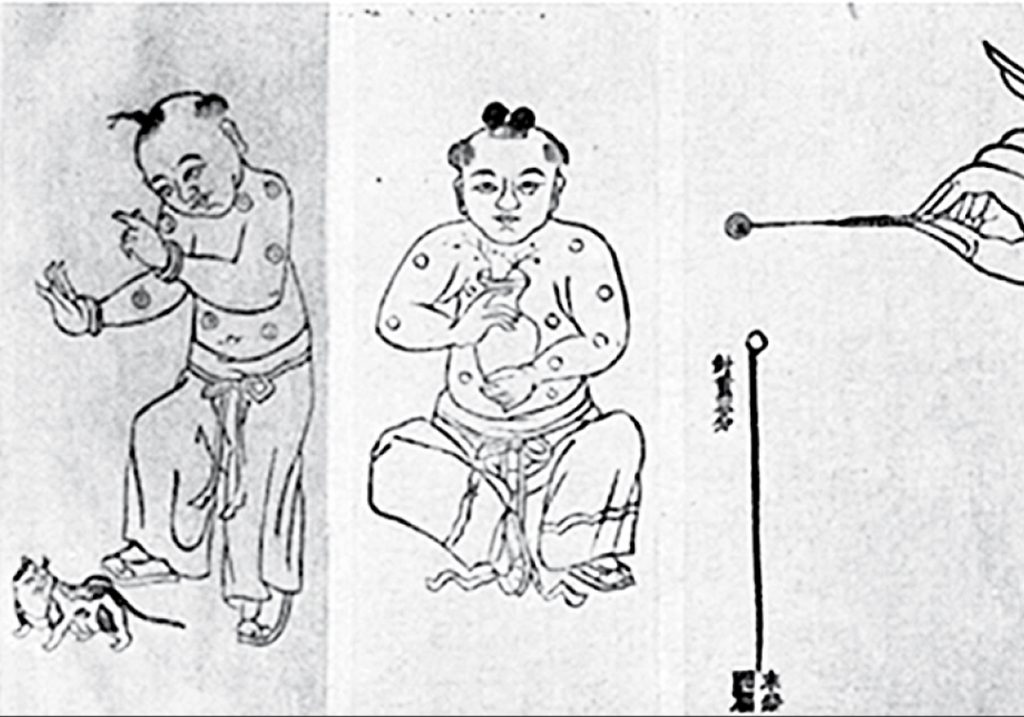 Инокуляция. Книга о традиционной китайской медицине. (Источник: The Historical Medical Library of The College of Physicians of Philadelphia. The History of Inoculation and Vaccination for the Prevention and Treatment of Disease. Lecture Memoranda. A.M.A. Meeting, Minneapolis. Burroughs Wellcome and Co. London, 1913)
Инокуляция. Книга о традиционной китайской медицине. (Источник: The Historical Medical Library of The College of Physicians of Philadelphia. The History of Inoculation and Vaccination for the Prevention and Treatment of Disease. Lecture Memoranda. A.M.A. Meeting, Minneapolis. Burroughs Wellcome and Co. London, 1913)
В XVII–XVIII веках в Индии отмечали, что эпидемии натуральной оспы бывают разной «силы». Поэтому во время вспышек «мягких эпидемий», когда жертв было не так много, детей оборачивали простынями больных оспой для того, чтобы они перенесли слабую форму заболевания и тем самым обеспечили себе иммунитет.
Другой способ передачи оспы от человека к человеку, существовавший примерно в те же века в Индии, Китае и Северной Африке — инокуляция или прививка (от лат. inoculare — «прививать», «пересаживать»), то есть подкожное введение вируса натуральной оспы. В прошлом под прививкой подразумевали надрез или укол скальпелем, которым предварительно вскрывали пузырек оспы на теле больного. Через три дня на месте пореза появлялся крупный оспенный пузырек, а спустя четыре или пять дней по мере развития инфекции их становилось множество. Кроме того, у больного проявлялись и другие характерные для оспы симптомы.
В Европе об этих методах предотвращения эпидемий натуральной оспы стало широко известно только в XVIII веке, когда появилась тенденция перенимать оригинальные идеи восточных народов и культур. Самое раннее упоминание о вариоляции было обнаружено в Дании в XVII веке — европейцы переняли практику прививок от оспы у турков.
Сами турки приписывали этот метод черкесам, которые использовали его в меркантильных целях. Этот народ был беден, но, несмотря на это, красивых черкешенок выдавали замуж за богатых иноземцев или продавали в качестве рабынь в гарем турецким султанам. Черкесские женщины прививали своих шестимесячных или годовалых детей от оспы, снижая риск возникновения заболевания. Вариоляция служила гарантией того, что лицо и кожа девочек не будут позже испорчены оспой.
Постепенно инокуляция стала распространяться за пределами Дании. Известный французский философ Вольтер был настолько впечатлен этим явлением, что ему удалось передать через переписку свой энтузиазм Екатерине II.
После того, как от оспы привилась сама императрица, ее сын Павел и граф Орлов, этот метод профилактики заболевания стал популярен и в России.
Считается, что метод вакцинации впервые предложил врач Эдвард Дженнер в 1796 году. Слово «вакцинация» происходит от названия вируса коровьей оспы Variolae vaccinae. Ученый успешно привил восьмилетнего Джеймса Фиппса (James Phipps) вирусом коровьей оспы, в результате чего мальчик получил иммунитет и против натуральной оспы.
 Картина художника Эрнеста Борда «Эдвард Дженнер прививает Джеймса Фиппса»
Картина художника Эрнеста Борда «Эдвард Дженнер прививает Джеймса Фиппса»
В истории науки существуют доказательства того, что Дженнер был далеко не первым, кто наблюдал невосприимчивость переболевших коровьей оспой доярок к натуральной оспе. Например, в 1774 году английский фермер Бенджамин Джести во время эпидемии привил своих сыновей и жену вирусом коровьей оспы. После того, как они переболели менее тяжелой формой заболевания, семья приобрела иммунитет и к натуральной оспе. Тем не менее широкое признание получил именно Эдвард Дженнер. Он не только решил проверить собственные давние наблюдения, но и ввел термины «вакцинация» и «вакцина», которые мы используем и по сей день. Экс-перименты в области прививок дали толчок развитию учения о вакцинах. Именно им мы обязаны исчезновению вируса натуральной оспы. Последняя смерть от этого заболевания была зафиксирована в 1978 году в Англии — фотограф заразилась натуральной оспой в лаборатории.
В настоящее время существует более 100 видов вакцин от десятков инфекций, которые по основным характеристикам делятся на 4 класса:
1. Инактивированные вакцины
Инактивированные вакцины содержат убитые бактерии, вирусы, либо их части. К таким вакцинам относятся прививки против гриппа, брюшного тифа, клещевого энцефалита, бешенства, гепатита А и другие.
2. Живые (аттенуированные) вакцины
В этих вакцинах присутствуют ослабленные возбудители, которые не способны вызвать заболевание. При их введении в организм человека запускается иммунный ответ с образованием антител и клеток-памяти. Благодаря аттенуированным вакцинам организм в большинстве случаев защищен от туберкулеза, ротавирусной инфекции, кори, краснухи, полиомиелита, ветряной оспы («ветрянки») и других заболеваний.
3. Анатоксины (токсоиды)
Этот тип вакцин содержит токсины бактерий, которые были обработаны специальным образом. При этом теряются их вредоносные свойства, но сами токсины не сильно изменяют свою структуру. На основе анатоксинов создают прививки от дифтерии, коклюша и столбняка.
4. Молекулярные вакцины
Молекулярные вакцины содержат белки или фрагменты белков микроорганизмов, характерных для определенного типа возбудителей. В наши дни такая вакцина существует против вирусного гепатита B. Необходимые компоненты для молекулярных вакцин получают с помощью методов генной инженерии. Эти вакцины создаются для предупреждения болезни: прививку делают здоровому человеку, чтобы заранее «вооружить» организм средствами борьбы с инфекцией.
Но существует исключение — вакцина, которая применяется после инфицирования. Луи Пастер и его ученик Эмиль Ру разработали средство против бешенства, которое вводят уже после укуса зараженным животным. Эффективность такой вакцинации можно объяснить длительным инкубационным периодом этого вируса. Он поражает центральную нервную систему — головной и спинной мозг. Чтобы проникнуть в эти органы, вирусу необходимо время. Так что иммунная система успевает выработать ответ и болезнь не развивается.
После того, как в организм попадают компоненты вакцин, запускается тот же механизм, который срабатывает при возникновении инфекции.
Организм вырабатывает антитела, но при этом не атакует предполагаемый патоген, поскольку вакцины заболевания вызвать не могут. Это, своего рода, «репетиция» действий иммунной системы в ответ на попадание опасного возбудителя заболевания. «Боевые учения», которые при возникновении реальной угрозы позволят организму адекватно на нее реагировать.
После прививки и синтеза необходимых антител, организм уже «выигрывает время»: его B-клетки «помнят», какие именно антитела нужно производить при встрече с определенным патогеном.
Как для поддержания эффективности войск нужны регулярные учения, так и прививки необходимо делать несколько раз для выработки антител, которые будут максимально быстро распознавать антиген. Каждое следующее появление антигена усиливает иммунитет к конкретному возбудителю инфекции, поэтому его удаление из организма происходит все быстрее и быстрее.
В итоге при иммунизации в теле человека остаются только те B-клетки, которые производят наиболее сильнодействующие антитела.
Что происходит в случае отсутствия антител к инфекционному агенту? Например, при заболевании полиомиелитом может развиться паралич. Корь в некоторых случаях вызывает энцефалит и слепоту. А клещевой энцефалит при отсутствии прививки может привести к летальному исходу. Прививка в большинстве случаев — это способ приобрести иммунитет к отдельному возбудителю без каких-либо затрат и потерь для организма.
В некоторых случаях после прививки могут наблюдаться побочные эффекты в виде недомоганий (боли в месте укола, слабость, головная боль, небольшое повышение температуры и другие), а иногда даже возможны серьезные приступы аллергических реакций. Побочные эффекты вакцин часто становятся поводом для возникновения множества вопросов и недоверия к прививкам. Многие люди отказываются делать их себе и своим детям, аргументируя это решение наличием у вакцин побочных эффектов. При этом большинство отказников не учитывают, что сами заболевания, от которых им предлагают вакцинироваться, в большинстве случаев намного опаснее сопутствующих эффектов прививок. Таким образом люди повышают уязвимость собственного иммунитета и риск заразиться серьезным заболеванием с намного более серьезными последствиями.
Лицензированные вакцины тщательным образом проверяются, а после выхода на рынок становятся постоянным объектом повторных проверок и отзывов.
Один из аргументов против вакцинации звучит следующим образом: «Я не прививался(-лась) и не заболел(-а), значит, можно обходиться без прививок». Действительно, у каждого из нас по теории вероятности есть шанс никогда не встретиться с возбудителем заболевания, или, встретившись, не заболеть. Это может быть связано со множеством факторов, в том числе — коллективным иммунитетом, сильным врожденным иммунитетом человека и другими. Но отказываться от прививок — в корне неверно.
И вот почему.
Во-первых, без поддержания на определенном уровне показателей иммунизации — коллективного иммунитета — могут вернуться редкие заболевания, которые прекратили свое распространение благодаря вакцинации большого количества людей.
Например, эпидемии коклюша и эпидемии полиомиелита могут возобновиться в случаях массовых отказов от прививок. В наши дни отсутствие заболевания у человека может быть связанно именно с коллективным иммунитетом. Прививка позволяет не только обезопасить свое здоровье, но и поддержать коллективную защиту от определенного вида инфекции.
Еще одна причина отказа от вакцинирования — использование тиомерсала или соединения ртути, которое необходимо для консервации вещества некоторых вакцин, выпускающихся в многодозовых флаконах.
В течение более 10 лет Всемирная организация здравоохранения (ВОЗ) тщательным образом изучала вопрос о безопасности использования этого вещества и неизменно приходила к однозначному выводу — количество содержащегося в вакцинах тиомерсала не представляет опасность для здоровья человека.
По данным ВОЗ, каждый год иммунизация позволяет предотвращать от двух до трех миллионов случаев смерти от дифтерии, столбняка, коклюша и кори. Помимо того, что прививки могут останавливать развитие и распространение инфекционных заболеваний, с помощью вакцинации удается препятствовать росту некоторых видов злокачественных опухолей. Так, например, известно, что некоторые виды онкологических заболеваний связаны с инфицированием отдельных тканей вирусами — рак шейки матки, вульвы, вагины, анального отверстия — вызываются вирусом папилломы человека (ВПЧ). Рак печени может спровоцировать вирус гепатита B. Если провести вакцинацию против этих возбудителей, то с очень высокой вероятностью можно избежать образования этих видов опухоли.
По данным сайта ВОЗ, вакцина против ВПЧ может предотвратить 70 % случаев развития рака шейки матки, 80 % случаев рака анального отверстия, 60 % случаев рака влагалища, 40 % случаев рака вульвы и, возможно, даже предупредить развитие некоторых видов рака ротовой полости.
В случае использования вакцины против вируса гепатита B вероятность заболеть раком печени составляет всего 5 %.
Существует еще один важный аргумент в пользу вакцинации. Дело в том, что привитому человеку совсем не понадобятся антибиотики для борьбы с бактериями-возбудителями, поскольку никакого лечения инфекционных заболеваний и не потребуется. Вакцинация косвенно предупреждает возникновение супербактерий — штаммов, устойчивых к антибиотикам, и способствует ограничению распространения устойчивости к антибиотикам, в том числе и к самым сильно действующими.
 Супербактерия, устойчивая к антибиотику
Супербактерия, устойчивая к антибиотику
Бактерия может стать устойчивой к действию антибиотика за сравнительно небольшой промежуток времени. Так, например, группа ученых из Гарварда под руководством профессора Роя Кишони показала, что кишечная палочка может стать устойчивой к 1000-кратной дозе антибиотика всего за 12 дней.
Устойчивость может развиваться не только к действию антибиотиков, но и к спирту — одному из главных антимикробных средств.
Австралийские ученые из Университета Мельбурна выяснили, что бактерии Enterococcus faecium из рода энтерококков часто являются причиной больничных инфекций. Этим бактериям не страшны не только многие антибиотики, но и дезинфицирующие средства на основе спиртов.
Спирт в составе гелей растворяет клеточную стенку — защитную оболочку бактерий. Профессор Тимоти Стиниа и его коллеги предполагают, что мутации в генах E. faecium, по всей видимости, наделили этих бактерии способностью создавать клеточные стенки, которые не растворяются под действием спирта.
