Инсульт спинного мозга на мрт
Онемение кожи, нарушение движений в ноге… Одним из заболеваний, при которых встречаются такие проявления, является инсульт. В сознании прочно закрепилась связь: если инсульт – значит головного мозга.
Однако бывает он ещё и спинальным, затрагивающим «магистральный кабель» организма — спинной мозг. С врачом-неврологом «Клиника Эксперт Воронеж» Власовой Ириной Владимировной говорим об этой патологии. Спинальный инсульт — тема нашего интервью.
— Ирина Владимировна, сейчас во многих городах России проводится кампания, направленная на информирование людей о первых признаках инсульта. Но помимо инсульта головного мозга есть не менее опасное заболевание – спинальный инсульт. Расскажите, что это такое?
Это острое нарушение спинального кровообращения, которое может развиваться в связи со сдавлением, закупоркой или разрывом спинальной артерии. При этом возможны два варианта развития событий: ишемия или кровоизлияние. Исходя из этого спинальный инсульт подразделяют на ишемический и геморрагический. Первая форма встречается чаще.
Читайте материал по теме: Ишемический и геморрагический инсульт: в чём разница?
— Спинальный инсульт отражен в МКБ-10?
Да, его код G95.1
— Как часто встречается эта патология у россиян и кто в группе риска?
Она сравнительно редкая: в структуре неврологических болезней составляет 1-1,5%. Риск возникновения у женщин и мужчин в целом одинаков. Чаще всего это диагноз выставляется в возрастном диапазоне 30-70 лет.
В СТРУКТУРЕ НЕВРОЛОГИЧЕСКИХ БОЛЕЗНЕЙ
СПИНАЛЬНЫЙ ИНСУЛЬТ СОСТАВЛЯЕТ 1-1,5%
По каким причинам возникает спинальный инсульт? Выделяют несколько групп, среди которых:
— патологические изменения сосудов, снабжающих кровью спинной мозг (бывают врождёнными — например, аневризмы, мальформации, недоразвитие, и приобретёнными — например, атеросклероз);
Читайте материал по теме: Помогут ли народные методы лечения в терапии атеросклероза?
— процессы, ведущие к сдавлению кровоснабжающих спинной мозг сосудов извне (опухоли, иные объёмные образования в грудной или брюшной полости, увеличенные лимфоузлы, отломки позвонков при травмах);
— осложнения, возникающие при операциях на позвоночнике или близлежащих сосудах (в частности, на аорте).
ПРИ ПОЯВЛЕНИИ СИМПТОМОВ СПИНАЛЬНОГО ИНСУЛЬТА
ЧЕЛОВЕК НУЖДАЕТСЯ В СРОЧНОМ ОКАЗАНИИ
МЕДИЦИНСКОЙ ПОМОЩИ И ЭКСТРЕННОЙ ГОСПИТАЛИЗАЦИИ
В СОСУДИСТЫЙ ЦЕНТР. ВЫЗЫВАЙТЕ СКОРУЮ
Чаще всего эта патология развивается при совокупности нескольких факторов.
— Какими симптомами проявляется спинальный инсульт?
Признаки появляются достаточно быстро (от нескольких минут до нескольких часов, реже — суток). Они довольно разнообразны, что объясняется расположением места поражения, его распространённостью.
На уровне и ниже места поражения отмечаются нарушения движений (парезы), чувствительности и функций тазовых органов.
Ишемический инсульт развивается чаще на фоне «предвестников». Это могут быть различные кратковременные расстройства чувствительности (онемение, покалывания, преимущественно в нижних конечностях), преходящие двигательные нарушения в виде парезов.
При геморрагическом спинальном инсульте отмечается сильная боль в позвоночнике, с корешковыми симптомами, а также перечисленные выше двигательные и иные нарушения.
— Что необходимо делать при признаках спинального инсульта? В чём заключается первая помощь?
Если у человека появляется что-то из вышеназванных симптомов, он нуждается в срочном оказании медицинской помощи и экстренной госпитализации в сосудистый центр. Вызывайте скорую.
— Для того, чтобы помочь пациенту с инсультом головного мозга – у врачей всего четыре часа. Как быстро необходимо доставить больного с подозрением на спинальный инсульт в стационар?
Речь идёт о так называемом «терапевтическом окне». Оно составляет до 4-6 часов (чем раньше, тем лучше). Чем раньше будет оказана помощь, тем меньшей будет зона и выраженность поражения.
По прошествии этого времени шансы обратить вспять возникшие изменения уменьшаются.
— Что входит в «золотой стандарт» диагностики спинального инсульта?
Обязательно выполняется сбор жалоб и анамнеза, неврологическое обследование.
Используются компьютерная и магнитно-резонансная томография, спинальная ангиография, люмбальная пункция и электронейромиография.
Записаться на МРТ позвоночника можно здесь
Выполняется общий и биохимический анализ крови, коагулограмма (изучение особенностей свёртывающей системы крови), уровень глюкозы и липидов. Проводятся консультации других специалистов.
— С какими болезнями проводится разграничение спинального инсульта?
В круг патологий для дифференциальной диагностики включают острое воспаление спинного мозга, его опухоли и объёмные образования, эпидуральные абсцессы, сирингомиелия.
— Как проводится лечение спинального инсульта? Каковы его принципы?
Вне зависимости от его разновидности, проводится неспецифическая терапия, направленная на уменьшение отёка, поддержание обменных процессов в нервных клетках, профилактику осложнений.
При ишемическом спинальном инсульте осуществляется нейропротективная терапия, назначаются антикоагулянты и дезагреганты.
Если это геморрагический спинальный инсульт, применяются средства для остановки кровотечения, по показаниям выполняется хирургическое вмешательство для ликвидации его источника.
— Ирина Владимировна, каков прогноз у пациентов со спинальным инсультом? Современная медицина научилась успешно лечить это заболевание и реабилитировать таких больных?
Эта патология имеет большей частью благоприятный исход, однако иногда она может закончиться инвалидизацией или смертью. Это может быть, в частности, при злокачественных опухолях, тяжёлом общесоматическом фоне (например, наличие сахарного диабета), присоединении инфекции (например, развитие пневмонии).
Также на исход оказывают влияние такие факторы, как причина, приведшая к развитию инсульта, анатомо-физиологические особенности «обходного» кровообращения. Рано начатое лечение улучшает прогноз заболевания.
СПИНАЛЬНЫЙ ИНСУЛЬТ ИМЕЕТ
БОЛЬШЕЙ ЧАСТЬЮ БЛАГОПРИЯТНЫЙ ИСХОД.
РАНО НАЧАТОЕ ЛЕЧЕНИЕ УЛУЧШАЕТ ПРОГНОЗ ЗАБОЛЕВАНИЯ
Восстановление после спинального инсульта обеспечивается проведением реабилитационных мероприятий. Ранняя реабилитация включает применение лечебной физкультуры, кинезио- и физиотерапии, массажа, эрготерапии.
Успешность реабилитации также зависит от объёма поражения ткани спинного мозга, своевременности обращения за помощью (в пределах «терапевтического окна»).
— Наш материал будет неполным, если мы не поговорим о профилактике заболевания. Как избежать возникновения спинального инсульта?
Его предотвращение заключается в своевременной диагностике и лечении сосудистых патологий; обнаружении и ликвидации мальформаций, аневризм; лечении межпозвонковых грыж; профилактике травм позвоночного столба.
Читайте материал по теме: Что такое грыжи и протрузии позвоночника?
Важно вести активный образ жизни, нормализовать вес, рационально питаться, избавиться от вредных привычек.
Другие материалы по темам:
Тянем-потянем! Кому поможет вытяжение позвоночника?
Что покажет МРТ позвоночного столба?
Для справки:
Власова Ирина Владимировна
Выпускница факультета «Лечебное дело» Воронежской государственной медицинской академии 2007 года.
С 2007 по 2009 годы проходила клиническую ординатуру по специальности «Неврология».
В настоящее время занимает должность врача-невролога в «Клиника Эксперт Воронеж». Принимает по адресу: ул. Пушкинская, д. 11.
Инсульт (или инфаркт) спинного мозга (ИСМ) это острое нарушение спинномозгового кровообращение в связи со сдавлением, закупоркой или иным поражением спинальной артерии (зачастую причину выяснить не удается) с последующим развитием размягчения и образованием полости в области его васкуляризации. До 40 лет причиной ИСМ чаще становятся васкулиты, а от 40 до 60 лет — патология аорты. ИСМ чаще встречается в возрасте 51 — 60 лет (по литературным данным средний возраст заболеваемости ИСМ 59 лет), преимущественно болеют женщины.
ИСМ является полиэтиологичным заболеванием, причинами которых могут быть: спонтанные или травматические повреждения позвоночной артерии (ПА), атеросклероз или артериальная эмболия ПА, снижение артериального давления (АД) вследствие сердечной недостаточности, фиброзно-хрящевая эмболия радикуло-медуллярной артерии, васкулиты (вызванные узелковым периартеритом, антифосфолипидным синдромом, нейросифилисом, системной красной волчанкой), серповидная анемия, ветрянная оспа с васкулопатией, злоупотребление кокаином.
В редких случаях ИСМ могут вызвать следующие факторы: кессонная болезнь, мануальная терапия, лечебные или диагностические блокады шейных и поясничных корешков СМ, ортопедические операции при сколиозе, внутричерепные осложнения при эндоваскулярных вмешательствах, злокачественный лимфаматоз, субарахноидальное кровоизлияние, менингококковый менингит, миелопатия у сёрфингистов.
Обратите внимание! Метаболическая дисфункция при ишемии СМ связана с ионным дисбалансом (притоком K+ и Ca2+), выделением возбуждающих аминокислот и их производных, гипергликозом и лактатным ацидозом в области очага ишемии. Ионный дисбаланс приводит к увеличению внеклеточного K+, который инициирует деполяризацию мембраны и высвобождение возбуждающей аминокислоты глутамата. Высокие концентрации глутамата активируют α-амино-3-гидрокси-5-метил-4-изоксазол-пропионовую кислоту (AMPA) и каинатные рецепторы в белом веществе СМ, в то время как активация рецепторов N-метил-D-аспартата (NMDA) является основным механизмом гибели нейронов в сером веществе. Соответственно, активация АМРА-/каинатных рецепторов может быть ассоциирована с обширным аксональным повреждением и развитием глубокого неврологического дефицита, а активация NMDA-рецепторов — преимущественно с сегментарными повреждениями без тяжелых проводниковых расстройств. При этом считается, что NMDA-рецепторы (NR2A, NR3B) рассредоточены по всему СМ, в то время как AMPA-рецепторы (GluR1 — GluR4) превалируют в поясничном отделе, а каинатные рецепторы (GluR5a) — в шейном. Сравнительные экспериментальные исследования показали, что нейроны СМ менее чувствительны к активации NMDA-рецепторов и более подвержены влиянию АМРА-/каинатных рецепторов. Также предполагается, что NMDA-рецепторы регулируют артериальное кровообращение, а АМРА-/каинатные — венозную гемодинамику (эти особенности спинальных глутаматных рецепторов позволяют рассматривать их в качестве перспективных биохимических маркеров с высоким уровнем чувствительности и специфичности).
Клинически ИСМ проявляется внезапной болью спине в сочетании с симптомами поражения СМ в течение часа. ИСМ является редкой патологией распространенностью 1 — 1,2% от всех случаев инсультов, так как окклюзия единичной артерии СМ, как правило, не приводит к развитию спинального инсульта в силу выраженности коллатерального кровообращения и множества анастомозов между артериями.
Кровоснабжение спинного мозга (СМ) [►] осуществляется из разных систем артерий. В шейном отделе кровоснабжение происходит из подключичной и позвоночной артерии, в грудном и поясничном областях из грудно-поясничных ветвей аорты, в крестцовой области a. hypogastrica. Эти артерии формируют сегментарное и продольное кровоснабжения СМ с помощью передней спинальной артерии (anterior spinal artery — ASA), двумя задними спинальными артериями (posterior spinal arteries — PSA) и двумя заднелатеральными спинальными артериями (postero-lateral spinal arteries — PLSA). Одной из крупной ASA считается артерия Адамкевича, которая располагается в промежутках Th9 — Th11 позвонков. Самой уязвимой частью ASA считается грудной отдел СМ. Так как в этой области количество анастомозов и количество корешковых артерий, которые формируют ASA наименьшее в сравнении с другими отделами. И, наоборот, задняя спинальная артерия (PSA) имеет множество коллатеральных путей, что, соответственно означает, что риск развития ИСМ в этой зоне наименьший.
В зависимости от топографии поражения сосуда развивается клиника поражения СМ по типу сегментарного или же поперечного поражения СМ в течение 30 — 45 мин. Наиболее подверженным к ИСМ является нижне-грудной отдел СМ. Для ИСМ характерно пара- или тетрапарез/плегия, нарушения чувствительности и тазовые расстройства, болевой синдром присутствует в 50 — 80% случаев. Клиническая симптоматика ИСМ схожая с клиникой с объемными процессами, следовательно, нужно проводить с ними дифференциальный диагноз.
Алгоритм введения пациента с подозрением ИСМ. В момент поступления пациента с подозрением ИСМ нужно провести тщательный неврологический осмотр и проверить гемодинамику. В последующем рекомендуется исследовать развернутый общий анализ крови, СОЭ, биохимию крови (сахар, липиды и холестерин, креатинин, белковые фракции), электролиты крови, коагулограмму. Рекомендуем проведение следующих инструментальных исследований: МРТ спинного мозга, КТ ангиография или МРТ ангиография, дуплексное сканирование брахио-цефальных сосудов (скрининг заболевания аорты и расслоения позвоночной артерии), ЭХО-КГ (скрининг кардиоэмболии), люмбальная пункция (цитология, уровень глюкозы и белка, олигоклональные тела, антитела к вирусу герпес, исключить болезнь Лайма, венерические заболевания), ЭКГ, рентгенография легких.
Магнитно-резонансная томография (МРТ) является методом выбора при остром поражения СМ. На МРТ сканах очаг ИСМ визуализируются в режиме Т2 (T2W) в виде гиперинтенсивного сигнала. Однако некоторые исследователи сообщают, что ИСМ может проявиться на МРТ лишь в 45% случаях, в остальных же случаях в первые часы никаких изменений в СМ нет. Проведение компьютерной томографии (КТ) СМ нужно для исключения объемных процессов СМ, он используется в тех случаях, когда МРТ провести невозможно. Диффузионно-взвешенное МРТ (DWI) в отличие от головного мозга DWI СМ провести технически сложно. Но DWI имеет преимущество над МРТ, так как он считается более чувствительным в диагностике ИСМ в первые часы инсульта. Ангиографию артерии СМ рекомендуется использовать строго по показаниям, для верификации и лечения АВМ.
На сегодняшний день, изучая протокола лечения ИСМ четких рекомендаций в терапии не найдено. Тактика введения пациентов обычно направлена на профилактику вторичных осложнений (тромбо-профилактика, профилактика пролежней, инфекций) и реабилитационное восстановительное лечение. Стандартной медикаментозной терапией считается применение аспирина. Использование аспирина в комбинации с клопидогрелом, снижает риск инфаркта миокарда, повторных инсультов и летальных исходов (ацетилсалициловая кислота в дозе 75 — 150 мг в сутки, клопидогрель — первая доза 300 мг в сутки, затем 75 мг в сутки). Положительный результат лечения нейропротекторами доказано только на экспериментальных животных. При признаках сдавления СМ рекомендуется лечение совместно с нейрохирургом, и возможно оперативное вмешательство.
Литература:
статья «Опыт комплексного лечения пациента с ишемическим инсультом спинного мозга» А.Ж. Жумадильдина, С.Д. Карибай, Р.Ш. Танкачеев, Ж.Т. Такенов, И.Ж. Галиев, К.К. Ахметов, Б.С. Мустафаев, Н.Ж. Утенов, Б.С. Кыстаубаев, С.А. Утеуова; АО «Национальный центр нейрохирургии», г. Астана, Казахстан (журнал «Нейрохирургия и неврология Казахстана» №1 (42), 2016, стр. 39 — 45);
статья «Острые ишемические нарушения спинального кровообращения» Ф.А. Хабиров, Э.Ф. Рахматуллина, О.С. Кочергина, Т.И. Хайбуллин, Е.В. Гранатов; Казанская государственная медицинская академия Республиканская клиническая больница восстановительного лечения МЗ РТ (журнал «Практическая медицина» №1 (66), 2013) [читать];
статья «Острые нарушения спинномозгового кровообращения» Савицкая И.Б., Харьковская медицинская академия последипломного образования (журнал «Медицина неотложных состояний» №2 (27), 2010) [читать];
статья «Ишемический инфаркт в бассейне спинальной артерии Депрож-Готтерона с наличием радикуло-эпиконус-конусного синдрома» Протас Р.Н., Кубраков К.М., Выхристенко К.С.; УО «Витебский государственный ордена Дружбы народов медицинский университет» (журнал «Вестник ВГМУ» №2, 2007) [читать];
статья «Сосудистая миелопатия: причины и механизмы, возможности диагностики и лечения» Пономарев Г.В., Скоромец А.А., Краснов В.С., Родионова О.В., Глистенкова Д.Д., Порхун Н.Ф., Дамбинова С.А.; Кафедра неврологии ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет им. академика И.П. Павлова» Минздрава России (журнал «Неврология, нейропсихиатрия, психосоматика» №1, 2018) [читать];
статья «Механизмы развития и профилактика синдрома передней спинальной артерии после операций по поводу аневризм брюшной аорты» Абдуллатиф Айдин; Отделение хирургии, Королевский колледж, Лондон, Великобритания (журнал «Ангиология и сосудистая хирургия» №1, 2015) [читать].

Спинальный инсульт — острое нарушение спинномозгового кровообращения с развитием ишемии/кровоизлияния. Проявляется остро возникающими двигательными нарушениями центрального и периферического типа, снижением различных видов чувствительности, расстройством функции тазовых органов. Диагноз устанавливается на основании клинических данных, результатов томографии, ангиографии, анализа цереброспинальной жидкости, электронейромиографии. Консервативная терапия проводится дифференцированно в соответствии с видом инсульта. Для удаления тромба, аневризмы, восстановления целостности сосуда требуется хирургическое вмешательство.
Общие сведения
Спинальный (спинномозговой) инсульт встречается значительно реже расстройств церебрального кровообращения. Причина становится понятной с учетом соотношения масс спинного и головного мозга, которое составляет примерно 1:47. Среди всех острых нарушений гемодинамики ЦНС спинальный инсульт встречается в 1-1,5% случаев. Наиболее часто заболевание диагностируется в возрастном периоде 30-70 лет. Лица мужского и женского пола страдают одинаково часто. Подавляющее большинство инсультов спинного мозга носят ишемический характер. Наибольшее число поражений приходится на поясничные, нижние грудные спинномозговые сегменты.
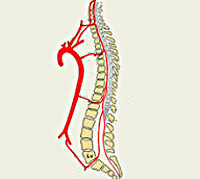
Спинальный инсульт
Причины спинального инсульта
Основными причинами острого расстройства спинномозгового кровообращения являются тромбоэмболия, сдавление, продолжительный спазм, разрыв обеспечивающих спинальное кровоснабжение сосудов. Провоцирующие сосудистую катастрофу этиофакторы многочисленны и разнообразны. Многогранность этиологии послужила поводом к разделению вызывающих спинальный инсульт факторов на две основные группы.
Первичные сосудистые поражения:
- Аномалии спинномозговых сосудов: артериовенозные мальформации, аневризмы, перегибы. Встречаются достаточно редко. Создают замедляющие кровоток препятствия. Истончение сосудистой стенки в области аневризмы, мальформации провоцирует ее разрыв с развитием геморрагического инсульта.
- Изменения сосудистой стенки: атеросклероз, амилоидоз, варикозное расширение вен, васкулит. Атеросклероз аорты и спинальных артерий является наиболее частой причиной ишемического спинального инсульта. Нарушение кровоснабжения происходит вследствие уменьшения просвета артерий из-за образующихся атеросклеротических бляшек, закупорки сосудов оторвавшимися от бляшки массами.
- Повреждения сосудов. Разрыв сосуда возможен при позвоночно-спинномозговой травме, повреждении сосудистой стенки осколком вследствие перелома позвоночника. Крайне редко встречаются ятрогенные травмы, являющиеся осложнением люмбальной пункции, спинальной анестезии, оперативных вмешательств в области позвоночника.
Вторичные расстройства гемодинамики:
- Патология позвоночного столба: пороки развития позвоночника, остеохондроз, спондилит, межпозвоночная грыжа, спондилолистез. Изменение взаимного анатомического расположения структур позвоночного столба вследствие аномалии, смещения позвонков обуславливает сдавление спинальных сосудов. Остеофиты, грыжи диска также вызывают компрессию рядом расположенных сосудов.
- Опухоли спинного мозга и позвоночника. По мере роста новообразования давят на проходящие рядом сосуды, уменьшая их просвет. Злокачественные опухоли способны прорастать стенки сосудов, провоцировать их истончение, разрушение, приводящее к кровоизлиянию.
- Поражение спинальных оболочек: арахноидит, менингит. Воспалительный процесс переходит на спинномозговые сосуды. Васкулит приводит к повышенной проницаемости, нарушению эластичности, образованию тромботических отложений в области поражённого участка сосудистой стенки.
- Болезни крови: гемофилия, лейкемия, коагулопатии, тромбоцитемия. Сопровождаются нарушением реологических свойств крови, гемостатических механизмов. Геморрагический спинальный инсульт возникает вследствие кровоточивости при малейших сосудистых повреждениях, ишемический — вследствие повышенного тромбообразования.
Во многих случаях спинальный инсульт развивается в результате реализации сразу нескольких причин. Вероятность патологии увеличивается при наличии способствующих обстоятельств. Наиболее значимыми предрасполагающими факторами являются артериальная гипертензия, ожирение, гиперлипидемия, гиподинамия, курение.
Патогенез
Шейные, верхние грудные сегменты спинного мозга кровоснабжаются системой позвоночных артерий, берущих начало в подключичной артерии. Кровоснабжение с четвёртого грудного сегмента до крестцового отдела включительно осуществляется идущими от аорты межрёберными, поясничными, крестцовыми сосудами. Кровообращение в области конского хвоста обеспечивает внутренняя подвздошная артерия. Сосуды, подходящие к спинному мозгу в составе спинномозговых корешков, дают начало радикуломедуллярным артериям, число которых варьируется от 5 до 16. Радикуломедуллярные сосуды образуют многочисленные анастомозы, формирующие вдоль передней поверхности мозга переднюю спинальную артерию, вдоль задней — 2 задних. Вариабельность числа и расположения радикуломедуллярных артерий вызывает сложности определения локализации сосудистой проблемы.
Локальное нарушение прохождения крови в сосуде (вследствие закупорки, компрессии, спазма, разрыва) вызывает гипоксию (кислородное голодание), дисметаболизм нейронов в кровоснабжаемой области, образование зоны кровоизлияния. При остром развитии указанные расстройства не успевают компенсироваться коллатеральным кровообращением, метаболической перестройкой. В результате возникает дисфункция нейронов участка спинномозгового вещества. Образуется зона ишемии/геморрагии, трансформирующаяся впоследствии в зону некроза (гибели нейронов) с формированием необратимого неврологического дефицита.
Классификация
Спинальный инсульт может иметь несколько этиопатогенетических вариантов. Понимание механизмов развития, составляющих основу конкретного случая заболевания, имеет принципиальное значение в клинической неврологии. В связи с этим основная классификация спинальных инсультов основана на патогенетическом принципе и включает три вида инсульта:
- Ишемический (инфаркт). Вызван спазмом, облитерацией, компрессией одной/нескольких кровоснабжающих спинной мозг артерий с формированием ишемизированного участка в веществе спинного мозга.
- Геморрагический. Возникает вследствие разрыва, повреждения стенки сосуда. Кровоизлияние в паренхиму спинного мозга носит название гематомиелия, в оболочки — гематорахис.
- Смешанный. Кровоизлияние сопровождается рефлекторным сосудистым спазмом с образованием вторичной ишемической зоны.
Соответственно морфопатогенетическим механизмам развития заболевания в его течении выделяют четыре периода:
- Стадия предвестников. Характерна для ишемического инсульта. Проявляется преходящими эпизодами болей в спине, двигательных, сенсорных расстройств.
- Стадия развития инсульта (инсульт в ходу) — период прогрессирования патологических изменений: расширения очага ишемии, продолжения кровотечения. Клинически сопровождается нарастанием симптоматики.
- Стадия обратного развития. Лечебные мероприятия останавливают прогрессирование, начинается восстановление функции уцелевших нейронов. Постепенно уменьшается выраженность неврологического дефицита.
- Стадия резидуальных последствий. Обусловлена неполным восстановлением утраченных функций из-за массовой гибели нейронов. Остаточные постинсультные симптомы носят стойкий пожизненный характер.
Симптомы спинального инсульта
Симптоматика возникает внезапно в течение нескольких минут, реже — часов. Ишемический спинальный инсульт в ряде случаев имеет продромальный период в виде эпизодов перемежающейся хромоты, парестезий, периодических болей в позвоночнике, симптомов радикулита, транзиторных тазовых расстройств. В дебюте заболевания возможно постепенное нарастание симптомов. Болевой синдром нехарактерен, напротив, поражение сенсорных зон спинного мозга приводит к исчезновению болевых ощущений, отмечавшихся в период предвестников.
Манифестация гематомиелии происходит после травмирования позвоночника, физической нагрузки, сопровождается подъёмом температуры тела. Типична острая кинжальная боль в позвоночном столбе, иррадиирующая в стороны, зачастую принимающая опоясывающий характер. Гематорахис протекает с раздражением мозговых оболочек, распространение процесса на оболочки головного мозга вызывает появление церебральной симптоматики: цефалгии, головокружения, тошноты, угнетения сознания.
Спинальный инсульт отличается большим полиморфизмом клинической картины. Неврологический дефицит зависит от локализации, распространённости процесса по поперечнику спинного мозга и по его длине. Двигательные расстройства характеризуются вялым периферическим парезом на уровне поражения, центральным спастическим парезом ниже поражённого сегмента. Периферический парез сопровождается мышечной гипотонией, гипорефлексией, впоследствии приводит к атрофии мышц. При центральном парезе наблюдается спастический мышечный гипертонус, гиперрефлексия, возможно образование контрактур. Локализация зоны поражения в шейных сегментах проявляется вялым парезом верхних конечностей и спастическим нижних, в грудных сегментах — центральным нижним парапарезом, в пояснично-крестцовых — периферическим парапарезом.
Сенсорные нарушения возникают ниже уровня поражения, зависят от локализации инсультного очага в поперечнике спинного мозга. При обширном спинальном инсульте с патологическими изменениями по всему спинномозговому поперечнику отмечается выпадение всех видов чувствительности, тазовые нарушения, двусторонний двигательный дефицит. Вовлечение половины поперечника приводит к развитию синдрома Броун-Секара: гомолатерально выявляются двигательные нарушения, выпадение глубокой чувствительности, гетеролатерально — нарушения поверхностного (болевого, температурного) восприятия.
При поражении вентральной половины (катастрофа в передней спинномозговой артерии) моторные расстройства сопровождаются выпадением болевого чувства, задержкой мочи, кала. Тактильное, мышечно-суставное восприятие сохранены. Дорсальный инсульт (патология задней спинномозговой артерии) наблюдается редко, проявляется синдромом Уильямсона: спастический парез, сенситивная атаксия, сегментарная гипестезия, утрата вибрационной чувствительности нижних конечностей. Изолированное поражение переднего рога отличается наличием лишь одностороннего периферического пареза.
Осложнения
Спинальный инсульт характеризуется двигательными нарушениями, без соответствующего лечения трансформирующимися в стойкие ограничения двигательной функции. Пациенты утрачивают способность свободно передвигаться, при спастическом парезе ситуация усугубляется развитием контрактур суставов. В случае выраженного тетрапареза больные оказываются прикованными к постели. Обездвиженность опасна развитием пролежней, застойной пневмонии. Тазовые нарушения осложняются восходящей инфекцией мочевыводящих путей: уретритом, циститом, пиелонефритом. Присоединение инфекционных осложнений способно привести к сепсису с угрозой летального исхода.
Диагностика
Диагностические мероприятия начинаются со сбора анамнеза. Имеет значение наличие стадии предвестников, острое/подострое начало, последовательность развития симптоматики. Выявленный в ходе неврологического осмотра моторный/сенсорный дефицит позволяет неврологу предположить топический диагноз, однако разнообразие индивидуальных вариантов спинального кровоснабжения обуславливает сложности определения места сосудистой окклюзии или разрыва. С целью уточнения диагноза проводятся инструментальные исследования:
- Томография позвоночника. Компьютерная томография позволяет определить смещение, повреждение позвонков, наличие осколков, остеофитов, сужение межпозвонковой щели. МРТ позвоночника лучше визуализирует спинной мозг, даёт возможность диагностировать межпозвоночную грыжу, компрессию позвоночного канала, спинальную опухоль, гематому.
- Люмбальная пункция. У 30% пациентов исследование цереброспинальной жидкости не выявляет отклонений. У большинства больных в стадии развития патологии наблюдается повышение концентрации белка до 3 г/л, плеоцитоз 30-150 клеток в 1 мкл. Геморрагический вариант сопровождается появлением в ликворе эритроцитов.
- Спинальная ангиография. Проводится для выявления аневризм, мальформаций, тромбоза, сдавления сосуда извне. Более простым, но менее информативным исследованием спинального кровообращения в грудном и поясничном отделах является УЗДГ аорты и её ветвей.
- Электронейромиография. Необходима для обнаружения клинически не диагностируемого расстройства иннервации отдельных мышц.
Для определения причинной фоновой патологии по показаниям проводят консультации терапевта, кардиолога, эндокринолога, гематолога, исследуют кровь на сахар, уровень липопротеидов, холестерина, делают коагулограмму. Дифференциальная диагностика осуществляется с острым миелитом, опухолью спинного мозга, инфекционной миелопатией, сирингомиелией, эпидуральным абсцессом. Важной для определения лечебной тактики является дифференцировка геморрагического и ишемического характера инсульта.
Лечение спинального инсульта
При данном заболевании требуется проведение ургентных лечебных мероприятий. Раннее начало терапии позволяет остановить расширение зоны спинального поражения, предотвратить гибель нейронов. Осуществляется комплексное консервативное лечение, соответствующее виду инсульта:
- Неспецифическая терапия. Назначается независимо от вида инсульта, направлена на снижение отёка, поддержание метаболизма нейронов, повышение устойчивости спинальных тканей к гипоксии, профилактику осложнений. Проводится мочегонными (фуросемидом), нейропротекторами, антиоксидантами, витаминами группы В.
- Специфическая терапия ишемии. Улучшение кровообращения ишемизированной зоны достигается применением сосудорасширяющих, дезагрегирующих, улучшающих микроциркуляцию средств. При тромбоэмболии показаны антикоагулянты: гепарин, надропарин.
- Специфическая терапия геморрагии. Заключается в использовании гемостатических фармпрепаратов: викасола, эпсилонаминокапроновой кислоты. Дополнительно назначаются ангиопротекторы, укрепляющие стенки сосудов.
В случае разрыва сосуда, сдавления опухолью, тромбоэмболии возможно хирургическое лечение. Операции проводятся нейрохирургами, сосудистыми хирургами в экстренном порядке. Перечень возможных оперативных вмешательств включает:
- Реконструктивные сосудистые операции: тромбоэмболэктомию, стентирование поражённого сосуда, ушивание/клипирование дефекта сосудистой стенки.
- Ликвидацию ангиодисплазии: иссечение мальформации, перевязку/склерозирование приводящих сосудов, резекцию аневризмы.
- Ликвидацию компрессии: удаление экстра-/интрамедуллярной спинальной опухоли, дискэктомию при грыже, фиксацию позвоночника.
В восстановительном периоде врачами реабилитологами применяется весь арсенал средств для скорейшего восстановления утраченных неврологических функций. Назначается лечебная физкультура, массаж, физиотерапия. Улучшению проводимости нервных волокон способствует электромиостимуляция, восстановлению произвольного контроля мочевыделительной функции — электростимуляция мочевого пузыря.
Прогноз и профилактика
Спинальный инсульт не является столь угрожающим жизни состоянием, как церебральный. Летальный исход возможен при злокачественных новообразованиях, тяжёлом общесоматическом фоне, присоединении вторичной инфекции. Своевременное лечение способствует быстрому регрессу симптоматики. Обширность зоны поражения, позднее начало лечения, сопутствующая патология обуславливают неполное восстановление, инвалидизацию пациента вследствие стойких резидуальных парезов, тазовых, чувствительных нарушений. Профилактика заболевания основана на своевременной терапии сосудистых заболеваний, выявлении и удалении мальформаций, лечении межпозвоночных грыж, предупреждении травм позвоночника. Большое значение имеет исключение предрасполагающих факторов: ведение активного образа жизни, нормализация веса, сбалансированное питание, отказ от курения.
