Изменения в белом веществе головного мозга при мрт
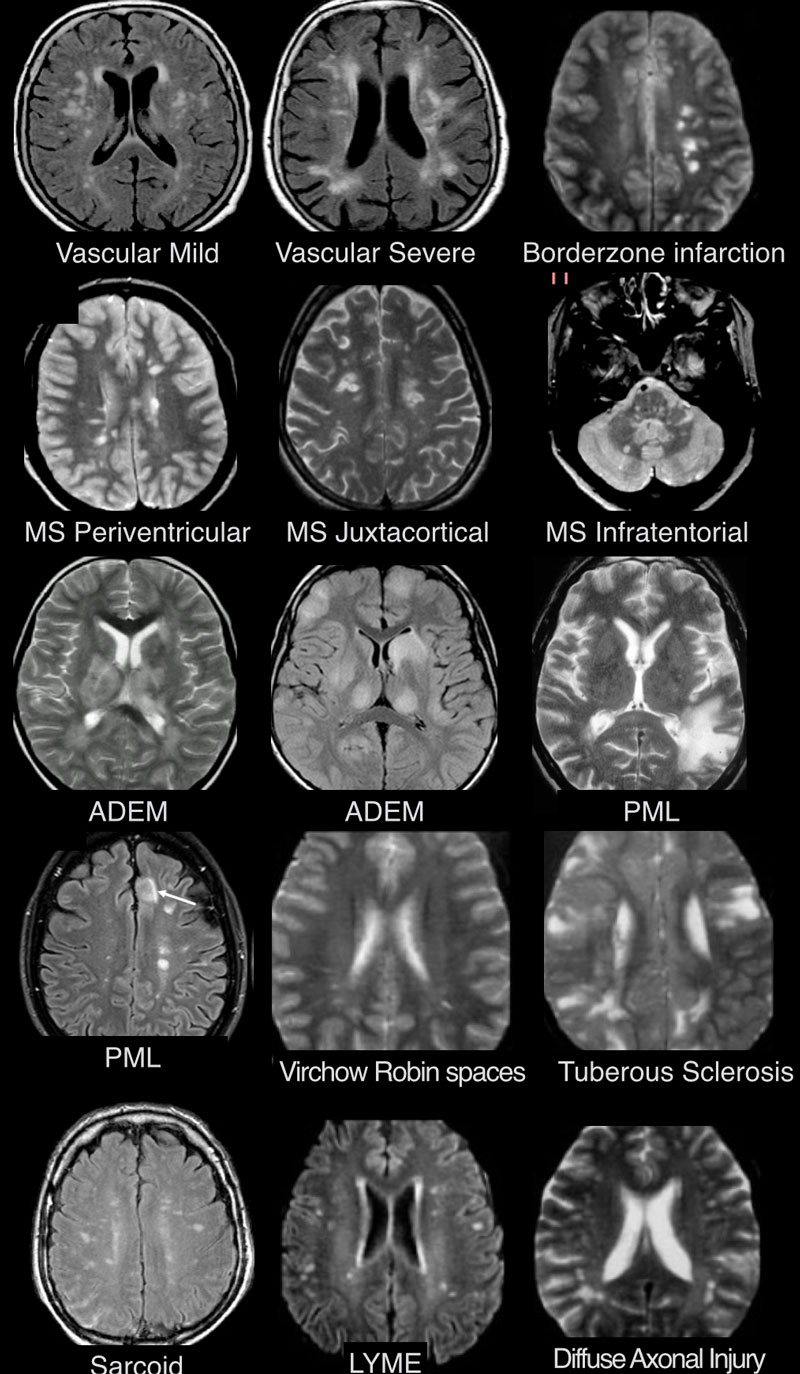
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ПОРАЖЕНИЙ БЕЛОГО ВЕЩЕСТВА
Дифференциально-диагностический ряд заболеваний белого вещества является очень длинным. Выявленные с помощью МРТ очаги могут отражать нормальные возрастные изменения, но большинство очагов в белом веществе возникают в течение жизни и в результате гипоксии и ишемии.
Рассеянный склероз считается самым распространенным воспалительным заболеванием, которое характеризуется поражением белого вещества головного мозга. Наиболее частыми вирусными заболеваниями, приводящими к возникновению похожих очагов, являются прогрессирующая мультифокальная лейкоэнцефалопатия и герпесвирусная инфекция. Они характеризуются симметричными патологическими участками, которые нужно дифференцировать с интоксикациями.
Сложность дифференциальной диагностики обусловливает в ряде случаев необходимость дополнительной консультации с нейрорадиологом с целью получения второго мнения.
ПРИ КАКИХ БОЛЕЗНЯХ ВОЗНИКАЮТ ОЧАГИ В БЕЛОМ ВЕЩЕСТВЕ?
Очаговые изменения сосудистого генеза
- Атеросклероз
- Гипергомоцистеинемия
- Амилоидная ангиопатия
- Диабетическая микроангиопатия
- Гипертония
- Мигрень
Воспалительные заболевания
- Рассеянный склероз
- Васкулиты: системная красная волчанка, болезнь Бехчета, болезнь Шегрена
- Саркоидоз
- Воспалительные заболевания кишечника (болезнь Крона, язвенный колит, целиакия)
Заболевания инфекционной природы
- ВИЧ, сифилис, боррелиоз (болезнь Лайма)
- Прогрессирующая мультифокальная лейконцефалопатия
- Острый рассеянный (диссеминированный) энцефаломиелит (ОДЭМ)
Интоксикации и метаболические расстройства
- Отравление угарным газом, дефицит витамина B12
- Центральный понтинный миелинолиз
Травматические процессы
- Связанные с лучевой терапией
- Постконтузионные очаги
Врожденные заболевания
- Обусловленные нарушением метаболизма (имеют симметричный характер, требуют дифференциальной диагностики с токсическими энцефалопатиями)
Могут наблюдаться в норме
- Перивентрикулярный лейкоареоз, 1 степень по шкале Fazekas
МРТ ГОЛОВНОГО МОЗГА: МНОЖЕСТВЕННЫЕ ОЧАГОВЫЕ ИЗМЕНЕНИЯ
На изображениях определяются множественные точечные и «пятнистые» очаги. Некоторые из них будут рассмотрены более детально.
Инфаркты по типу водораздела
- Главное отличие инфарктов (инсультов) этого типа — это предрасположенность к локализации очагов только в одном полушарии на границе крупных бассейнов кровоснабжения. На МР-томограмме представлен инфаркт в бассейне глубоких ветвей.
Острий диссеминированный энцефаломиелит (ОДЭМ)
- Основное отличие: появление мультифокальных участков в белом веществе и в области базальных ганглиев через 10-14 дней после перенесенной инфекции или вакцинации. Как при рассеянном склерозе, при ОДЭМ может поражаться спинной мозг, дугообразные волокна и мозолистое тело; в некоторых случаях очаги могут накапливать контраст. Отличием от РС считается тот момент, что они имеют большой размер и возникают преимущественно у молодых пациентов. Заболевание отличается монофазным течением
Болезнь Лайма
- Характеризуется наличием мелких очажков размером 2-3 мм, имитирующих таковые при РС, у пациента с кожной сыпью и гриппоподобным синдромом. Другими особенностями являются гиперинтенсивный сигнал от спинного мозга и контрастное усиление в области корневой зоны седьмой пары черепно-мозговых нервов.
Саркоидоз головного мозга
- Распределение очаговых изменений при саркоидозе крайне напоминает таковое при рассеянном склерозе.
Прогрессирующая мультфокальная лейкоэнцефалопатия (ПМЛ)
- Демиелинизирующее заболевание, обусловленное вирусом Джона Каннигема у пациентов с иммунодефицитом. Ключевым признаком являются поражения белого вещества в области дугообразных волокон, не усиливающиеся при контрастировании, оказывающие объемное воздействие (в отличие от поражений, обусловленных ВИЧ или цитомегаловирусом). Патологические участки при ПМЛ могут быть односторонними, но чаще они возникают с обеих сторон и являются асимметричными.
Пространства Вирхова-Робина
- Ключевой признак: гиперинтенсивный сигнал на Т2 ВИ и гипоинтенсивный на FLAIR
Сосудистые очаги
- Для зон сосудистого характера типична глубокая локализация в белом веществе, отсутствие вовлечения мозолистого тела, а также юкставентрикулярных и юкстакортикальных участков.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА МНОЖЕСТВЕННЫХ ОЧАГОВ, УСИЛИВАЮЩИХСЯ ПРИ КОНТРАСТИРОВАНИИ
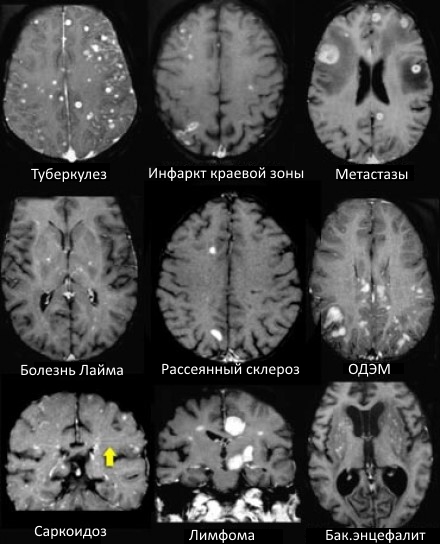
На МР-томограммах продемонстрированы множественные патологические зоны, накапливающие контрастное вещество. Некоторые из них описаны далее подробнее.
Васкулиты
- Большинство васкулитов характеризуются возникновением точечных очаговых изменений, усиливающихся при контрастировании. Поражение сосудов головного мозга наблюдается при системной красной волчанке, паранеопластическом лимбическом энцефалите, б. Бехчета, сифилисе, гранулематозе Вегенера, б. Шегрена, а также при первичных ангиитах ЦНС.
Болезнь Бехчета
- Чаще возникает у пациентов турецкого происхождения. Типичным проявлением этого заболевания признано вовлечение мозгового ствола с появлением патологических участков, усиливающихся при контрастировании в острой фазе.
Метастазы
- Характеризуются выраженным перифокальным отеком.
Инфаркт по типу водораздела
- Периферические инфаркты краевой зоны могут усиливаться при контрастировании на ранней стадии.
ПЕРИВАСКУЛЯРНЫЕ ПРОСТРАНСТВА ВИРХОВА-РОБИНА
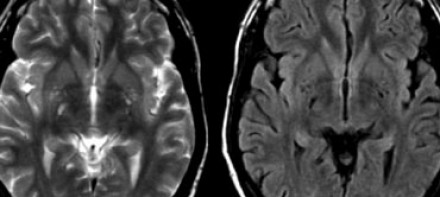
Слева на Т2-взвешенной томограмме видны множественные очаги высокой интенсивности в области базальных ганглиев. Справа в режиме FLAIR сигнал от них подавляется, и они выглядят темными. На всех остальных последовательностях они характеризуются такими же характеристиками сигнала, как ликвор (в частности, гипоинтенсивным сигналом на Т1 ВИ). Такая интенсивность сигнала в сочетании с локализацией описанного процесса являются типичными признаками пространств Вирхова-Робина (они же криблюры).
Пространства Вирхова-Робина окружают пенетрирующие лептоменингеальные сосуды, содержат ликвор. Их типичной локализацией считается область базальных ганглиев, характерно также расположение вблизи передней комиссуры и в центре мозгового ствола. На МРТ сигнал от пространств Вирхова-Робина на всех последовательностях аналогичен сигналу от ликвора. В режиме FLAIR и на томограммах, взвешенных по протонной плотности, они дают гипоинтенсивный сигнал в отличие от очагов иного характера. Пространства Вирхова-Робина имеют небольшие размеры, за исключением передней комиссуры, где периваскулярные пространства могут быть больше.
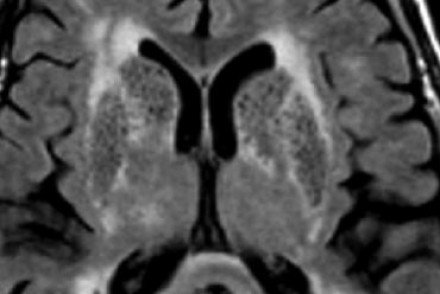
На МР-томограмме можно обнаружить как расширенные периваскулярные пространства Вирхова-Робина, так и диффузные гиперинтенсивные участки в белом веществе. Данная МР-томограмма превосходно иллюстрирует различия между пространствами Вирхова-Робина и поражениями белого вещества. В данном случае изменения выражены в значительной степени; для их описания иногда используется термин «ситовидное состояние» (etat crible). Пространства Вирхова-Робина увеличиваются с возрастом, а также при гипертонической болезни в результате атрофического процесса в окружающей ткани мозга.
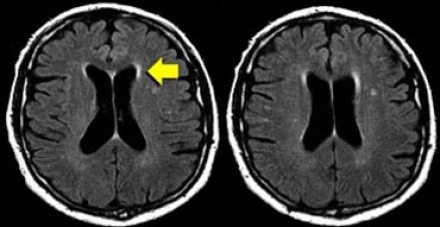
НОРМАЛЬНЫЕ ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ БЕЛОГО ВЕЩЕСТВА НА МРТ
К ожидаемым возрастным изменениям относятся:
- Перивентрикулярные «шапочки» и «полосы»
- Умеренно выраженная атрофия с расширением борозд и желудочков мозга
- Точечные (и иногда даже диффузные) нарушения нормального сигнала от мозговой ткани в глубоких отделах белого вещества (1-й и 2-й степени по шкале Fazekas)
Перивентрикулярные «шапочки» представляют собой области, дающие гиперинтенсивный сигнал, расположенные вокруг передних и задних рогов боковых желудочков, обусловленные побледнением миелина и расширением периваскулярных пространств. Перивентрикулярные «полосы» или «ободки» это тонкие участки линейной формы, расположенные параллельно телам боковых желудочков, обусловленные субэпендимальным глиозом.

На магнитно-резонансных томограммах продемонстрирована нормальная возрастная картина: расширение борозд, перивентрикулярные «шапочки» (желтая стрелка), «полосы» и точечные очажки в глубоком белом веществе.
Клиническое значение возрастных изменений мозга недостаточно хорошо освещено. Тем не менее, имеется связь между очагами и некоторыми факторами риска возникновения цереброваскулярных расстройств. Одним из самых значительных факторов риска является гипертония, особенно, у пожилых людей.
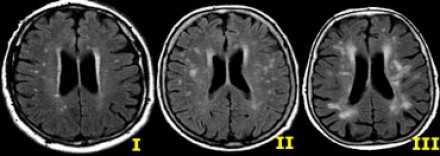
Степень вовлечения белого вещества в соответствии со шкалой Fazekas:
- Легкая степень – точечные участки, Fazekas 1
- Средняя степень – сливные участки, Fazekas 2 (изменения со стороны глубокого белого вещества могут расцениваться как возрастная норма)
- Тяжелая степень – выраженные сливные участки, Fazekas 3 (всегда являются патологическими)
ДИСЦИРКУЛЯТОРНАЯ ЭНЦЕФАЛОПАТИЯ НА МРТ
Очаговые изменения белого вещества сосудистого генеза — самая частая МРТ-находка у пациентов пожилого возраста. Они возникают в связи с нарушениями циркуляции крови по мелким сосудам, что является причиной хронических гипоксических/дистрофических процессов в мозговой ткани.
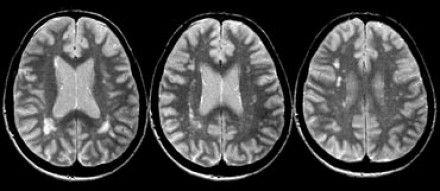
На серии МР-томограмм: множественные гиперинтенсивные участки в белом веществе головного мозга у пациента, страдающего гипертонической болезнью.
На МР-томограммах, представленных выше, визуализируются нарушения МР-сигнала в глубоких отделах больших полушарий. Важно отметить, что они не являются юкставентрикулярными, юкстакортикальными и не локализуются в области мозолистого тела. В отличие от рассеянного склероза, они не затрагивают желудочки мозга или кору. Учитывая, что вероятность развития гипоксически-ишемических поражений априори выше, можно сделать заключение о том, что представленные очаги, вероятнее, имеют сосудистое происхождение.
Только при наличии клинической симптоматики, непосредственно указывающей на воспалительное, инфекционное или иное заболевание, а также токсическую энцефалопатию, становится возможным рассматривать очаговые изменения белого вещества в связи с этими состояниями. Подозрение на рассеянный склероз у пациента с подобными нарушениями на МРТ, но без клинических признаков, признается необоснованным.
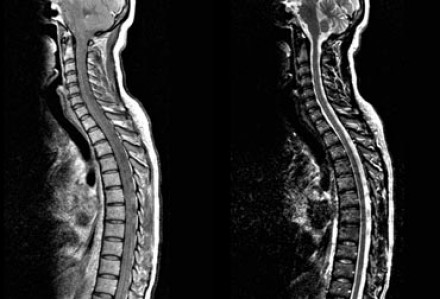
На представленных МР-томограммах патологических участков в спинном мозге не выявлено. У пациентов, страдающих васкулитами или ишемическими заболеваниями, спинной мозг обычно не изменен, в то время как у пациентов с рассеянным склерозом в более чем 90% случаев обнаруживаются патологические нарушения в спинном мозге. Если дифференциальная диагностика очагов сосудистого характера и рассеянного склероза затруднительна, например, у пожилых пациентов с подозрением на РС, может быть полезна МРТ спинного мозга.
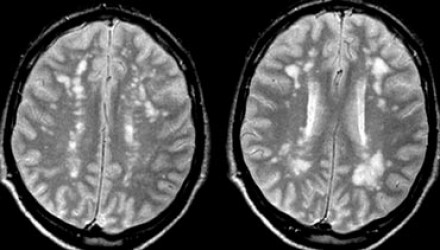
Вернемся снова к первому случаю: на МР-томограммах выявлены очаговые изменения, и сейчас они гораздо более очевидны. Имеет место распространенное вовлечение глубоких отделов полушарий, однако дугообразные волокна и мозолистое тело остаются интактными. Нарушения ишемического характера в белом веществе могут проявляться как лакунарные инфаркты, инфаркты пограничной зоны или диффузные гиперинтенсивные зоны в глубоком белом веществе.
Лакунарные инфаркты возникают в результате склероза артериол или мелких пенетерирующих медуллярных артерий. Инфаркты пограничной зоны возникают в результате атеросклероза более крупных сосудов, например, при каротидной обструкции или вследствие гипоперфузии.
Структурные нарушения артерий головного мозга по типу атеросклероза наблюдаются у 50% пациентов старше 50 лет. Они также могут обнаруживаться и у пациентов с нормальным артериальным давлением, однако более характерны для гипертоников.
САРКОИДОЗ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
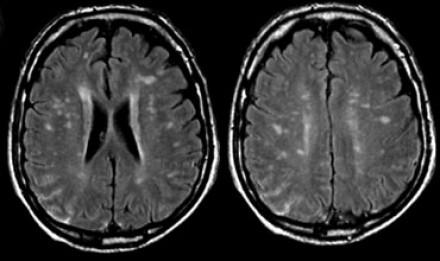
Распределение патологических участков на представленных МР-томограммах крайне напоминает рассеянный склероз. Помимо вовлечения глубокого белого вещества визуализируются юкстакортикальные очаги и даже «пальцы Доусона». В итоге было сделано заключение о саркоидозе. Саркоидоз не зря называют «великим имитатором», т. к. он превосходит даже нейросифилис по способности симулировать проявления других заболеваний.
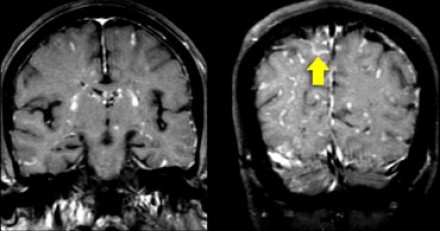
На Т1 взвешенных томограммах с контрастным усилением препаратами гадолиния, выполненных этому же пациенту, что и в предыдущем случае, визуализируются точечные участки накопления контраста в базальных ядрах. Подобные участки наблюдаются при саркоидозе, а также могут быть обнаружены при системной красной волчанке и других васкулитах. Типичным для саркоидоза в этом случае считается лептоменингеальное контрастное усиление (желтая стрелка), которое происходит в результате гранулематозного воспаления мягкой и паутинной оболочки.
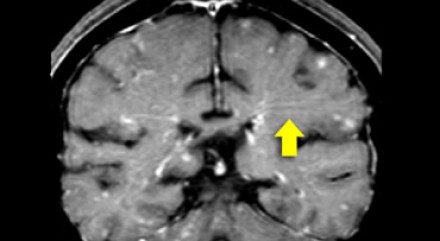
Еще одним типичным проявлением в этом же случае является линейное контрастное усиление (желтая стрелка). Оно возникает в результате воспаления вокруг пространств Вирхова-Робина, а также считается одной из форм лептоменингеального контрастного усиления. Таким образом объясняется, почему при саркоидозе патологические зоны имеют схожее распределение с рассеянным склерозом: в пространствах Вирхова-Робина проходят мелкие пенетрирующие вены, которые поражаются при РС.
БОЛЕЗНЬ ЛАЙМА (БОРРЕЛИОЗ)
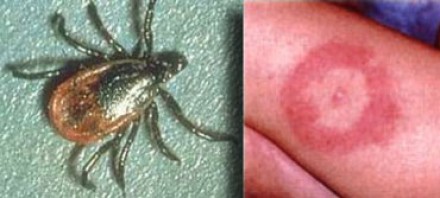
На фотографии справа: типичный вид сыпи на коже, возникающей при укусе клеща (слева) — переносчика спирохет.
Болезнь Лайма, или боррелиоз, вызывают спирохеты (Borrelia Burgdorferi), переносчиком инфекции являются клещи, заражение происходит трансмиссивным путем (при присасывании клеща). В первую очередь при боррелиозе на возникает кожная сыпь. Через несколько месяцев спирохеты могут инфицировать ЦНС, в результате чего появляются патологические участки в белом веществе, напоминающие таковые при рассеянном склерозе. Клинически болезнь Лайма проявляется острой симптоматикой со стороны ЦНС (в том числе, парезами и параличами), а в некоторых случаях может возникать поперечный миелит.
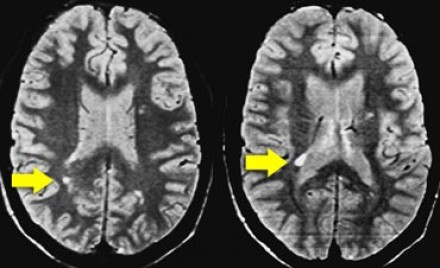
Ключевой признак болезни Лайма — это наличие мелких очажков размером 2-3 мм, симулирующих картину рассеянного склероза, у пациента с кожной сыпью и гриппоподобным синдромом. К другим признакам относится гиперинтенсивный сигнал от спинного мозга и контрастное усиление седьмой пары черепно-мозговых нервов (корневая входная зона).
ПРОГРЕССИРУЮЩАЯ МУЛЬТИФОКАЛЬНАЯ ЛЕЙКОЭНЦЕФАЛОПАТИЯ, ОБУСЛОВЛЕННАЯ ПРИЕМОМ НАТАЛИЗУМАБА
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) является демиелинизирующим заболеванием, обусловленным вирусом Джона Каннингема у пациентов с иммунодефицитом. Натализумаб представляет собой препарат моноклоанальных антител к интегрину альфа-4, одобренный для лечения рассеянного склероза, т. к. он оказывает положительный эффект клинически и при МРТ исследованиях.
Относительно редкий, но в то же время серьезный побочный эффект приема этого препарата — повышение риска развития ПМЛ. Диагноз ПМЛ основывается на клинических проявлениях, обнаружении ДНК вируса в ЦНС (в частности, в цереброспинальной жидкости), и на данных методов визуализации, в частности, МРТ.
По сравнению с пациентами, у которых ПМЛ обусловлен другими причинами, например, ВИЧ, изменения на МРТ при ПМЛ, связанной с приемом натализумаба, могут быть описаны как однородные и с наличием флюктуации.
Ключевые диагностические признаки при этой форме ПМЛ:
- Фокальные либо мультифокальные зоны в подкорковом белом веществе, расположенные супратенториально с вовлечением дугообразных волокон и серого вещества коры; менее часто поражается задняя черепная ямка и глубокое серое вещество
- Характеризуются гиперинтенсивным сигналом на Т2
- На Т1 участки могут быть гипо- или изоинтенсивными в зависимости от степени выраженности демиелинизации
- Примерно у 30% пациентов с ПМЛ очаговые изменения усиливаются при контрастировании. Высокая интенсивность сигнала на DWI, особенно по краю очагов, отражает активный инфекционный процесс и отек клеток
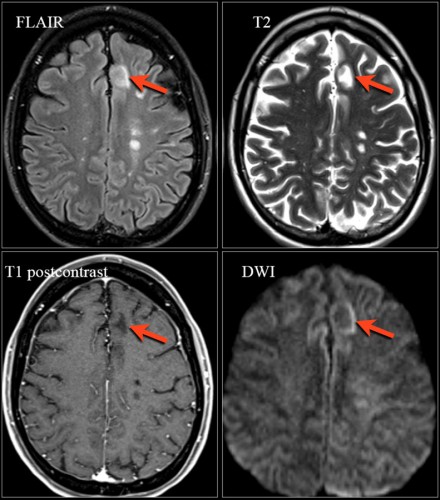
На МРТ видны признаки ПМЛ, обусловленной приемом натализумаба. Изображения любезно предоставлены Bénédicte Quivron, Ла-Лувьер, Бельгия.
Дифференциальная диагностика между прогрессирующим РС и ПМЛ, обусловленной приемом натализумаба, может быть достаточно сложной. Для натализумаб-ассоциированной ПМЛ характерны следующие нарушения:
- В выявлении изменений при ПМЛ наибольшей чувствительностью обладает FLAIR
- Т2-взвешенные последовательности позволяют визуализировать отдельные аспекты поражений при ПМЛ, например, микрокисты
- Т1 ВИ с контрастом и без него полезны для определения степени демиелинизации и обнаружения признаков воспаления
- DWI: для определения активной инфекции
Дифференциальная диагностика РС и ПМЛ
| Рассеянный склероз | ПМЛ | |
| Форма | Овоидная | Диффузные участки |
| Края | Четко очерченные | Расплывчатые, нечеткие |
| Размер | 3-5 мм | Больше 5 мм |
| Локализация | Перивентрикулярно («пальцы Доусона») | Субкортикальные отделы |
| Объемное воздействие | Присутствует при зонах большого размера | Отсутствует |
| Динамика в течение 1 месяца | Разрешение | Прогрессивное увеличение в размерах |
БЕЛОЕ ВЕЩЕСТВО ПРИ ВИЧ-ИНФЕКЦИИ
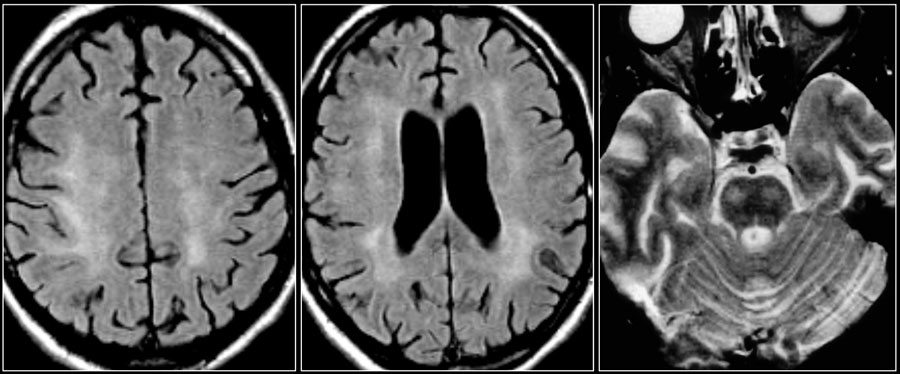
Ключевыми изменениями при ВИЧ-инфекции являются атрофия и симметричные перивентрикулярные или более диффузные зоны у пациентов со СПИДом.
Церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL)
Данное сосудистое заболевание считается врожденным и характеризуется следующими ключевыми клиническими признаками: мигренью, деменцией; а также отягощенной семейной историей. Характерными диагностическими находками являются субкортикальные лакунарные инфаркты с наличием мелких кистозных очажков и лейкоэнцефалопатии у подростков. Локализация поражения белого вещества в переднем полюсе лобной доли и в наружной капсуле признана высокоспецифичным признаком.
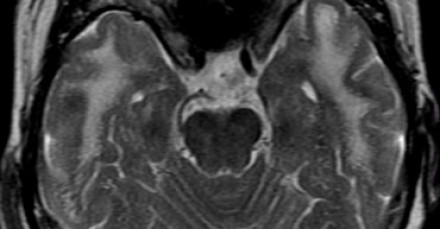
МРТ головного мозга при синдроме CADASIL. Характерное вовлечение височных долей.
Текст составлен на основе материалов сайта https://www.radiologyassistant.nl
Василий Вишняков, врач-радиолог
Читать подробнее о Втором мнении
Читать подробнее о телемедицине

Кандидат медицинских наук, член Европейского общества радиологов
Источник
Разрушение структур ЦНС бывает очаговым и диссеминированным, то есть имеющим множественные зоны повреждения. Определить, как идет процесс, позволяет МРТ (магнитно-резонансная томография). С помощью нее врач-диагност визуально (по снимкам) оценивает состояние нервной ткани.
Очаговое поражение головного мозга – что это такое и как оно проявляет себя? В первую очередь – это симптом патологии, из-за которой на одном из участков органа происходит нарушение работоспособности соответствующих структур, о чем сигнализирует появление неврологических отклонений.
Типы
Снимки МРТ позволяют выявить все патологии, которые затрагивают ткани головного мозга. Зоны поражения определяю по изменению окраски, эхогенности отдельных участков коры или других структур органа. С помощью полученных данных специалисты измеряют площадь разрушенного участка, а также прогнозируют процесс развития патологии.
Очаговое поражение головного мозга может быть следствием:
- Демиелинизации;
- Наличия новообразований;
- Отека тканей;
- Нарушения кровообращения;
- Глиоза (замещение функциональных клеток глиальной тканью).
Проявления патологии зависят от места расположения очага поражения. Поэтому МРТ-диагностика считается самым информативным методом выявления заболеваний ЦНС.
По характеру расположения очаги поражения головного мозга бывают:
- Юкстакортикальные;
- Перивентрикулярные;
- Лакунарные.
Юкстакортикальные очаги поражения нервной ткани характерны для рассеянного склероза. В этом случае они располагаются максимально близко к коре головного мозга. При описании МРТ-картины специалисты рекомендуют употреблять именно это определение, так как термин «подкорковые» не может передать полностью характер распространения патологии – он описывает любые изменения в белом веществе вплоть до желудочков.
Перивентрикулярное расположение очагов разрушения диагностируется при гипоксически-ишемическом поражении вещества мозга. В этом случае они располагаются вблизи желудочков.
Лакунарные очаги поражения являются следствием повреждения глубинных артерий. Они располагаются в толще белого вещества вдоль кровеносных сосудов. Обычно их диаметр варьируется в пределах 1–20 мм.
Демиелинезация
Характеризуется наличием областей разрушения миелиновой оболочки нервных волокон. Из-за этого на участке головного мозга нарушается передача нервных импульсов между нейронами, что негативно сказывается на работоспособности ЦНС.
Разрушение тканей по этому типу наблюдаются при рассеянном склерозе, мультифокальной лейкоэнцефалопатии, болезни Марбурга, остром диссимулирующем энцефаломиелите, болезни Девика.
При этих заболеваниях Мрт-картина идентична: на снимках хорошо визуализируются единичные или множественные белые пятна, которые располагаются в одном или нескольких отделах мозга. Размер областей зависит от степени заболевания, что подтверждается наличием и силой неврологических отклонений.
Пространства Вирхова-Робина
На данный момент единого представления о периваскулярных пространствах нет. Некоторые ученые считают, что они окружают только артерии, а другие – все крупные кровеносные сосуды, пронизывающие головной мозг. Одни описывают их, как пространство, которое располагается между стенкой сосуда и нервной тканью, другие – как естественное продолжение подпаутинной и мягкой мозговой оболочки.
Первикулярные пространства выполняют сразу несколько функций:
- Участвуют в циркуляции ликвора;
- В них происходит обмен веществ между ликвором и тканями мозга;
- Являются частью гематоэнцефалического барьера;
- Содержат иммунокомпетентные клетки, то есть с помощью них происходит иммунорегуляция в тканях органа.
Периваскулярные пространства занимают небольшой объем, поэтому у здорового человека на МРТ-снимке их не видно.
При опасных состояниях, например, перед инсультом, у заболевшего повышается ВЧД за счет увеличения объема спинномозговой жидкости. Это ведет к расширению полости между сосудами мозга и нервной тканью. Вместе с этим процессом повышается эхогенность участка, что на Мрт-снимке проявляется в виде возникновения белого пятна.
Очаги болезни Альцгеймера
Заболевание характеризуется потерей нейронов и снижением числа синаптических связей между ними. Это ведет к уменьшению толщины серого вещества и выраженной атрофии пораженных участков.
На МРТ-снимках появляются темные пятна, которые свидетельствуют о некрозе клеток головного мозга. Точный диагноз ставится по итогу нескольких обследований, то есть в динамике.
Отек мозгового вещества
Характеризуется накоплением жидкости в клетках головного и межклеточном пространстве. За счет этого увеличивается объема органа и повышается внутричерепное давление.
В зоне поражения на МРТ-снимке присутствует светлое пятно, которое по мере усугубления процесса увеличивается и постепенно охватывает весь орган.
Очаги глиоза
Появляются в результате замещения функциональных структур головного мозга на соединительную ткань. Являются следствием дегенеративных процессов в ЦНС – недостатка кислорода, энцефалопатии, рассеянного склероза, энцефалита.
Причины
О том, какие очаги в головном мозге на МРТ при каких заболеваниях выявлены может рассказать только врач. И поэтому, необходимо проведение диагностики и получения данных после исследования.
Очаги поражения нервной ткани в головном мозге присутствуют на МРТ-снимках при следующих заболеваниях:
- Атеросклероз;
- Ангиопатия;
- Гипертония;
- Рассеянный склероз;
- Васкулит;
- Болезнь Бенье;
- Нейросифилис, клещевой боррелиоз;
- Прогрессирующая мультифокальная лейконцефалопатия;
- Рассеянный энцефаломиелит.
Их наличие может быть следствием отравления угарным газом, ЧМТ, ее осложнений, контузии.
У маленьких детей хромосомный сбой, гипоксия, неправильный образ жизни беременной также могут спровоцировать появление множественных очагов поражения головного мозга.
Симптомы
Патологии ЦНС, которые характеризуются наличием очагов поражения, проявляют комплекс схожих симптомов:
- Цефалгия, или головная боль. Отмечается в большинстве случаев, носит постоянный характер и усиливается по мере усугубления заболевания.
- Быстрая утомляемость, заторможенность, ухудшение концентрации внимания, снижение памяти, интеллекта.
- Отсутствие эмоций, апатия. Заболевшего перестают радовать прежние источники удовольствия, постепенно теряется интерес к жизни.
- Нарушаются процессы «сон-бодрствование».
- При наличии очагов возбуждения отмечаются эпилептические припадки.
В зависимости от места расположения патологического участка у пациента могут наблюдаться:
- Отсутствие самоконтроля и самокритики (при разрушении лобной части больших полушарий);
- Нарушение социальных норм (очаги располагаются в толще органа);
- Появляется раздражительность, злость, поведение выходит за рамки нормального: больной ведет себя вызывающе, странно, импульсивно.
По мере усугубления заболевания проявления поражения структур ЦНС усиливаются.
Диагностика
Обнаружить очаги поражения вещества головного мозга позволяет МРТ-диагностика. В процессе ее проведения врач-диагност получает серию снимков послойного изображения структур органа, по которым впоследствии ставится диагноз.
Также с ее помощью можно выявить причину произошедших изменений:
- Если единичный очаг поражения располагается в правой лобной доле, то это указывает на хроническое повышение артериального давления или на перенесенный ранее гипертонический криз.
- Наличие мелких диффузных изменений в коре свидетельствует о развитии заболеваний сосудистого генеза.
- Если очаги демиелинизации находятся в теменной зоне полушарий, то это означает, что у заболевшего нарушено кровообращение в позвоночных артериях.
- При болезни Альцгеймера или болезни Пика на снимках отмечается наличие множества черных точек. Они свидетельствуют о некрозе нервной ткани.
- Ярко-белые точки сигнализируют об остром нарушении кровоснабжения органа.
- Одиночные очаги глиоза свидетельствуют об эпилепсии, гипоксии, хронической гипертонии, родовой травме.
- Единичные субкортикальные гиподенсные очаги регистрируются после инфаркта и ишемии головного мозга.
Подтверждается диагноз во время приема невролога. Он, проводя специальные тесты, оценивает работу ЦНС: реакцию, рефлексы, координацию движений, синхронность мышц-сгибателей и разгибателей. Психиатр изучает психическое состояние заболевшего: восприятие окружающего мира, когнитивные способности.
Лечение
Терапия при очаговом поражении головного мозга направлена на устранение причины возникновения изменений и восстановление функций органа.
Например, если патологию вызвало заболевание, характеризующееся повышением артериального давления, то пациенту предписывается прием препаратов, снижающих АД. Это могут быть мочегонные, блокаторы кальциевых каналов, или бета-адреноблокаторы.
Восстановление мозговой активности и устранение патологических явлений осуществляется с помощью препаратов, повышающих метаболизм в нервных тканях: ноотропов. Также применяются средства улучшающие кровоснабжение, реологические свойства крови, понижающие потребность к кислороду.
Симптоматическое лечение направлено на снижение проявлений патологии: прием противосудорожных, противоэпилептических препаратов, антидепрессанты, при чувстве тревоги – транквилизаторов.
Источник
