Киста бедренной кости на мрт

Аневризмальная костная киста (АКК) — это доброкачественное экспансивное опухолеподобное поражение костей неясной этиологии, состоящее из многочисленных сосудистых пространств заполненных кровью, в основном диагностирующееся у детей и подростков.
Эпидемиология
Аневризмальные костные кисты преимущественно встречаються у детей и подростков, 80% пациентов с аневризмальными костными кистами это лица моложе 20 лет [8].
Клиническая картина
Клиническая картина обычно проявляется болевым синдромом с постепенным началом. Заболевание может приводить к патологическим переломам. Аневризмальная костная киста может пальпироваться в виде припухлости в области поражения. АКК может вызывать ограничения движения. Во всех случаях лабораторные тесты остаются в пределах нормы.
Патология
Аневризмальные костные кисты состоят из расширенных сосудистых пространств различного размера, заполненных кровью или сходной с сывороткой крови жидкостью, разделенных соеденительнотканными перегородками содержащими трабекулы кости или остеоид с гигантскими остеокластами. Полости не выстланы эндотелием. Тонкоигольная аспирационная биопсия обычно не несет диагностической ценности, поскольку получает в аспирате только свежую кровь [7].
Хотя большинство АКК является первичным поражением, до трети аневризматических костных кист вторичны к сопутствующихм патологическим процессам (напр. хондробластома, фиброзная дисплазия, гигантоклеточная опухоль [4], остеосаркома).
Вариант АКК — гигантоклеточная репаративная гранулема встречается в трубчатых костях врехних и нижних конечностей, а так же костях черепа. Периодически они встречаются в костях аппендикулярного скелета и известны как солидные аневризматические костные кисты. Гистологически эти две сущности идентичны [6].
Локализация
Типично локализуюся эксцентрично в метафизах длинных трубчатых костей, прилегая к незакрывшимся зонам роста. Хотя АКК были описаны в большинстве костей, более часто они локализуются в [4,8]
- длинные трубчатые кости: 50-60%, обычно в области метафизов
- нижние конечности: 40%
- большеберцовая и малоберцовая кости: 24%, преимущественно проксимально
- бедренная кость: 13%, преимущественно проксимально
- верхние конечности: 20%
- нижние конечности: 40%
- позвоночнике и крестце: 20-30%
- особенно в задних элементах, в 40% случаев с распространением на тело позвонка [8]
- костях черепа
- эпифизах, апофизах: редко, но необходимо помнить о них
Диагностика
Рентгенография и компьютерная томография
Рентгенографически аневризмальная костная киста — это четко отгранченное экспансивное остеолитическое поражение со склерозированными краями. КТ выявляет аналогичные изменения с лучшей визуализацией нарушения кортикального слоя и распространение в мягкие ткани. Кроме того КТ позволяет выявить уровни жидкости, которые распознаются сложнее чем при МРТ, однако узкая ширина окна позволяет их вявить [3].
Магнитно-резонансная томография
МРТ позволяет визуализируовать уровни жидкости, а визуализация солидного компонента позволяет предположить вторичность АКК.
Кисты имеют различную интенсивность МР сигнала с кольцевидными зонами пониженного сигнала на Т1 и Т2 последовательностях. Локальные зоны высокого сигнала по Т1 и Т2 предположительно представляют собой зоны содержащие гемоглобин на разных стадиях распада.
Важно помнить что наличие уровней жидкости хотя и является характерной особенностью аневрезматических костных кист, но так же встречаются при других доброкачественных и злокачественных поражениях (напр. гигантоклеточная опухоль (ГКО), хондробластома, простая костная киста и остеосаркома).
- T1 (К+): перегородки могут усиливаться при введении контраста [12]
Ангиография
- АКК слабо васкуляризированы [15]
Лечение и прогноз
Лечатся оперативно, рецидивируют в ~20% (от 11 до 31%).
Редко встречается спонтанная регрессия [13,14].
Дифференциальный диагноз
Патологии для дифференциального диагноза зависят от модальности.
Для рентгенографии (и в меньшей степени КТ) — это литические поражения костей ГИМН ЭПОХ ФА.
Для МРТ дифференфиальный рад значительно короче, особенно с учетом возраста, локализации и данных рентгенографии. Основные заболеваня включают поражения с уровнями жидкости внутри и помимо АКК включают хондробластому, фиброзную дисплазию, гигантоклеточную опухоль [4] и остеосаркому.
История
Как самостоятельная нозологическая форма это заболевание выделено в 1942 г. H. Jaffe и L. Lichtenstein.
Аневризмальные кисты костей
Формально выделены из кист костей в 1942 г. H.L. Jaffe и L. Lichtenstein, но были известны и описаны G. Engel (1864), Van Arsdale (1894), J. Ewing (1940) и др. По поводу патогенеза аневризмальных кист костей также существуют многочисленные теории. К сожалению, многие авторы ставят знак равенства между этиологическими причинами и патогенетическими процессами. J.L. Biesecker, R.C. Marcove, A.G. Huvos, V. Mike (1970) среди 66 больных с аневризмальными кистами у 21 больного в полости кисты или непосредственно рядом с ней обнаружили разнообразные патологические процессы: неоссифицирующуюся фиброму, хондробластому, гигантоклеточную опухоль, остеобластому, фиброзную дисплазию, однокамерную кисту и т.д., что, по мнению авторов, свидетельствует об их тесной связи и вторичном происхождении аневризмальных кист. L. Lichtenstein (1950, 1977), J.L. Biesecker и соавт. (1970) и др. связывали возникновение кист с местным нарушением кровообращения, наличием местного повышения венозного давления, что объясняли наличием в этой области артериовенозных шунтов как на поверхности, так, возможно, и внутри кости.
Однако, по сообщению D.J. Ruiter и соавт. (1975), жидкость из кисты обладает резко повышенной фибринолитической активностью, что, несомненно, имеет важное значение в возникновении и разрушении тканей.
Работами большого числа исследователей (А.П. Бережной, A.M. Герасимова, Н.И. Аржакова, Л.М. Буркова, С.М. Топорова, Л.Н. Фурцева) показано, что наряду с нарушением синтеза фибриногена и фибринолизом повышен уровень энзимов, разрушающих углеводный компонент внеклеточного матрикса — на фоне коллагенолиза и т.д. Несомненным является и то, что местно разыгрывается сложный биохимический процесс и что в патогенезе аневризмальных кист принимают участие сосудистые образования, поскольку в начальном периоде существования аневризмальной кисты ее полость заполнена кровью, а в более поздние периоды обнаруживаются бурая жидкость со следами гемосидерина и большие организующееся сгустки крови.
Во время нескольких операций, которые производились нами в начальных стадиях формирования аневризмальной кисты кости, т.е. когда появляются локальные боли, небольшая припухлость и уплотнение ткани, а на рентгенограмме видна лишь поверхностная узурация кортикального слоя кости, мы обнаруживали артериальный сосуд, начинавший активно кровоточить, когда вскрывался патологический очаг. Недостаточная коагуляция этого сосуда у одного больного не остановила патологического процесса в плечевой кости, и через 4 нед мы его оперировали повторно, причем за этот сравнительно короткий срок деструкция кости значительно увеличилась, образовалась большая полость с соединительнотканной капсулой, сгустками крови и жидкой кровью, вытекавшей из того же артериального сосуда, который мы коагулировали при первой операции. Как отмечает Л.М. Буркова (1990), при пункции агрессивной аневризмальной кисты из нее вытекает жидкая кровь, причем она не свертывается, а давление достигает 50 мм рт.ст. Потеря крови и ее способности к свертыванию в полости аневризмальной кисты не могут быть объяснены с позиций артериовенозных фистул.
В работах последних лет, посвященных моделированию и ремоделированию костной ткани, есть указания, что этот процесс протекает иногда очень активно и происходят значительные биохимические сдвиги; эти процессы должны учитываться исследователями, занимающимися кистами костей.
Клиника. Мы наблюдали больных с аневризмальными кистами костей. Если говорить о терминологии, то правильнее было бы говорить о псевдоаневризмальных кистах, поскольку аневризма подразумевает наличие целости сосудистой стенки. Встречались аневризмальные кисты длинных трубчатых костей, чаще располагавшиеся в метафизарных, но нередко и диафизарных отделах. Однако несколько чаще поражались, особенно у детей, плоские кости. При аневризмальной кисте чаще был разрушен кортикальный слой на большом протяжении, реже наблюдались центрально расположенные аневризмальные кисты.
А.П. Бережной, анализируя свой материал, касающийся аневризмальных кист костей, отметил преобладание больных женского пола — 72 пациентки, или 63,8 % (из ИЗ больных), и 41 больной мужского пола — 36,2 %. Длинные трубчатые кости были поражены только у 36,2 % больных, позвонки — у 35,3 % и кости таза — у 24,8 %. Эксцентрически расположенных кист было 58 %, центрально расположенных — 42 %.
Из приведенных А.П. Бережным (1985) данных следует, что наиболее часто у девочек аневризмальные кисты возникают в период менархе. Нам не удалось найти в литературе указаний, возникают ли они чаще во время менструаций, когда происходят изменения в свертывающей системе крови. М.В. Волков, А.П. Бережной и Т.Т. Постерникова (1980) отметили, что аневризмальные кисты бедренной кости у девочек наблюдаются в 5 раз чаще, чем у мальчиков.
При аневризмальной кисте можно почти всегда отметить острое или подострое начало. Ее появление сопровождается локальными болевыми ощущениями, припухлостью или увеличением плотности тканей, иногда местным повышением температуры, появлением расширенных венозных сосудов. Все это говорит о каком-то остром процессе, нисколько не похожем по своей клинической картине на проявления солитарной юношеской кисты. Патогенез аневризмальной кисты также совершенно отличен от патогенеза юношеской, поэтому рассматривать их вместе не следует.
Вслед за острым периодом возникновения аневризмальной кисты наступает чаще всего период стабилизации процесса, когда часто определяются обширный очаг разрушения кости и мягкотканная капсула, окружающая остатки произошедшего кровоизлияния, разрушения костной ткани, т.е. эта капсула окружает фибринозные сгустки и жидкую часть — желтоватую или окрашенную гемосидерином жидкость. Симптомов активности процесса в этот период, как правило, не бывает. При развитии аневризмальной кисты в плоских костях, богатых спонгиозой костях таза, позвонках киста нередко достигает громадной величины — реже при поражении позвонков, чаще — костей таза.
Рентгенологическая картина аневризмальных кист неоднозначна. При поражении длинных костей в метафизарной области или в диафизарном отделе сначала в остром периоде — это небольших размеров деструктивный литический процесс, уничтожающий кортикальный слой кости, постепенно, в течение 2—6 нед, разрушающий всю спонгиозу метафизарной области, но не достигающий зоны роста, при поражении диафиза доходящий до противоположного кортикального слоя. Периостальные структуры иногда обызвествляются, в связи с чем первые авторы дали этому процессу название «оссифицирующаяся субпериостальная аневризма», т.е. в острой стадии есть и внекостный и внутрикостный компоненты. Через месяц внекостный компонент часто исчезает, иногда же остается резкое вздутие кости, что особенно характерно для позвоночника и костей таза. Диагноз иногда бывает труден, приходится проводить дифференциальную диагностику, трепанобиопсию. Иногда помогает компьютерная томография.
С.Т.Зацепин
Костная патология взрослых








Киста тазобедренного сустава – это новообразование, внутри которого содержится жидкая биологическая среда. Размер выпячивания достигает 5-7 см, оно неподвижно, имеет четко очерченные границы, локализуется в области суставной сумки или сухожилия. Причины появления – воспаления, повреждения тазобедренного сустава (перенесенные или текущие), дегенерация его тканей. Лечат кисту только тогда, когда она препятствует нормальной двигательной активности. В 1 случае из 500 новообразование ликвидируется самостоятельно.
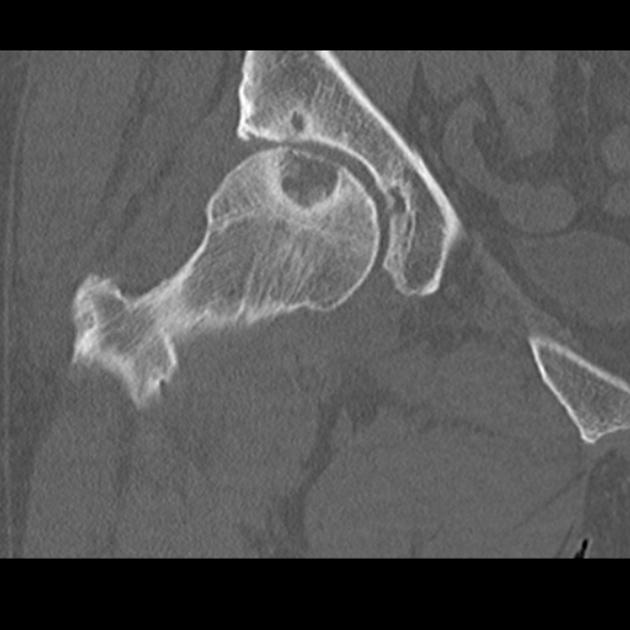
Диагноз на рентгене.
Симптомы кисты тазобедренного сустава
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Кистозное новообразование проявляется развитием нескольких признаков – спектр проявления патологии нельзя назвать широким. Наиболее выражены следующие клинические симптомы:
- болевой синдром. Боли протекают ритмично. Дискомфорт нарастает и усиливается пропорционально длительности пребывания на ногах. Обострению неприятного ощущения способствует физическая нагрузка, но ближе к вечернему отдыху оно уменьшается. Характерна «стартовая» боль. Она кратковременна и появляется при начале движения, если ему предшествовал период покоя. Болезненность вследствие двигательной активности говорит о поражении суставной капсулы и прикрепляющихся к ней сухожилий;
- если кистозная опухоль развилась на фоне артрита, отмечается изменение формы сустава;
- нарушение двигательной активности. Отведение бедра механически практически невозможно.

Позднее обращение к врачу, отсроченное начало лечения и запущение патологии объясняются особенностями ее клинического течения. Ведь в отличие от 95 % заболеваний опорно-двигательного аппарата киста тазобедренного сустава может не проявляться, и первые жалобы, обращающие на себя внимание, возникают только на 2-3 стадии развития новообразования. Купировать патологию этого этапа сложно, а последующая реабилитация занимает более 30 дней.
Диагностика
Чтобы подтвердить факт наличия кистозной опухоли тазобедренного сустава, установить стадию ее развития, точное расположение, размеры и остальные критерии, проводят полное диагностическое исследование состояния пациента. Информативные сведения получают через:
- Лабораторный анализ крови. Явления, указывающие на наличие воспалительного процесса, могут отсутствовать – лейкоцитоз и показатели СОЭ не всегда повышены. Синовиальную жидкость на исследование не берут, поскольку велика вероятность осложнений из-за травматичности процедуры забора биоматериала.
- Рентгенологическое исследование. Метод лучевой визуализации позволяет определить индивидуальные характеристики кистозной опухоли, установить степень поглощения патологией близлежащих тканей.
- На необходимость МРТ или КТ указывают наличие выраженной боли, ограничения подвижности в тазобедренном суставе. Также основание для выполнения диагностики – отсутствие изменений на рентгенологическом снимке. Благодаря методам удается нивелировать один из важных ограничительных моментов классической рентгенографии – эффект суммации. Изображения, получаемые по методикам лучевой визуализации, позволяют оценить состояние суставной ткани, мягких тканей околосуставного пространства.
Большое значение имеет опрос и проведение осмотра пациента. Врач уточняет, не было ли у родственников больного аналогичной патологии. Вопросу семейного анамнеза придают особое значение, поскольку киста тазобедренного сустава – новообразование, возникающее в 90 % случаев по причине наследственной предрасположенности.
Лечение
Цель лечения – снизить степень интенсивности болевого синдрома, улучшить функциональную способность сустава. Противопоказано пытаться воздействовать на кисту народными методами лечения – они не помогут устранить новообразование, а сам пациент только потеряет время, что повышает риск инвалидности.
Медикаментозное
Устранить кисты лекарствами невозможно, как и воздействовать на новообразование, чтобы подавить его рост. Лекарственная терапия помогает нормализовать состояние пациента в период послеоперационного восстановления. Для этого применяют несколько видов лекарственных препаратов:
- нестероидные противовоспалительные препараты (НПВП). Целесообразно применять быстро выводящиеся НПВП (срок полувыведения составляет 5-7 часов): Толметин, Этодолак, Флурбипрофен (Флугалин), Мелоксикам. Также используют НПВП медленного выведения – Пироксикам, Сулиндак, Дифлунизал;
- гормонотерапия. Внутривенно-капельным путем вводят препараты группы глюкокортикостероидов (Гидрокортизон, Кеналог, Дипроспан). Локальное применение гормонов относится к паллиативной терапии;
- анальгетики. Вводят при неэффективности НПВС для их более мощного действия. Применяют Кетанов, Кеторол, Дексалгин.
Вводить гормональные вещества внутрь тазобедренного сустава категорически противопоказано! Это технически сложно сделать, а потому повышен риск некротических изменений головки бедренной кости.
Объединяющая особенность всех препаратов базисного свойства – необходимость повторных курсов лечения через 6 месяцев, если кистозное новообразование вызвано дегенеративно-дистрофическими изменениями и сопутствующим ему воспалительным процессом.
Физиотерапевтическое
Если киста расположена близко к суставному концу, появляются проблемы особого свойства, имеющие отношение к проксимальному отделу бедра – это ключевой сустав, несущий значительную опору. Он требует наиболее полного анатомического и функционального восстановления. Однако особенности заболевания таковы, что все виды физиотерапевтического лечения тепловыми процедурами противопоказаны. Прямых доказательств перерождения кисты в злокачественную опухоль не выявлено. Специалист назначает ЛФК, массаж.
Хирургическое лечение
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Устранение кистозной опухоли тазобедренного сустава происходит с применением артроскопа.
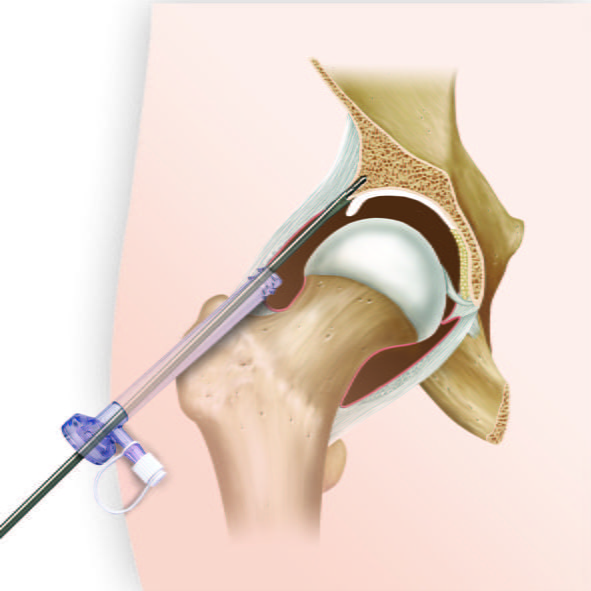
Если после оперативного вмешательства развиваются осложнения (раневые инфекции), явные признаки патологии становятся заметны на 3-5-е сутки. Подтверждение отягощения требует реализации тактики активного устранения гнойных осложнений после хирургического лечения кисты тазобедренного сустава.
Врач придерживается следующих основных принципов:
- Пациента изолируют в отдельном боксе ортопедического отделения. Цель – создание преемственности в терапии, обеспечение положительной психоэмоциональной обстановки, предупреждение инфицирования других больных.
- Иссекают нежизнеспособные участки тканей. Затем тщательно обрабатывают раны растворами антисептического свойства, управляя фазами раневого процесса.
- Адекватно дренируют раневую полость контрапертурными трубками (предпочтительно, 2-канальными, силиконовыми). Это позволит добиться дегидратации раневых тканей.
- Накладывают первичные швы, при дефектах мягких тканей применяют различные способы кожной или мышечной пластики.
В зависимости от характера раны осуществляют ирригационное или ирригационно-аспирационное дренирование.
Если нет возможности радикально устранить нежизнеспособные участки тканей, допустимо осуществить проточный ферментативный некролиз раны.
Процедуры перевязки при активном хирургическом лечении не только сводятся к смене повязки вокруг дренажных трубок. Важно вводить в дренажную систему дополнительные антисептические растворы, антимикробные средства, ферменты, мази. Подобная тактика способна сэкономить затраты на перевязочный материал и время медицинского персонала не в ущерб общей эффективности лечения.
Особенности состояния после операции выведены в качестве данных таблицы:
| Признак, наблюдаемый после операции | Причины его появления | Когда явление соответствует норме | Когда явление указывает на развитие осложнения | Верная тактика |
| Болевой синдром | Из-за продолжительного предоперационного периода и долгого оперативного вмешательства, мышцы претерпевают интенсивную нагрузку, натяжение. Они ослабевают, что вызывает болезненность | Неприятное ощущение распространяется на боковую поверхность бедра, пах | Боль возникает в ягодичной области. Иррадиация наблюдается по задней поверхности бедра. В 10 из 15 случаев возможен переход на наружную поверхность голени. Перечисленные признаки указывают на патологию позвоночника | Вводить НПВП, анальгезирующие препараты |
| Хромота | Слабость отводящих мышц | Только в первые дни после прекращения постельного режима | Ни в одном из случаев не соответствует | ЛФК, массаж, физиотерапевтические воздействия |
| Нарушение двигательной активности | Результат собственно хирургического вмешательства | Только в раннем послеоперационном периоде | После прекращения постельного режима. После выписки из отделения | Проведение лечебной физкультуры, разработка тазобедренного сочленения. Упражнения должны включать сгибание, разгибание, отведение, приведение, внутреннюю и наружную ротацию в тазобедренном суставе |
Для оценки эффективности проведенной операции и подтверждения отсутствия осложнений врач определяет способность больного к самообслуживанию. Врач наблюдает, насколько свободно и безболезненно пациент надевает носки и завязывает шнурки своей обуви. При проблемах с состоянием тазобедренного сустава эти задачи для него невыполнимы.
Заключение
Кистозное новообразование тазобедренного сустава сложно поддается выявлению. В диагностике ориентируются на результаты методов лучевой визуализации, поскольку тазобедренный сустав считается трудно доступным участком для других способов исследования. Хирургическое устранение кисты – преимущественный способ ее ликвидации. В 1 из 10 случаев наблюдаются трудности с заживлением раны. Во избежание развития послеоперационных осложнений целесообразно проводить раннюю профилактику схематическим введением антибиотиков. Это позволит предотвратить развитие признаков даже метиллинрезистентной раневой инфекции на участке оперативного вмешательства. Допустимо ограничить комплекс восстановительных процедур только массажем и лечебной физкультурой.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
