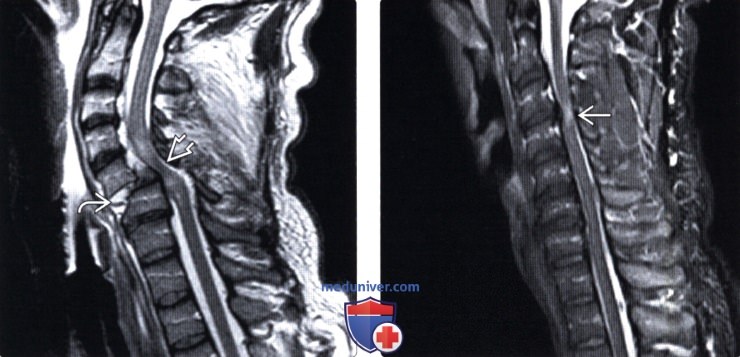
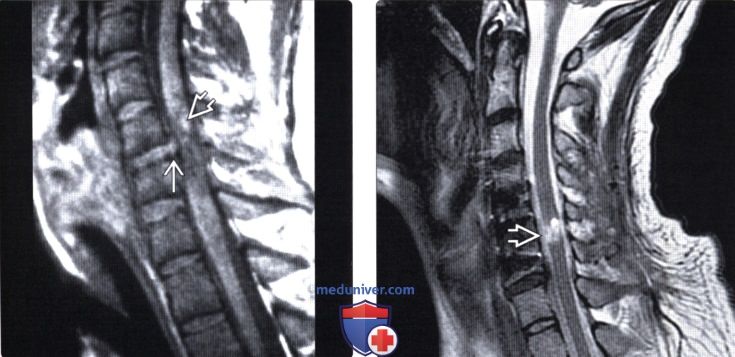
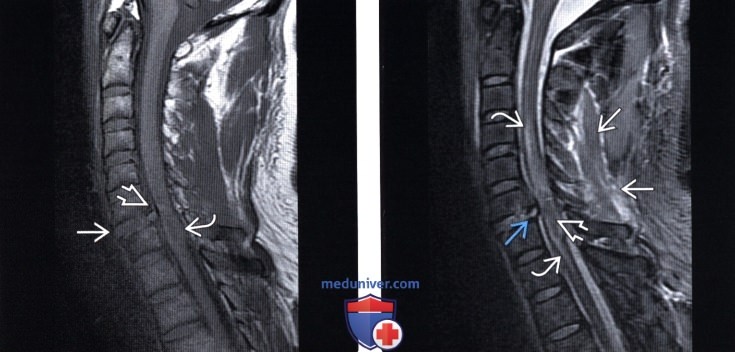
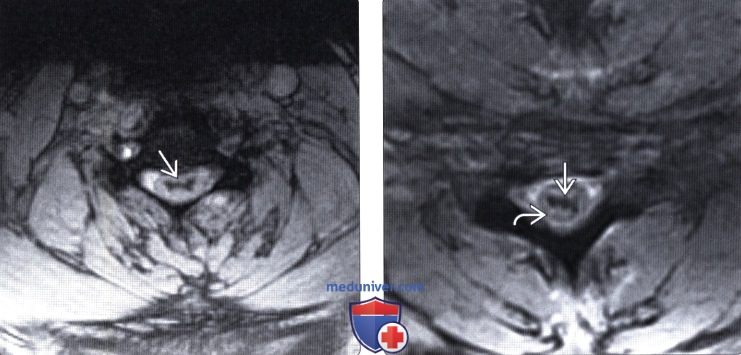
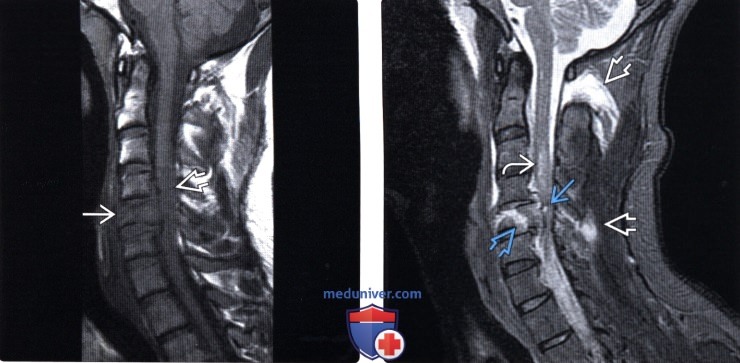
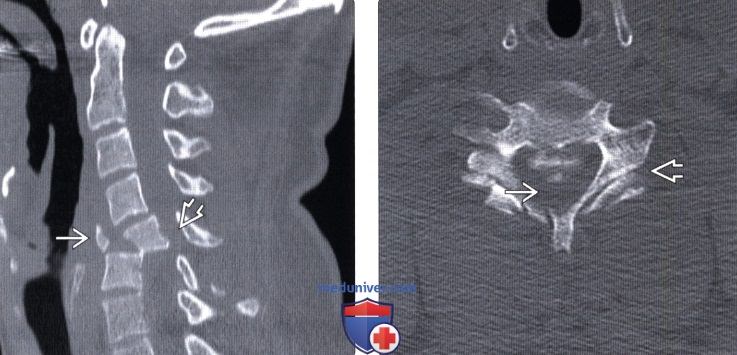
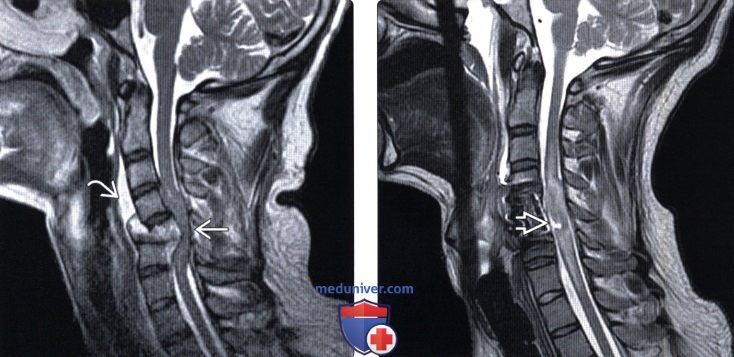
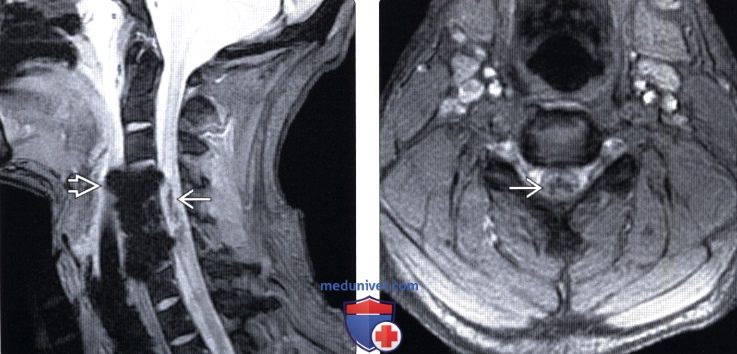
Кровоизлияние в спинной мозг мрт
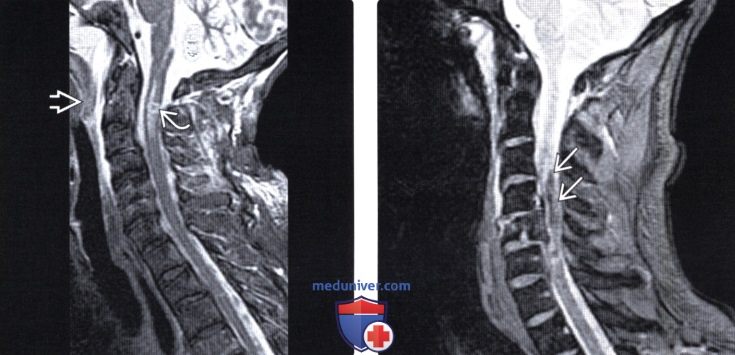
Лучевая диагностика контузии и гематомы спинного мозгаа) Терминология: б) Визуализация: 1. Общие характеристики: 2. Рентгенологические данные контузии и гематомы спинного мозга: 3. КТ при контузии и гематоме спинного мозга: 4. МРТ при контузии и гематоме спинного мозга: 5. Несосудистые рентгенологические исследования: 6. Рекомендации по визуализации:
в) Дифференциальная диагностика контузии и гематомы спинного мозга: 1. Грыжа межпозвонкового диска с компрессией спинного мозга: 2. Миелит: 3. Кавернозная мальформация спинного мозга: 4. Дуральная или позвоночная артериовенозная фистула: 5. Инфаркт спинного мозга: 6. Сирингомиелия:
г) Патология: 1. Общие характеристики: 2. Стадирование, степени и классификация контузии и гематомы спинного мозга: 3. Макроскопические и хирургические особенности: 4. Микроскопия:
д) Клинические особенности: 1. Клиническая картина: 2. Демография: 3. Течение заболевания и прогноз: 4. Лечение контузии и гематомы спинного мозга: е) Диагностическая памятка: ж) Список использованной литературы: — Вернуться в оглавление раздела «Лучевая медицина» Редактор: Искандер Милевски. Дата публикации: 5.8.2019 |

Спинальное эпидуральное кровоизлияние — кровотечение в полость между внутренней поверхностью стенок позвоночного канала и дуральной оболочной спинного мозга с образованием эпидуральной гематомы. Клинически дебютирует с интенсивной корешковой боли, локализующейся соответственно уровню кровоизлияния, сменяющейся спинально-проводниковыми неврологическими расстройствами (парезами, гипестезией, тазовой дисфункцией). Диагностируется в основном по данным МРТ позвоночника. Лечение в большинстве случаев хирургическое — ламинэктомия и аспирация гематомы. Консервативная терапия сопровождает операцию или используется самостоятельно при наличии положительной динамики процесса.
Общие сведения
Спинальное эпидуральное кровоизлияние — отдельный вид гематомиелии (спинномозгового кровоизлияния), при котором излитие крови происходит в эпидуральное пространство — щель между твердой (дуральной) мозговой оболочкой и стенками позвоночного канала. Спинальное эпидуральное кровоизлияние, связанное с травмой позвоночника, называют травматическим. Остальные случаи относят к спонтанным кровоизлияниям. Распространенность травматических эпидуральных кровоизлияний не велика, они составляют не более 0,75% всех позвоночно-спинномозговых травм. В молодом возрасте, в связи с повышенной подвижностью позвоночника, такие кровоизлияния могут возникать при отсутствии костных повреждений. Причину спонтанного эпидурального кровоизлияния удается установить лишь в 10% случаев. Диагностику и лечение спинальных кровоизлияний проводят специалисты в области неврологии, травматологии и нейрохирургии.

Спинальное эпидуральное кровоизлияние
Причины спинального эпидурального кровоизлияния
Травматическое спинальное эпидуральное кровоизлияние может быть вызвано переломом позвоночника, переломовывихами и вывихами позвонков, родовой травмой, огнестрельными ранениями, ушибом позвоночника. В отдельных случаях оно имеет ятрогенный генез и выступает осложнением эпидуральной блокады, операций на позвоночнике, люмбальной пункции.
Спонтанное спинальное кровоизлияние бывает обусловлено нарушениями в свертывающей системе (например, при гемофилии, тромбоцитопении), антикоагулянтным лечением, варикозным расширением вен эпидурального пространства, артериальной гипертензией, аномалиями сосудов эпидурального пространства. К последним относятся аневризмы, артерио-венозные фистулы, кавернозные мальформации и венозные аномалии. Сосудистые мальформации считаются самой частой причиной развития эпидурального спинального кровотечения. Пусковыми факторами, вызывающими повреждение эпидуральных сосудов, могут выступать резко возникающая гипертензия в полых венах, резкий подъем внутрибрюшного или внутригрудного давления.
К факторам, лежащим в основе кровоизлияния, также относятся случаи сращения эпидуральных вен с надкостницей позвоночного канала. В такой ситуации при чрезмерной мобильности позвоночника и повышенной физической нагрузке, особенно у лиц с выраженным лордозом, происходит натяжение вен, обуславливающее их повреждение. Аналогичный механизм кровоизлияния может реализоваться при наличии спаек и воспалительных изменений структур позвоночника, в которые вовлекаются стенки сосудов. С другой стороны, чрезмерные нагрузки на позвоночник и большая мобильность, например, при занятиях экстремальным спортом, могут спровоцировать эпидуральное кровоизлияние даже при отсутствии каких-либо предрасполагающих сосудистых факторов.
Симптомы спинального эпидурального кровоизлияния
Спинальное эпидуральное кровоизлияние манифестирует резкой болью в том отделе позвоночника, где произошла сосудистая катастрофа. Боль сходна с болью при радикулите и обусловлена раздражением спинномозговых корешков изливающейся в эпидуральное пространство кровью. Через несколько часов (иногда — минут) боль стихает, на первый план выходят спинально-проводниковые расстройства. Возникает и прогрессирует мышечная слабость, достигающая ниже уровня поражения степени плегии. Наблюдается снижение мышечного тонуса, проводниковые сенсорные нарушения, симметричное снижение периостальных и сухожильных рефлексов. Расстройство тазовой функции характеризуется недержанием мочи.
Особенности клинической картины кровоизлияния зависят от его расположения. У пациентов после 40-летнего возраста в подавляющем большинстве случаев наблюдаются эпидуральные кровоизлияния в поясничном и крестцовом отделах, у лиц моложе 40 лет — в шейном и грудном. Преобладает дорзальная локализация образовавшихся эпидуральных гематом.
Диагностика спинального эпидурального кровоизлияния
При постановке предварительного диагноза учитывается внезапность возникновения симптомов, их связь в физической активностью, типичная этапность (вначале боль, а затем слабость и онемение конечностей), неврологическая картина. Однако установить диагноз эпидурального кровоизлияния только по клинической картине не представляется возможным. Необходимо проведение МРТ или КТ позвоночника. МРТ позвоночника является более информативным методом, поскольку позволяет визуализировать эпидуральную гематому и дифференцировать ее от других оболочечных кровоизлияний. Кроме того, МРТ позволяет определить степень сдавления спинного мозга и выявить признаки компрессионной миелопатии. Дополнительно может быть проведена КТ сосудов или магнитно-резонансная ангиография.
При отсутствии возможности нейровизуализации проводят люмбальную пункцию и контрастную миелографию. Для выявления сосудистых аномалий возможно применение ангиографии позвоночника, но в остром периоде спинального кровоизлияния это метод обычно не используется. Эпидуральное спинальное кровоизлияние необходимо дифференцировать от субдуральной спинальной гематомы и субарахноидального спинального кровоизлияния, а также от прочих поражений: ишемического спинального инсульта, острого миелита, спинального эпидурального абсцесса, спинальной формы рассеянного энцефаломиелита, опухолей спинного мозга и др.
Лечение спинального эпидурального кровоизлияния
Самостоятельное разрешение эпидуральной спинальной гематомы наблюдается редко, в связи с этим в большинстве случаев применяется хирургическое лечение. Операция позволяет быстро ликвидировать гематому и добиться декомпрессии спинного мозга. Доступ к гематоме осуществляется путем ламинэктомии. Удаление эпидуральной гематомы производится путем вакуумной аспирации. По мнению большинства нейрохирургов результат хирургического лечения во многом определяется своевременностью его проведения и степенью неврологических нарушений на момент операции.
Консервативное лечение осуществляется травматологом (при травматическом эпидуральном кровоизлиянии) или неврологом в случаях, когда пациент был доставлен в стационар в поздние сроки заболевания, и у него отмечается заметный регресс неврологического дефицита. Следует сказать, что регресс клинических симптомов и томографическое подтверждение рассасывания гематомы являются показаниями к консервативной терапии вне зависимости от сроков кровоизлияния. В тоже время, консервативные мероприятия сопровождают и дополняют оперативное лечение. Назначаются гемокоагулянты (аминокапроновая к-та, викасол), антигипоксанты и нейрометаболиты (витамины гр В, неостигмин, свинной церебральный гидрализат). При тазовых расстройствах проводят катетеризацию мочевого пузыря и профилактику урогенитальной инфекции.
Исход эпидурального спинального кровотечения определяется своевременностью удаления образовавшейся эпидуральной гематомы. Благоприятный прогноз возможен, если операция проведена до развития значительного неврологического дефицита, т. е. до возникновения в спинном мозге необратимых изменений, связанных с его сдавлением гематомой. В остальных случаях наблюдается стойкий остаточный неврологический дефицит в виде парезов, чувствительных нарушений, тазовых расстройств.