Может ли мрт ошибаться в диагнозе метастазы мозга
МРТ (магнитно-резонансная томография) — метод диагностики с высокой точностью. В результате обследования врач получает снимки, на которых видны многочисленные срезы исследуемого органа, направленные в плоскостях. После завершения процедуры на специальном оборудовании, все полученные изображения появляются на компьютере. Может ли МРТ ошибаться в диагнозе? Это зависти от ряда факторов. Все, начиная с подготовки к процедуре и заканчивая заключением врача, имеет прямое отношение к точной постановке диагноза.

Как часто возникают ошибки
Точность результатов МРТ-исследований зависит от томографов: от силы напряжения магнитного поля и мощности градиентов. Чем они будут выше, тем качественнее будет обследование. Старые томографы выдают меньшее количество снимков, они отличаются низким качеством.
Точность МРТ составляет 98%. Ошибки на стадии диагностики составляют 34% от всех первичных диагнозов (то есть каждый третий диагноз – неверный).
Статистика утверждает, что МРТ является точным методом. После сканирования необходимого органа доктор получает полную информацию о состоянии мышечной ткани, сосудов, костей, лимфатических узлов. Аппарат для проведения МРТ не делает никаких выводов о состоянии пациента, не анализирует изображения, не определяет болезнь органа. Томограф – инструмент для трансляции снимков на компьютер врача. После обследования специалист ставит пациенту диагноз.
Причины постановки неверного диагноза
Если пациент неправильно лег в аппарат, могут быть ошибочные снимки. Перед процедурой врач обязан проверить положение человека и правильно выбрать область томографирования. К примеру, смещение подголовника вследствие неверной укладки пациента, дает ошибки в интерпретации томограммы головного мозга. Правильная укладка пациента возможна под контролем трех оптических центраторов, а не только по одному боковому.

Появление артефактов на изображениях – дополнительная проблема. Артефакты – это погрешности, которые допускает доктор в процессе исследования, они способны ухудшить качество снимков. Большая часть артефактов не приводят к ошибкам в чтении результатов. Однако иногда они могут копировать патологические состояния. К подобным артефактам можно отнести:
- артефакты от движения;
- магнитной восприимчивости;
- усечения;
- химического сдвига;
- наложения.
Неправильный выбор методики проведения обследования
Для диагностики серьезных заболеваний, нельзя проводить МРТ без контрастирования. Процедура для диагностирования онкологических заболеваний без контрастирования не сможет указать очаги расположения метастазов, размер и структуру маленькой опухоли. МРТ с контрастированием позволит увидеть мельчайшие метастазы, которые при обычной диагностике не заметны, и поставить более точный диагноз.
Нарушения при подготовке и проведении исследования со стороны пациента
Если планируется МРТ кишечника и органов брюшины, за несколько часов до этого пациент должен отказаться от твердой пищи. Важное условие в момент процедуры – полнейшая неподвижность человека. Ведь самое незначительное движение смазывает изображение, оно уже не будет достоверным. Так как исследование может занимать достаточно долгое время (от 20 до 60 минут), то лучше всего предварительно опустошить кишечник и мочевой пузырь. Маленьким детям нужно выпить седативные лекарства.
Из одежды желательны натуральные ткани. С себя нужно снять посторонние предметы – часы, цепочки. Рентгенолог обязательно узнает о наличии зубных металлических протезов, имплантатов, содержащих металл, кардиостимуляторов, внутриматочных спиралей. Нельзя проходить процедуру при беременности (первый триместр – прямое противопоказание). При наличии татуировок возможен ожог тела. Для пациентов с массой тела более 110 кг диагностика не проводится.
Низкая квалификация специалиста рентгенолога
Значительная часть допущения ошибок возникает на этапе чтения результатов МРТ. Это вопрос компетентности и квалификации врачей радиологов. Чтобы проводить обследование и правильно интерпретировать результаты, важно знать информацию о заболеваниях и диагнозах.
От врача требуются знания:
- Анатомии и патологии. Ведь на срезе можно за патологию принять просто особенность строения органа.
- Правила получения лучевых признаков заболевания. Как процессы в органе влияют на МРТ.
- Симптоматика лучевых заболеваний. По каким признакам на МРТ определяют заболевание.
- Клиническая диагностика.
Бывает так, что пациент прошел исследование на новейшем оборудовании, но врач не сумел правильно и качественно интерпретировать снимки. К частым ошибкам специалиста по чтению МРТ относят:
- Неправильно диагностировать заболевание, перепутав состояния;
- Неверно определить конкретно стадию заболевания;
- Пропустить болезнь, не заметив патологических изменений на срезах;
- Перепутать норму с патологией, диагностировав заболевание, которого нет.

Что делать, если вы сомневаетесь в результате
Пациенты после МРТ-исследования обращаются за консультацией врачей радиологов или других узких специалистов, по чьей направленности проводилась процедура. На данном этапе врач сможет детально вникнуть в проблему, учитывая сведения о пациенте: результаты МРТ-исследования, необходимые анализы, выводы из изучения анамнеза. Только это позволит определить причину патологических изменений.
Сомневающимся пациентам результаты исследований можно отправить на расшифровку другому специалисту. Второе мнение для пациентов необходимо в том случае, если есть сомнения в правильности имеющегося описания или оно вовсе было утеряно. Второе мнение – это своего рода независимая экспертиза от другого врача лучевой терапии.
Подведение итогов
МРТ не может ошибаться в постановке диагноза. Определяет заболевание лечащий врач по снимкам с аппарата. Нужно выбирать специалиста с большим опытом в чтении снимков МРТ. Также неверный процесс процедуры может повлиять на точность диагноза для пациента.
В случае с обследованием человеческого организма на наличие раковых заболеваний ни один из методов не может гарантировать 100% безошибочный результат. Для диагностики применяются ПЭТ КТ, МРТ, классическая КТ, УЗД — все они имеют свои плюсы и минусы. Рассмотрим более подробно МРТ и ПЭТ КТ. Могут ли они ошибаться? Если да, то каковы причины неверных результатов при диагностировании рака?
Точность метода МРТ
Правильно поставленный диагноз является основным условием результативного лечения. Мировая медицинская практика показывает, что МРТ обследование заслуживает доверия. В результате его проведения получаются изображения тканей и сосудов высокой четкости. Обнаруженное новообразование специалист дифференцирует по признакам:
- характер контура патологии;
- однородность содержимого;
- степень накопления контрастного вещества.
Это позволяет косвенно определить характер опухоли: доброкачественная или злокачественная. Окончательно подтвердить диагноз может только биопсия, но чем выше квалификация врача, выполняющего расшифровку, тем меньше возможность ошибки. Если соблюдать все правила проведения процедуры, то результат будет корректным.
Причины ошибок диагностики
Ошибки при заключении могут быть следствием неправильного размещения пациента на столе томографа, его движений при сканировании или появления артефактов на снимках. На всех изображениях, полученных при МРТ, есть разного рода артефакты, но они в большинстве случаев легко распознаются специалистом. Однако в некоторых ситуациях они могут имитировать патологические состояния, что требует от врача внимательности при расшифровке изображений.
Причины ошибок можно условно разделить на три группы:
- неправильная подготовка пациента к обследованию;
- недостаточная квалификация врача, проводящего процедуру;
- подбор неверной методики диагностики.
Нарушения процесса исследования из-за пациента
Одной из основных причин неправильных результатов МРТ является нарушение процесса диагностики пациентом. Чтобы подобного не случилось, человек должен:
- до начала обследования снять с себя предметы, в состав которых входит металл;
- проинформировать лечащего врача о присутствии в теле имплантов из металла;
- в процессе обследования не совершать никаких телодвижений (соблюдать полную неподвижность).
Последний пункт имеет особое значение для точности результата. Малейшие шевеления пациента приводят к смазанности изображения. Именно поэтому лежать нужно не двигаясь, а это непросто при условии, что процесс длится достаточно долго.
Неверно подобранная методика
МРТ часто не может отличить раковые клетки от отечной жидкости и поэтому выдает неверный результат. Не всегда данный метод обследования может распознать опухоль головного мозга, а также легких из-за высокой воздушности и небольшого количества воды в тканях органов дыхания. Изучить состояние костных структур, используя МРТ, также не получится.
Для выявления новообразований лучше применить КТ. Компьютерная томография отлично справляется с поиском опухолей молочной железы и желудка, а МСКТ способна обнаружить образования величиной 2-3 мм.
Диагностические возможности аппарата напрямую зависят от его мощности. Снимки, полученные с помощью низкопольных установок, не обладают необходимой точностью. Для получения достоверных данных лучше применять оборудование с магнитным полем от 1,5 Тесла.
Недостаточная квалификация специалиста
Оборудование для МРТ очень точно воспроизводит изображение. Далее все снимки передаются рентгенологу, который должен их расшифровать. От его компетентности и уровня квалификации зависит постановка верного диагноза. Жировая клетчатка, мышцы, эпителий дают разный сигнал, поэтому иногда можно даже предположить из какой ткани состоит опухоль. К сожалению, многие врачи допускают ошибки в заключении из-за неверной расшифровки результатов.
Достоверность ПЭТ КТ
ПЭТ КТ (позитронно-эмиссионная томография, совмещенная с компьютерной томографией) — это исключительный способ радионуклидного обследования, при помощи которого осуществляется диагностика онкологических заболеваний, патологий ЦНС и эндокринной системы. Надежность исследования, в зависимости от исследуемого органа, колеблется в границах от 85 до 99%.
Несмотря на высокий процент точности, иногда ПЭТ КТ все же ошибается. Причиной этого являются разного рода объективные и субъективные факторы.
Основы работы метода
Принцип работы ПЭТ КТ основывается на том, что раковые клетки активнее себя ведут в сравнении со здоровыми. В связи с этим поглощение и выделение продуктов жизнедеятельности носит усиленный характер. Так как ПЭТ КТ — это радионуклидный способ проведения обследования, то для обнаружения метаболических процессов, происходящих в организме, пациенту необходимо ввести РФП (радиофармпрепарат). РПФ — это безвредное вещество, не имеющее вкуса и запаха. В его состав входят радиоизотопы (фтор-18, углерод-11) и биохимические соединения (чаще всего глюкоза).
Датчики ПЭТ фиксируют повышенный обмен РФП, как «горячую зону». КТ в это время делает множественные снимки, тем самым указывая точное место локализации патологии. Изображения, выполненные с применением радиофармпрепарата, накладываются поверх срезов, которые были получены при КТ.
Используя метод ПЭТ КТ, можно получить точную оценку строения органов и патологических процессов, узнать их характеристики. При КТ, УЗД и МРТ подобный анализ провести невозможно.
Главные причины ошибок
В основе ошибок ПЭТ КТ лежат следующие причины:
- параллельное существование еще одной патологии с аналогичными проявлениями;
- низкое разрешение аппарата ПЭТ КТ;
- заболевание находится на ранней стадии развития;
- телодвижения пациента во время процедуры;
- неправильная подготовка к диагностике;
- присутствие на теле или одежде обследуемого предметов из металла;
- повышенный сахар в крови;
- передвижения пациента в момент распределения РПФ в организме;
- неправильное толкование срезов специалистами.
Как избежать постановки неправильного диагноза?
Для того, чтобы в результате обследования получить правильный диагноз, необходимо:
- правильно подготовиться к предстоящему процессу;
- заранее снять все предметы, в состав которых входит металл;
- не совершать никакой активности во время распределения контраста по организму и в период исследования;
- проинформировать врача о наличии серьезных заболеваний (например, сахарный диабет);
- проходить процедуру в специализированных центрах с высококвалифицированным персоналом и качественным оборудованием.
Ошибается ли МРТ
Наверное, такой вопрос задает себе каждый, кто проходит это современное диагностическое исследование. Ведь это МРТ-аппарат показывает во всех подробностях то, что происходит в нашем организме! Так может ли диагноз МРТ быть неправильным?
Чтобы ответить на этот вопрос, нужно сначала понять, что такое МРТ – магнитно-резонансная томография. Это исследование, с помощью которого врач получает послойные изображения человеческого тела – нужный орган представляется в виде множества срезов, направленных в разных плоскостях. После того, как исследование выполнено, эти изображения поступают на компьютер к врачу. Изображения здорового органа отличаются от изображений патологически измененного органа.
Но делает ли сам аппарат МРТ выводы из полученных изображений? Различает ли сама аппаратура нормальные и больные органы? Конечно же, нет! Магнитно-резонансный томограф, даже самый дорогой и современный – это всего лишь инструмент для получения снимков. А эти снимки должны быть уже проанализированы, расшифрованы врачом! И только врач, его глаза и его мозг, способны сделать правильное заключение о том, в порядке ли ваши органы, и какие именно изменения в них произошли.
Диагностические ошибки при МРТ
И здесь появляется самый главный вопрос: обладает ли врач достаточной квалификацией для того, чтобы правильно расшифровать МРТ? Ведь это далеко не просто, и диплом мединститута еще не означает, что врач хорошо подготовлен. Ведь нужно знать множество специальных вещей – анатомию человека (как органы выглядят в разрезе?), принципы патологической анатомии (как изменяются органы при той или иной болезни?), принципы получения лучевых симптомов болезни (как тот или иной процесс в больном органе влияет на изменения МРТ-картины?), лучевую семиотику заболевания (какими признаками на МРТ обладает именно эта болезнь?), а также основы клинической диагностики!
Поэтому ответ на вопрос может быть один: МРТ ошибаться не может, может ошибаться только врач, анализирующий снимки МРТ. А отсюда вывод: правильная расшифровка МРТ, КТ, рентгена или маммографии – это залог верно поставленного диагноза!
Иногда происходит так, что человек прошел качественное МРТ-исследование, но его снимки расшифровал не очень квалифицированный рентгенолог. Какие бывают типичные ошибки рентгенолога при расшифровке МРТ?
1) Перепутать разные состояния, поставить неправильный диагноз
2) Не увидеть патологические изменения на снимках, пропустить заболевание
3) Наоборот, спутать нормальную МРТ-картину с патологической и сделать заключение о болезни, которой на самом деле нет
4) Неправильно трактовать стадию болезни (например, поставить не ту стадию рака)
Может ли обычный человек быть застрахован от всех этих ошибок? Конечно же, нет. Даже хорошие специалисты иногда делают ошибки!
Как часто бывают ошибки в описании МРТ?
Статистика показывает, что даже в странах с хорошо развитой медициной более 34% первичных диагнозов ставится ошибочно.
Типичные ошибки в расшифровке МРТ головного мозга
Типичные ошибки в расшифровке МРТ коленного сустава
Что делать в такой ситуации? В развитых странах давно существуют службы Второго мнения, когда результаты исследований можно отправить на пересмотр опытному специалисту. Повторная расшифровка МРТ, КТ, маммографии или ПЭТ-КТ осуществляется узкоспециализированным рентгенологом (радиологом), что помогает поставить более точный диагноз и разобраться в сложных медицинских случаях.
В России также существуют сервисы Второго мнения по КТ, МРТ и ПЭТ. С помощью них вы можете проконсультировать свои снимки КТ, МРТ, маммографии или ПЭТ. Исследование отправится в крупный профильный центр Москвы или Санкт-Петербурга к высокопрофессиональному диагносту — кандидату или доктору наук, который специализируется именно на вашем виде обследования. Такая консультация поможет избежать врачебных ошибок, сделает диагноз более точным, и даст лечащим врачам более полную информацию о вашем состоянии.
Читать подробнее о Втором мнении по КТ и МРТ
Читать подробнее о телемедицине
Может ли КТ ошибаться в диагнозе?

Кандидат медицинских наук, член Европейского общества радиологов
ЛУЧЕВАЯ ДИАГНОСТИКА МЕТАСТАЗОВ В МОЗГ
Метастазы в головной мозг (по данным Б. В. Гайдара, Т. Е. Рамешвили и др.) составляют до 40% всех опухолей, возникающих внутри полости черепа.
ИСТОЧНИК МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
В головной мозг обычно распространяются злокачественные новообразования почек, легких, молочной железы, щитовидной железы, реже — новообразования мочевого пузыря, яичников и простаты. Самая частая ситуация — рак легкого с метастазами в головной мозг. Также склонность к распространению в полость черепа имеют меланомы, практически никогда не метастазируют саркомы. Примерно в 7,8% случаев определить первичную опухоль не представляется возможным.
Частота метастазирования различных опухолей в головной мозг (Б. В. Гайдар, Т. Е. Рамешвили)
| Локализация опухоли | Частота метастазирования |
| Аденокарцинома бронха | 50% |
| Рак молочной железы | 15% |
| Меланома | 10,5% |
| Опухоли органов брюшной полости и таза | 9,5% |
ЛОКАЛИЗАЦИЯ МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Существуют разные типы расположения вторичных опухолей в полости черепа. Эти типы зависят от того, какие именно структуры поражены. Опухоли метастазируют:
1) В кости черепа
2) В твердую мозговую оболочку. Такой тип распределения вторичных опухолей характерен больше всего для аденокарциномы предстательной железы, светлоклеточного рака почки, меланомы.
3) В мягкую оболочку мозга (синонимы: карциноматозный менингит, карциноматоз мягкой оболочки мозга). Опухоли, чаще всего метастазирующие в мягкую мозговую оболочку: аденокарцинома бронха, молочной железы, желудка
4) Метастазы собственно в головной мозг, в паренхиму головного мозга.
- 80% всех вторичных опухолей локализуются в полушариях мозга
- 15% в мозжечке
- 5% в мозговом стволе
МЕХАНИЗМ РАСПРОСТРАНЕНИЯ ОПУХОЛЕЙ В МОЗГ
Существуют несколько путей распространения раковых клеток по организму. Чаще всего распространение опухоли происходит гематогенным путем (через артериальные кровеносные сосуды). Обычно вторичные опухоли происходят из внутрилегочных узлов (причем, это может быть и первичный рак, и метастаз в легкое). Реже происходит распространение опухолей позвоночника через венозную систему позвонков.
Большое значение в распространении опухолевого поражения имеет спинномозговая жидкость (ликворный путь). Таким образом метастазируют первичные опухоли спинного и головного мозга (медуллобластома, глиболастома, пинеобластома). Возможно также контактное распространение метастатической опухоли по мозговым оболочкам. В некоторых случаях встречается и лимфогенный путь распространения.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Симптомы при метастазах в головном мозге может быть аналогичны таковым при первичных опухолях, выраженность симптоматики зависит от размера, локализации и количества метастазов, а также от типа их роста, сдавления окружающих мозговых структур, выраженности отека мозговой ткани и т. д.
Наиболее частые симптомы метастазов в головной мозг:
- Парезы и параличи
- Нарушение речи
- Нарушения сознания (помрачнение или отсутствие)
- Судороги (генерализованные или локальные)
- Нарушение психических функций
КТ-ПРИЗНАКИ МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Как выглядят метастазы в головной мозг на компьютерной томографии (КТ)? Практически во всех случаях выявляется единичное (реже) либо множественные (чаще) объемные образования, которые отвечают следующим параметрам:
- Форма неправильная или сферическая
- Структура неоднородная, в центре очага может обнаруживаться область низкой плотности, обусловленная некрозом и распадом центральной части опухоли. По периферии — более плотный «ободок», который отражает активную часть опухоли, имеющую кровеносные сосуды и обладающую способностью к росту. Этот «ободок» окружен зоной низкой плотности, отражающей отек ткани мозга. Ширина данной зоны может быть различной — от нескольких мм до нескольких десятков см. Относительно однородная структура без наличия участка низкой плотности в центре и без перифокального отека. Такая структура метастаза свидетельствует о его относительной «доброкачественности»
- Отношение к прилежащим мозговым структурам. Очаги могут оказывать объемное воздействие различной степени выраженности на прилежащие отделы мозга, вызывая их смещение. Например, объемное образование в височной доле чаще всего приводит к выбуханию гиппокампа под намет мозжечка (височно-тенториальная дислокация), объемное образование мозжечка может воздействовать на мозговой ствол, приводя к его сдавлению, и т. д. Смерть при метастазах в мозг может наступить в результате сдавления мозгового ствола и нарушения дыхания и сердечной деятельности. В зависимости от локализации, вторичные очаги могут приводить к сдавлению церебральной ликворной системы, приводя к развитию окклюзионной гидроцефалии (резкому расширению центральных ликворных пространств на фоне повышения внутримозгового давления при окклюзии путей оттока ликвора из полости черепа)
- Тип роста. Метастазы могут обладать инфильтративным типом роста (расти, разрушая окружающие ткани) и экспансивным типом (расти, раздвигая окружающие ткани). В первом случае они чаще всего дают осложнения в виде кровоизлияния, то во втором обычно обуславливают возникновение дислокаций.
- Параметры контрастного усиления. Типичные вторичные опухоли в головном мозге увеличивают свою плотность в периферических отделах при внутривенном введении контраста, принимая вид «кольца», «полукольца», «спирали». Гораздо реже наблюдается равномерное контрастное усиление очага. Обычно центральная зона опухоли не усиливается, как и область перифокального отека.
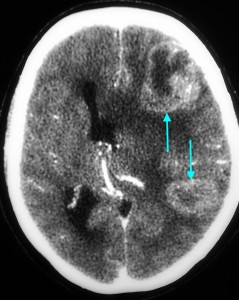
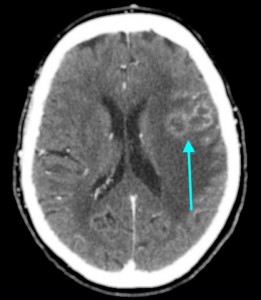
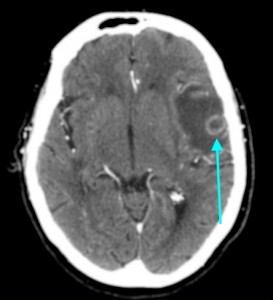
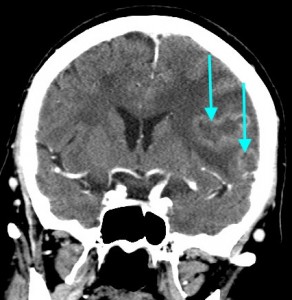
Метастазы головного мозга, фото. На КТ с контрастным усилением у пожилой пациентки (в верхнем ряду слева) с жалобами на головные боли выявлены множественные объемные образования в левом полушарии мозга, интенсивно накапливающие контрастное вещество. Образования имеют характерную форму в виде «кольца». На изображениях в нижнем ряду и вверху справа определяются множественные очаги в головном мозге: отчетливо видны округлые образования с более плотным «ободком» по периферии, располагающиеся в левой теменной доле.
МРТ-признаки метастазов в мозг
МРТ — более чувствительный и специфичный метод в выявлении метастазов ЦНС по сравнению с компьютерной томографией. Вторичные опухоли имеют ряд общих черт при МР-исследовании.
Т1 ВИ (без контрастного усиления)
- Изоинтенсивный либо умеренно гипоинтенсивный сигнал по отношению к белому веществу мозга от активной части опухоли
- Гипоинтенсивный сигнал от центральной зоны (некроза и распада)
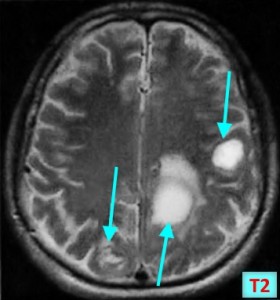
Т2 ВИ
- Гиперинтенсивный сигнал от центрального участка метастаза
- Повышение интенсивности сигнала от отечных тканей мозга, окружающих вторичную опухоль, вследствие чего метастазы становятся более четкими на изображениях
МРТ с контрастным усилением
- Выраженное увеличение интенсивности сигнала
- Усиление сигнала по периферии в виде «кольца» или «короны»
- Помогает дифференцировать кровоизлияиния в метастаз от геморрагического инсульта (выраженное усиление сигнала на Т1 ВИ)
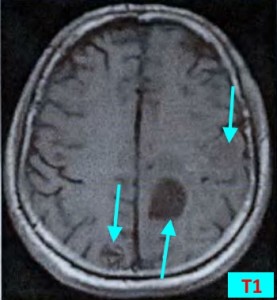

Метастазы головного мозга на МРТ. Фото. Определяются множественные метастазы в мозг при раке легкого: слева в режиме Т1-ВИ в виде гипоинтенсивных образований, справа — в режиме Т2-ВИ виде множественных участков повышенного сигнала, окруженных зоной перифокального отека. У пациента подтверждена первичная опухоль легкого.
Отдельно необходимо рассмотреть МР-признаки метастазов меланомы в головной мозг, которые обладают сигнальными характеристиками, отличающимися от других опухолей вследствие наличия меланина в структуре. Метастазы безамилоидной меланомы выглядят на МРТ аналогично метастазам других опухолей, описанным выше. На Т1-ВИ они имеют резко гиперинтенсивный (высокий, яркий) сигнал, а наТ2-ВИ — изо- либо гипоинтенсивный (пониженный) сигнал.
Позитронно-эмиссионная томография (ПЭТ) в диагностике вторичных опухолей ЦНС
Типичная картина вторичных очагов в головной мозг при ПЭТ — наличие зон повышенного захвата радиофармпрепарата (ФДГ — фтордезоксиглюкоза, либо препаратов меченых аминокислот, таких как метионин) с наличием очагов некроза, протяженных зон отека со сниженным захватом ФДГ.
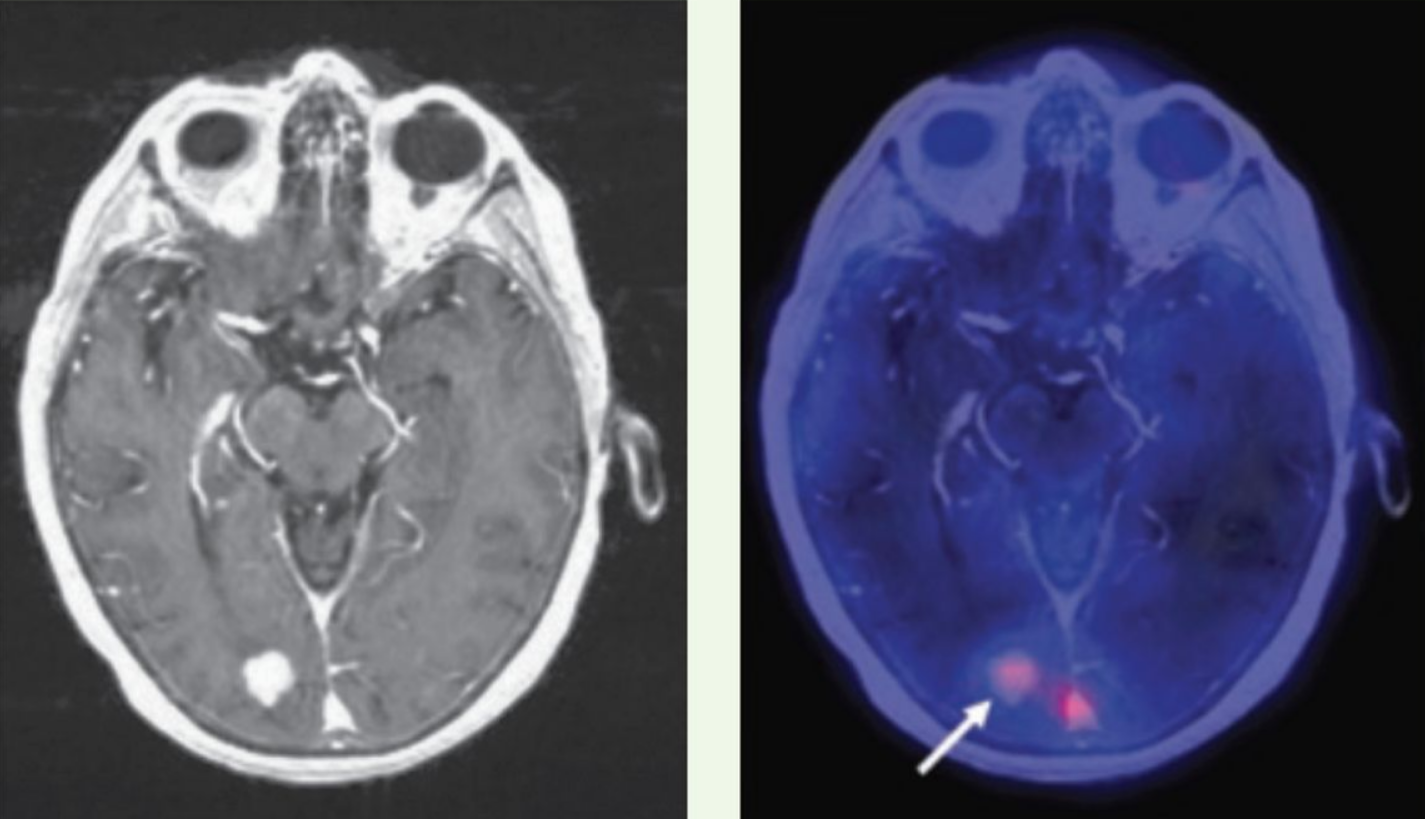
Как выглядят метастазы на ПЭТ-КТ? Здесь виден опухолевый очаг в правой затылочной доле, значительно накапливающий РФП (меченный радиоактивным фтором метионин). ПЭТ-КТ — метод, признанный «золотым стандартом» не только в выявлении метастазов в мозг, но и позволяющий достоверно отличить их от других образований (кисты, абсцессы, гематомы, каверномы и т.п.). От тщательного анализа ПЭТ зависит результат диагностики.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Одиночные метастазы необходимо отличать от абсцесса, паразитарной кисты, первичной опухоли мозга, лакунарного ишемического инсульта, геморрагического инсульта, рассеянного склероза при обострении процесса. С этой целью необходимо принимать во внимание анамнез заболевания, наличие первичной опухоли другого органа, а также данные методов лучевой диагностики. На первый план выходит не только качество аппаратуры, но профессионализм рентгенолога, оценивающего снимки. Иногда отличить метастазы мозга от других образований бывает сложно, поэтому приходится прибегать к помощи Второго мнения.
ПРОГНОЗ И ПРОДОЛЖИТЕЛЬНОСТЬ ЖИЗНИ У ПАЦИЕНТОВ С МЕТАСТАЗАМИ В ГОЛОВНОЙ МОЗГ
В целом, прогноз при выявлении метастазов в головной мозг является неблагоприятным. Тот факт, сколько живут пациенты с метастазами в головном мозге, во многом зависит от наличия острой симптоматики, обусловленной следующими моментами:
- Сдавление, дислокации и вклинения структур головного мозга
- Вторичный ишемический инсульт либо кровоизлияние
- Перекрытие путей оттока ликвора и развитие внутричерепной гипертензии
- Прорастание в оболочки мозга и кости
- Прорастание опухоли в сосуды мозга
При наличии хотя бы одного из состояний, перечисленных выше, возникает значительный риск для жизни пациента. Наоборот, при отсутствии осложнений, продолжительность жизни даже при наличии метастазов в мозге может быть достаточно длительной и достигать нескольких лет.
МЕТАСТАЗЫ ГОЛОВНОГО МОЗГА — ЛЕЧЕНИЕ
Как лечить метастазы в головной мозг?
1) Хирургическое лечение — удаления образования из ткани мозга может быть показано в случае одиночной опухоли. Решение о том, прибегать или нет к такому лечению, принимает только нейрохирург.
2) Химиотерапия. Адекватно подобранное химиолечение способно значительно увеличить продолжиьтельность жизни даже при отсутствии радикального удаления опухоли. Тип выбранного препарата зависит от гистологического типа первичной опухоли и подбирается химиотерапевтом.
3) Облучение головного мозга при метастазах дает хорошие результаты при наличии хорошей аппаратуры и отсутствии противопоказаний. Вариантами лучевой терапии являются кибернож и гамма-нож. Фактически, здесь речь идет о лучевой хирургии: направленный пучок излучения разрушает патологическую ткань. Показания к этому методу определяются совместно лучевым терапевтом и нейрохирургом.
ВТОРОЕ МНЕНИЕ
Повторная расшифровка результатов КТ или МРТ при метастазах имеет смысл при сомнениях в диагнозе, при необходимости экспертной оценки, при выборе специализированного лечения. Консультирование снимков специализированными рентгенологами в сложных или онкологических случаях стало частью дорогостоящего лечения за рубежом. В России действует Национальная телерадиологическая сеть — служба удаленных консультаций ведущих диагностов, с помощью которой можно получить альтернативное заключение по исследованию (КТ, МРТ или ПЭТ).
Василий Вишняков, врач-радиолог
Читать подробнее о Втором мнении
Читать подробнее о телемедицине

Кандидат медицинских наук, член Европейского общества радиологов
