Мрт очаги в спинном мозге

Перед тем, как мы перейдем к рассмотрению снимков МРТ головного и спинного мозга, давайте скажем два слова о самом «аппарате». МРТ означает «магнитно-резонансная томография». На сегодняшний день данный способ обследования является одним из самых распространённых. Все дело в том, что диагностическая точность может составлять от 90 до 99 процентов, и к тому же данный метод даёт возможность провести исследования в 3-х проекциях.
Когда человеку ставят диагноз «рассеянный склероз», то с большой долей вероятности он пройдёт именно обследование на МРТ и получит снимки, на которых будут видны очаги.
Ниже приведён пример снимка, который показывает наличие как относительно небольших по размеру очагов поражения, так и довольно обширных.
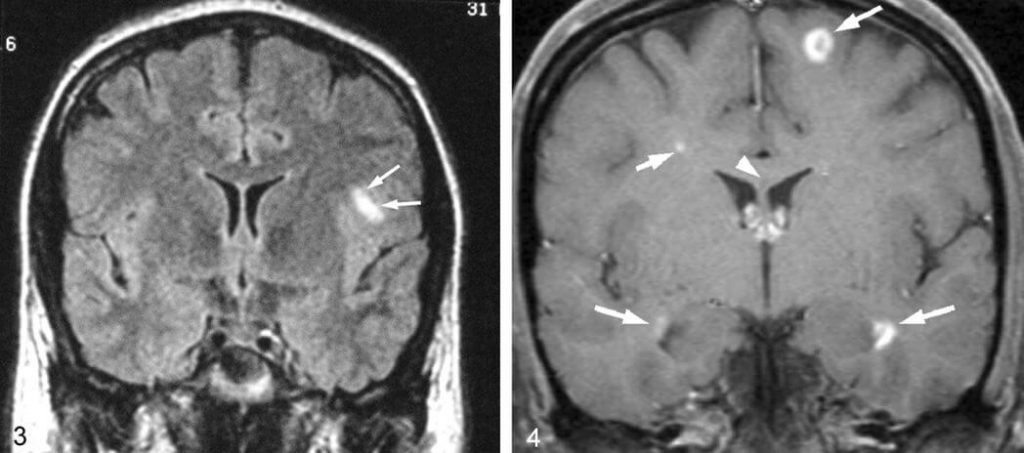
Мы уже ранее говорили, что течение болезни у каждого человека будет совершенно разное. Дело в том, что размер, количество и положение этих самых очагов достаточно сильно влияет на состояние (более подробно можно узнать по этой ссылке)
Поэтому, когда говорят, что у вас, допустим, аж 20 или 30 очагов, то это практически ни о чем не говорит. Крайне важно их расположение и размер. Также играет роль и «возраст» этих очагов. К большому сожалению практически никто с точностью не может сказать, как долго эти поражения уже находятся в мозгу. Предположения очень разные и часто противоречивые. Один специалист скажет, что они «совсем свежие», а другой наоборот посчитает, что им уже не менее 10 лет. Такая путаница случается из-за того, что на данный момент нет обширной базы данных, в которой собраны данные снимков для анализа «до» и «после». Каждый специалист основывается на собственном опыте и, как любой человек, может ошибаться. Рассеянный склероз стал набирать обороты только последние лет 10-15. До этого времени на всём постсоветском пространстве фиксировались лишь немногочисленные случаи и по этой причине им не уделяли особого внимания.
Однако можно с уверенностью сказать, что нервная система не рушиться в одночасье и поэтому многочисленные и обширные очаги в головном и спинном мозге являются следствием многолетнего процесса.
На нижнем снимке видны очаговые поражение спинного мозга. Как видно, их размеры и расположение также могут сильно варьироваться. Стрелками обозначены места наиболее видных человеческому глазу поражений.
Конечно, у человека могут быть и крайне маленькие по размеру очаги демиелинизации, которые не видны на снимке даже при сильном увеличении. Поэтому можно с уверенностью говорить только о тех, которые возможно идентифицировать.
Зачастую разрушение оболочки нейрона происходит одновременно в головном и спинном мозге. В данном случае можно назвать картину «типичной» если на обоих снимках МРТ видны следы демиелинизации. Как показывает практика, боли в позвоночнике могут быть также вызваны очагами. Некоторые ощущают тянущую боль, других беспокоят колющие (как-будто иглу ввели). Боли могут присутствовать и уходить сами по себе, не зависимо от физической активности и времени суток. Однако не редко люди жалуются на усиливающие боли именно при выполнении каких-либо движений в повседневной жизни.
Снимки МРТ, в принципе, показывают достаточно точную картину, однако не стоит проходить обследование слишком часто. Дело в том, что при магнитно-резонансной томографии человеку как правило вводят контрастное вещество, которое изготовлено на основе гадолиния (редкоземельный металл). Предупреждения стали исходить от врачей, которые заметили, что после завершения МРТ гадолиний может оставаться в мозгу человека. Дело в том, что этот металл отделяется от вещества-носителя и может откладывается и накапливаться в тканях мозга. Некоторые пациенты чувствовали ухудшения симптомов рассеянного склероза после прохождения обследования. Пока безвредность под большиим вопросом, лучше ограничить количество МРТ обследований до действительно необходимого количества.
В идеале, лучше всего провести одно обследование с помощью МРТ без контрастного вещества, чтобы иметь представление о состоянии мозга и для более точной постановки диагноза. Все последующие снимки и разбор их количества, положения и других деталей, практически никак не помогут в восстановлении здоровья. Если посмотреть чисто с психологической стороны, то постоянный пересмотр очагов может ещё больше ввести человека в состоянии депрессии и только усугубить психологическое состояние.
Если вам поставили диагноз рассеянный склероз и вы только начали искать информацию на эту тему, то советую начать ознакомление с этого раздела. В нём собраны самые важные материалы, которые помогут вам начать восстанавливать здоровье комплексно.
Я желаю вам по больше отдыхать и чаще радоваться жизни!
С уважением,
Соколов Денис
Миелопатический синдром (слабость в конечностях, тазовые и чувствительные нарушения) может быть связана со многими причинами: демиелинизацией (рассеянный склероз, болезнь Дэвика, поперечный миелит, острый диссеминирующий энцефаломиелит), опухолями (астроцитоима, эпендимома, реже, глиобластома, гемангиома и метастаз), нарушением спинномозгового кровообращения (спинальный инсульт), воспалением или инфекцией. МРТ позвоночника является единственным методом визуализации причин миелопатии. МРТ в СПб в наших клиниках при миелопатическом синдроме можно делать как в амбулаторных условиях, так и МРТ СПб должно осуществляться в неврологическом стационаре, где при тяжелом состоянии пациента, например восходящем и быстро прогрессирующем процессе.
Самой частой причиной являются демиелинизирующие заболевания.
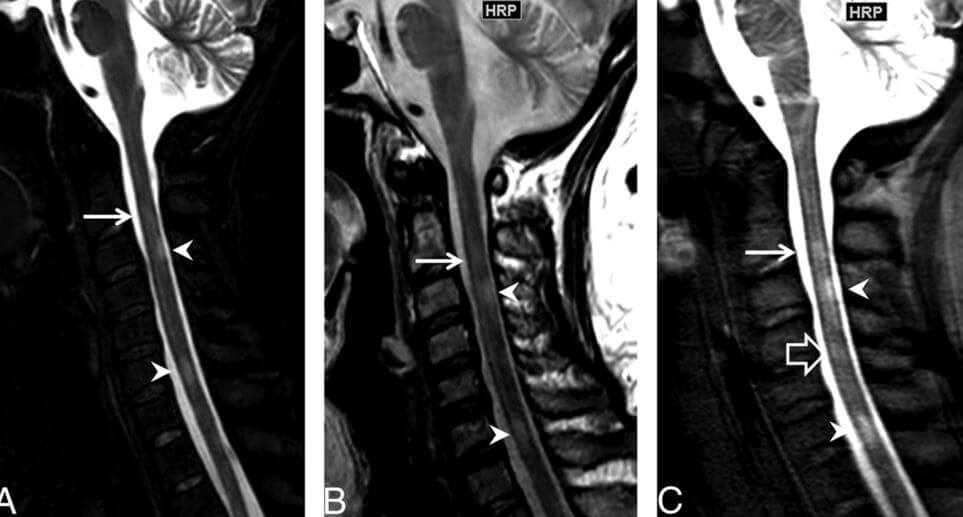
Отличительными чертами рассеянного склероза при МРТ являются: протяженность не более, двух сегментов (кроме оптикомиелита), в поперечнике поражение располагается в задне- боковой части, обычно клиновидной формы, спинной мозг не вздут, поражается чаще шейный отдел позвоночника.

Схема. Типичное поражение по длиннику. Слева рассеянный склероз, справа – поперечный миелит.

МРТ шейного отдела позвоночника. Сагиттальная Т2-зависимая МРТ. Типичные очаги рассеянного склероза.

МРТ шейного отдела позвоночника. Сагиттальные Т2-зависимые МРТ. Нетипичные очаги рассеянного склероза (подтверждено характерными очагами в головном мозге).
Редко при рассеянном склерозе наблюдается на МРТ атрофия спинного мозга, что более характерно для его первично прогрессирующей формы.

МРТ шейного отдела позвоночника. Сагиттальная Т2-зависимая МРТ. Первично-прогрессирующий рассеянный склероз с атрофией спинного мозга.

Схема. Рассеянный склероз. Типичное поражение по поперечнику.


МРТ шейного отдела позвоночника. Аксиальные Т2-зависимые МРТ. Типичное расположение очага рассеянного склероза по поперечнику.
При поперечном миелите на МРТ позвоночника протяженность поражения спинного мозга гораздо больше, сопровождается его вздутием. При ишемическом поражении, как видно на аксиальных МРТ позвоночника, чаще страдают передние отделы, реже весь поперечник спинного мозга.

Схема. Слева поперечный миелит, справа ОДЭМ.
Рассеянный склероз и острый диссеминирующий энцефаломиелит (ОДЭМ) в большинстве случаев сопровождаются также наличием очагов типичных на МРТ в головном мозге.
Активные очаги рассеянного склероза в спинном мозге могут контрастировать при МРТ с введением гадолиния, также как это наблюдается при очагах в головном мозге.


МРТ шейного отдела позвоночника. Т2-зависимые сагиттальные МРТ с контрастированием. Рассеянный склероз. Периферический (слева) и паренхимальный (справа) типы контрастирования.
При оптикомиелите (болезнь Дэвика) поражается спинной мозг и зрительные нервы или тракты. При МРТ позвоночника в спинном мозге очаг занимает 3 и больше сегментов.

МРТ шейного отдела позвоночника. Сагиттальные Т1-зависимая МРТ, Т2-зависимая МРТ и Т1-зависимая МРТ с контрастированием. Спинальное поражение при оптикомиелите.
Острый диссеминирующий энцефаломиелит (ОДЭМ) имеет инфекционно-аллергическое происхождение и возникает после вирусной инфекции или вакцинации. В отличии от рассеянного склероза течет остро, без волн. Часто встречается у детей. У 50% пациентов отмечается положительная проба на MOG (гликопротеин миелина олигодендроцитов). Спинной мозг при ОДЭМ поражается у 30% пациентов наряду с характерными очагами в головном мозге. Течение восходящее с переходом на ствол мозга, в том числе и варолиев мост. Часть случаев оканчиваются летально, но в большинстве наблюдается полное восстановление.

МРТ шейного отдела позвоночника. Сагиттальные Т1-зависимая МРТ, Т2-зависимая МРТ и Т1-зависимая МРТ с контрастированием. ОДЭМ.

МРТ шейного отдела позвоночника. Сагиттальные Т2-зависимые МРТ. ОДЭМ. Слева острая фаза, справа положительная динамика.
Острый поперечный миелит относится к воспалительным процессам с протяженным поражением как по длиннику, так и по поперечнику спинного мозга. Процесс может быть частичным или полным, когда захватывается весть поперечник. Этиология процееса достоверно неизвестна , поэтому он считается “идиопатическим”. Наиболее вероятно, что в его основе лежит инфекционно-аллергический процесс. В трети случаев наблюдается полное выздоровление или отчетливая положительная динамика. На МРТ позвоночника виден отек и вздутие спинного мозга, на МРТ с введением контраста может быть усиление очагов.

МРТ грудного отдела позвоночника. Сагиттальные Т2-зависимая МРТ, Т1-зависимая МРТ после контрастирования и поперечная МРТ с контрастированием. Острый поперечный миелит.
Астроцитома, самая частая из интрамедуллярных опухолей, При МРТ позвоночника она диффузно инфильтрирующая спинной мозг, сопровождается вздутием спинного мозга и неоднородным контрастировавшем при МРТ с введением гадолиния. Часто при МРТ видно, что опухоль сопровождается кистой, распространяющейся как вверх, так и вниз.

МРТ грудного отдела позвоночника. Сагиттальные Т2-зависимая МРТ и Т1-зависимая МРТ с контрастированием. Астроцитома.
Эпендимома – вторая по частоте интрамедуллярная опухоль. Расположена в поясничном или шейном отделе. Встречается множественная, особенно, при нейрофиброматозе. При МРТ позвоночника опухоль также может иметь кистозный в спинном мозге компонент, хорошо очерчена и хорошо контрастирует при МРТ позвоночника с введением гадолиния.

МРТ шейного отдела позвоночника. Т1-зависимая МРТ с контрастированием. Множественная эпендимома.
Артериальные инфаркты спинного мозга чаще наблюдаются как осложнение аортального стентирования. Типичная локализация в бассейне артерии Адамкевича. При МРТ позвоночника видно, что поражение обычно идет по передней поверхности спинного мозга с симптомом “змеиных глаз”.


МРТ грудного отдела позвоночника. Сагиттальная и поперечная Т2-зависимые МРТ. Спинальный инсульт.
Еще одной причиной миелопатий могут быть дуральные венозные фистулы. При МРТ позвоночника прослеживаются расширенные сосуды, которые идут вдоль спинного мозга, вызывая его ишемию.
Миелоишемию также могут вызывать многочисленные причины компрессии спинного мозга извне: метастазы, спондилодисцит, дегенеративно-дистрофические заболевания позвоночника, экстрамедуллярные опухоли. Они определяются при МРТ позвоночника.
Очаги демиелинизации на МРТ: что это может быть
Очаг демиелинизации в веществе головного или спинного мозга – это участок, где когда-то был, или в настоящее время идёт воспалительный процесс с разрушением миелина – оболочки проводящих нервных путей. Подробнее о демиелинизации
Если найдены очаги демиелинизации в головном или спинном мозге – первое, что нужно сделать, это выяснить природу очагов, степень их опасности и наличие/отсутствие потребности в лечении. Для уточнения диагноза мы предложим Вам осмотр неврологом и исследования на предмет нейроинфекций, аутоиммунного процесса (рассеянный склероз, аутоиммунный энцефаломиелит), ревматических заболеваний с вовлечением головного и/или спинного мозга. Результаты этих исследований внесут ясность в ситуацию и помогут правильно построить лечение, если оно потребуется.
Какие находки возможны:
- Перенесенная и давно завершившаяся ранее (даже в детстве) демиелинизация – нейроинфекция или аномальная реакция на прививку, либо какой-то другой оконченный воспалительный процесс. В таком случае очаги демиелинизации могут сохраняться всю жизнь, не представляя опасности. Такая ситуация обычно не требует лечения.
- Текущий демиелинизирующий воспалительный процесс в активной фазе или в стадии временной остановки – ремиссии. Такой воспалительный процесс может быть вызван либо чрезмерной агрессией иммунной системы, когда белки миелина ошибочно распознаются иммунитетом как чужеродные и опасные, либо нейроинфекцией, либо сочетанием обоих процессов. В этом случае мы предложим Вам лечение, причем, по возможности, безотлагательное – речь идет о потере рабочей ткани головного и/или спинного мозга. Подробнее о срочном лечении атаки рассеянного склероза
 |
| Очаг демиелинизации в веществе спинного мозга |
Активны очаги демиелинизации или нет? МРТ головного мозга с контрастом, олигоклональный IgG в ликворе и крови
Наличие/отсутствие активности очагов демиелинизации в текущий момент времени может много прояснить в диагнозе и указывает на срочность лечения. Что такое активный очаг демиелинизации: это участок в головном или спинном мозге, где в настоящее время идет активный процесс разрушения миелина (обострение или дебют демиелинизирующего заболевания).
Ответ о происхождении и активности очагов демиелинизации в веществе головного мозга может дать МРТ с гадолиниевым контрастированием. Очаги, в которых демиелинизация идёт прямо сейчас, накапливают контрастное вещество, и это видно при МР-томографии.
Однако, очаги демиелинизации накапливают контраст только в период активного воспаления, и в стадии ремиссии (временной остановки заболевания) возможен ложноотрицательный результат. В этом случае диагноз можно уточнить с путем исследования олигоклонального IgG в ликворе и крови. Олигоклональный IgG дает информацию о наличии/отсутствии повышенной активности иммунной системы в головном и спинном мозге.
С достаточной степенью достоверности результаты исследования олигоклонального IgG и МРТ с контрастом трактуются так:
- Текущего демиелинизирующего заболевания нет – очаги демиелинизации не накапливают контраст при МРТ, олигоклональный IgG в норме. Лечение, скорее всего, не понадобится.
- Текущее демиелинизирующее заболевание есть, но на данный момент времени оно неактивно (ремиссия) – при МРТ в очагах демиелинизации контраст не накапливается, олигоклональный IgG в ликворе повышен. Потребуется плановое лечение.
- Текущее демиелинизирующее заболевание есть, и на данный момент времени оно активно (обострение или дебют) – очаги демиелинизации накапливают контраст при МРТ, олигоклональный IgG в ликворе повышен. В этом случае мы предложим Вам срочное лечение – нужно остановить процесс разрушения ткани мозга. Подробнее о срочном лечении атаки рассеянного склероза
Как будет построено обследование при обнаружении очагов демиелинизации в головном или спинного мозге
Прояснить ситуацию помогут:
- Детальный неврологический осмотр. Для рассеянного склероза и других демиелинизирующих заболеваний характерны вполне определенные симптомы. Эти нарушения рефлексов, чувствительности, координации, гнозиса, праксиса и т.д. по определенной схеме. Неврологический осмотр помогает сузить круг поисков, сократить время обследования и снизить расходы на диагностику.
- Лабораторное обследование. Это анализы на нейроинфекции, аутоиммунные заболевания, иммунологические исследования. Обычно это несколько исследований из приведенных на этой странице.
- Исследование вызванных потенциалов входит в стандарт обследования при демиелинизирующих заболеваниях, в т.ч. при подтверждении диагноза рассеянного склероза.
- Электронейромиография (ЭНМГ) – это набор методов исследования проведения нервного возбуждения по проводящим путям нервной системы (головной мозг – спинной мозг – периферические нервы – мышцы). Часто именно ЭНМГ вносит окончательную ясность в диагноз при обнаружении очагов демиелинизации в головном мозге или спинном мозге.
Если очаги демиелинизации активны (накапливают контраст), если нарастает неврологическая симптоматика – мы предложим лечение немедленно. В этой ситуации нужно срочно остановить разрушение головного и/или спинного мозга. В процессе лечения будем уточнять диагноз, и как только диагноз будет ясен – предложим Вам плановое лечение, исходя из результатов диагностики. Если на текущий момент активной демиелинизации нет – есть время спокойно разобраться в происходящем. Полученные данные исследований помогают понять причину демиелинизации и ложатся в основу схемы лечения.
Имеет ли практический смысл определять содержание основного белка миелина и антитела к миелину? Обычно не имеет. Почему:
- При инфекционном, ревматическом и даже травматическом поражении нервной системы может разрушаться миелин, потребуется его утилизация, и антитела к его белкам могут повыситься естественным образом. Дифференцировать диагноз в этих случаях достоверно невозможно.
- Иммунная агрессия может быть направлена не против основного белка миелина, а против других его белков (возможно сразу нескольких), молекулярное строение которых довольно различно. В этом случае высокого уровня антител к основному белку миелина не будет, несмотря на текущую демиелинизацию.
Ревматическое заболевание с вовлечением мозга может имитировать картину рассеянного склероза
Хронические аутоиммунные болезни могут протекать длительно, скрыто, и напоминать МРТ-картину рассеянного склероза. В первую очередь следует иметь в виду васкулит и системную красную волчанку.
Васкулит – это атака иммунной системы против кровеносных сосудов собственного же организма. Сопровождается обескровливанием ткани, питаемой пострадавшим сосудом. При васкулите обнаруживаются характерные изменения в анализах крови (антитела к цитоплазме нейтрофилов), а кроме того, иногда можно обнаружить очаги васкулита на коже при простом осмотре. Системная красная волчанка может протекать с аутоиммунным повреждением мозга и периферических нервов. Лечение ревматических болезней, рассеянного склероза и других демиелинизирующих заболевания строится по-разному, поэтому правильно поставленный диагноз здесь очень важен.
Поражение спинного мозга при рассеянном склерозе (РС) встречается часто — от 47 до 85% случаев. Если суммировать очаговые и диффузные поражения спинного мозга, то по данным магнитно-резонансной томографии (МРТ) поражения спинного мозга встречаются у более чем 90% пациентов [1, 2], а по результатам исследования аутопсийного материала частота их достигает 99% [3, 4], подтверждая, что распространенность поражения спинного мозга гораздо выше, чем видна на стандартных МРТ-изображениях [5].
Очаги в спинном мозге проявляются прежде всего двигательными нарушениями, чаще чем очаги в головном мозге. Кроме того, примерно у 35% пациентов они проявляются симптомами поражения только спинного мозга [6]. Однако часто встречаются и асимптомные очаги. Следует заметить, что асимптомные очаги в спинном мозге крайне редко встречаются при других заболеваниях [7]. Но до сих пор не определена четкая связь между признаками поражения спинного мозга по данным стандартных МРТ-изображений и клиническими симптомами. Это несоответствие может отражать как недостаточную чувствительность стандартной МРТ [2], так и способность мозга человека к восстановлению поврежденной функции за счет нейропластических процессов [8].
Диффузионно-тензорная МРТ (ДТ-МРТ), основанная на измерении величины и направления диффузии молекул воды, представляет собой один из наиболее эффективных методов для оценки поражения вещества мозга, что связано с ее чувствительностью к целостности анизотропных сред. ДТ-МРТ позволяет получить ряд индексов, основными из которых являются средняя диффузионная способность (MD), характеризующая усредненное движение молекул в среде, вне зависимости от какой бы то ни было ее направленности и зависящая от размера и целостности клеток [9, 10], и фракционная анизотропия (FA), отражающая анизотропию (неодинаковость свойств среды по различным направлениям внутри нее в противоположность изотропии) процесса диффузии и характеризующая степень направленности структур и их целостность [11], а также аксиальный коэффициент диффузии (AD), отражающий диффузионную способность вдоль направления максимальной диффузии, и радиальный коэффициент диффузии (RD), характеризующий диффузионную способность, перпендикулярную направлению максимальной диффузии [10]. Существует мнение, что аксиальный коэффициент диффузии отражает изменения ограничивающих барьеров вдоль направления тракта и внеклеточного пространства, а радиальный коэффициент диффузии отражает изменения миелиновой оболочки и внеклеточного пространства [12, 13].
Наряду с работами, демонстрирующими, что изменения показателей ДТ-МРТ при РС наблюдаются в очагах демиелинизации и внешне не измененном белом веществе головного мозга [14, 15], существует также ряд исследований, данные которых свидетельствуют об изменении индексов диффузии в очагах демиелинизации и внешне не измененном веществе спинного мозга пациентов с РС по сравнению со здоровыми [16]. Опубликованы также результаты об изменении данных показателей со временем в зависимости от клинического исхода обострения, однако наблюдения захватывали лишь небольшой временной промежуток (3 мес) и были проведены на крайне гетерогенной группе пациентов [17].
Цель настоящего исследования — определение изменений показателей ДТ-МРТ в спинном мозге пациентов с ремиттирующим РС во время обострения и через 3 и 12 мес после него.
В исследование были включены 25 пациентов с ремиттирующим течением РС во время обострения, через 3 мес при переходе в ремиссию и через год после первого обследования. Обострение характеризовалось односторонним легким парезом кисти. Длительность обострения на момент первого обследования составляла до 30 дней у всех пациентов. Первично все пациенты были обследованы до начала терапии кортикостероидами и появления субъективного уменьшения выраженности симптомов, возникших во время настоящего обострения. Первое обследование 5 пациентам было проведено на фоне терапии препаратами, изменяющими течение рассеянного склероза (ПИТРС).
В группу больных вошли 7 мужчин и 18 женщин в возрасте от 19 до 50 лет (медиана 31 [26; 42] год). Общий балл по EDSS на момент первого обследования составлял 3,5 [3,5; 4,5] (здесь и далее медиана [1й; 3й квартили]). Длительность болезни составляла 5 [1,6; 6,8] лет, до включения в исследование (до настоящего обострения) у пациентов было зафиксировано 3 [1; 6,5] обострения, в том числе за последние два года 1 [0; 2] обострение. Парез правой руки отмечался у 13 больных, левой — у 12 больных. Выраженность пареза кисти составила 1 [1; 1] балл по шкале Научно-исследовательского института неврологии АМН СССР (1982) [18]. Снижение вибрационной чувствительности на руке во время обострения отмечалось у 21 больного, при этом асимметричное на стороне пареза — у 15 больных. Помимо полного неврологического осмотра всем пациентам с ремиттирующим РС при каждом обследовании проводили тест по вставлению колышков в планшет с девятью отверстиями (NHPT, с) как паретичной, так и непаретичной рукой. У всех пациентов во время обострения отмечалось увеличение времени выполнения данного теста паретичной рукой (медиана времени выполнения теста паретичной рукой 29,5 [27,75; 37,25] с, непаретичной — 24 [21; 26] с). Для объективизации оценки мелкой моторики паретичной кисти был введен индекс времени выполнения теста (INHPT), представляющий собой отношение показателей паретичной руки к соответствующим показателям непаретичной руки, так, медиана INHPT 1,22 [1,16; 1,42].
В контрольную группу вошли 12 человек без патологии со стороны ЦНС и других органов. В ней было 5 мужчин и 7 женщин, медиана возраста составила 25,7 [23;31] года.
Все обследованные были правши [19].
Перед началом исследования было получено одобрение локального этического комитета Научного центра неврологии. Пациенты и здоровые перед включением в исследование подписали информированное согласие.
МРТ головного мозга и шейного отдела позвоночника и спинного мозга проводили на магнитно-резонансном томографе Magnetom Avanto («Siemens», Германия) с величиной магнитной индукции 1,5 Тесла. МРТ-сканирование головного мозга включало: стандартный режим Т2-взвешенных изображений (Т2-ВИ) для оценки очагового поражения вещества мозга и исключения другой патологии (TR 4000 мс; TE 106 мс; толщина среза 5,0 мм; межсрезовый интервал 1,5 мм; срезов 20; поле обзора 230 мм, матрица 320×320 пикселей, продолжительность 2 мин 02 с), исследование в режиме 3D-Т1 градиентное эхо с возможностью последующей реконструкции изображений в любых проекциях (MPR) для получения подробных анатомических данных (TR=1940 мс, TE=308 мс, межсрезовый интервал 0,5 мм, поле обзора 250 мм, матрица 256×256 пикселей, толщина среза 1,0 мм, время исследования 4 мин 23 с) и ДТ-МРТ в сагиттальной проекции для оценки повреждения белого вещества головного и спинного мозга (в режиме эхо-планарной импульсной последовательности градиентное эхо при приложении пар градиентных импульсов в 20 неколлинеарных направлениях с b=0 и b=1000 c/мм2 со следующими параметрами: TR=4245 мс, TE=94 мс, толщина среза 5,0 мм, межсрезовый интервал 1,5 мм, поле обзора 230 мм, матрица 128×128 мм, срезов 30, продолжительность 6 мин 11 с). Полученные данные были перенесены на рабочую станцию Syngo Siemens, где на сгенерированных картах MD, FA, AD, RD у каждого больного вручную была выделена область интереса, располагавшаяся на уровне межпозвонкового диска С2—С3 (см. рисунок). В выделенной области исследования были определены значения указанных показателей ДТ-МРТ. Выбор именно данной области определяется некоторыми анатомическими преимуществами. Во-первых, ликворное пространство на данном уровне достаточно широкое, что обеспечивает максимальный контраст между спинным мозгом и цереброспинальной жидкостью. Во-вторых, в данном сегменте отмечается небольшая вариабельность площади спинного мозга. Наконец, на данном уровне в отличие от нижних шейных сегментов не типично образование протрузий дисков, что могло бы повлиять на результаты измерений, а также минимальны двигательные артефакты от пульсации сосудов и глотательных движений [20]. МРТ-сканирование шейного отдела позвоночника и спинного мозга включало стандартный режим Т2-взвешенных изображений (Т2-ВИ) в сагиттальной и аксиальной плоскостях для уточнения наличия очагового поражения вещества спинного мозга и исключения другой патологии (сагиттальные изображения: TR=3500 мс, ТЕ=84 мс, толщина среза 3 мм, межсрезовый интервал 0,3 мм, поле обзора 300, матрица 384×384, количество срезов 13, время исследования 1 мин 29 с; аксиальные изображения: TR=675 мс, ТЕ=24 мс, толщина среза 3 мм, межсрезовый интервал 0,3 мм, поле обзора 180×180, матрица 256×217, количество срезов 3, время исследования 2 мин 45 с). При анализе МРТ спинного мозга у всех пациентов были выявлены интрамедуллярные очаги демиелинизации на уровне шейных позвонков. Учитывая острое начало двигательных нарушений (не ранее чем за 4 нед до первого обследования) и соответствие клинической симптоматики обнаруженным при МРТ-исследовании очагам, они были расценены как острые (по крайней мере один), несмотря на выполнение исследования без внутривенного введения контрастного вещества.
 Рис. 1. Зона интереса (желтый кружок) обозначена на цветной FA-карте, наложенной на анатомические изображения (Т1) для локализации уровня С2—С3 межпозвонкового диска.
Рис. 1. Зона интереса (желтый кружок) обозначена на цветной FA-карте, наложенной на анатомические изображения (Т1) для локализации уровня С2—С3 межпозвонкового диска.
Очаги в спинном мозге на уровне С2—С3 межпозвонкового диска при стандартной МРТ были выявлены у 12 пациентов. Соответственно пациенты были разделены на две подгруппы: с очагами демиелинизации на уровне С2—С3 межпозвонкового диска (12 пациентов) и без очагов (13) на указанном уровне. Таким образом, в первой группе оценка проводилась внутри очагов демиелинизации, а во второй — во внешне не измененном веществе спинного мозга. Кроме того, по снижению вибрационной чувствительности все пациенты были разделены также на 2 подгруппы: с асимметричным снижением чувствительности на стороне пареза (15 человек) и с нормальной или симметрично сниженной чувствительностью (10 человек). Оценка данных ДТ-МРТ проводилась как в общей группе пациентов, так и отдельно по подгруппам.
Основным критерием включения пациентов в исследование было наличие обострения, проявлявшегося в том числе впервые возникшим односторонним легким парезом кисти. Через 3 мес после обострения все пациенты отмечали восстановление функции кисти, однако у пациентов с асимметричным снижением вибрационной чувствительности на стороне пареза наблюдалось неполное восстановление мелкой моторики по данным индекса теста по вставлению колышков в планшет с девятью отверстиями (табл. 1), через 12 мес у всех пациентов наблюдалось полное восстановление двигательной функции ранее паретичной кисти.
 Таблица 1. Показатели ДТ-МРТ и индекса NHPT во время обострения и через 3 мес при разделении пациентов на подгруппы по изменению вибрационной чувствительности (ВЧ) Примечание. * — U-тест Манна—Уитни; # — тест Вилкоксона.
Таблица 1. Показатели ДТ-МРТ и индекса NHPT во время обострения и через 3 мес при разделении пациентов на подгруппы по изменению вибрационной чувствительности (ВЧ) Примечание. * — U-тест Манна—Уитни; # — тест Вилкоксона.
При сравнении показателей ДТ-МРТ во время обострения были обнаружены достоверные отличия значений фракционной анизотропии, средней диффузионной способности и радиальной диффузионной способности между контрольной группой и всеми пациентами, а также между контрольной группой и группой больных с очагами на уровне С2—С3 межпозвонкового диска, контрольной группой и группой без очагов на уровне С2—С3 межпозвонкового диска. Кроме того, группы пациентов с очагами и без очагов достоверно отличались между собой по этим же показателям. Таким образом, показатели ДТ-МРТ в очагах и внешне не измененном веществе спинного мозга пациентов с РС отличались как от показателей в спинном мозге контрольной группы, так и различались между собой с более выраженными изменениями внутри очагов. Более
