Мрт признаки начальных дегенеративных изменений головного мозга
Томографическое сканирование головного мозга назначается в ситуациях, когда альтернативные методы исследования дают основание подозревать наличие у пациента патологического процесса в ГМ, головных сосудах, черепно-мозговых нервах. По изображениям, полученным при различных режимах МРТ, выявляются следующие нарушения, связанные с новообразованиями:
- Киста или аневризма головного мозга;
- Опухоли и метастазы головного мозга;
- Киста верхнечелюстной или гайморовой пазухи.
МР-исследование позволяет на трехмерном снимке обнаружить травматические изменения, гематомы и кровоизлияния, аутоимунные и системные заболевания.
Какие заболевания головного мозга выявляет МРТ при хронических головных болях
Один из распространенных симптомов, свидетельствующих о наличии патологии в ГМ – головная боль неопределенного происхождения. Это может быть мигрень, возникающая из-за ангиоспазма, воспаление или органические поражения головного мозга.
Очаги сосудистого генеза на МРТ
На основании длительного болевого синдрома могут диагностироваться очаговые изменения вещества мозга дистрофического характера, вызванные сосудистыми нарушениями. Расстройство мозгового кровообращения, спазмы и ишемия сосудов вызывают головокружения, скачки артериального давления, снижение памяти. При исследовании на томографе проявляется детальная картина единичных очаговых изменений вещества мозга, которая может предварять кровоизлияние (инсульт).
При МРТ-обследовании могут выявляться признаки наружной гидроцефалии — навязчивая боль в голове, сопровождающаяся тошнотой, общей слабостью и нарушением зрительной функции. Коварность этого заболевания – в отсутствии характерных симптомов при умеренной или незначительной гидроцефалии. Томография может распознать проблему на первоначальной стадии, что способствует полному излечению.
При несвоевременной диагностике и наличии отягчающих факторов (преклонный возраст пациента, алкоголизм, сосудистые патологии) развивается смешанная заместительная гидроцефалия. Этот диагноз может привести к полной инвалидности и летальному исходу.
Сканирование МРТ способно обнаружить расширение субарахноидальных пространств – фактор, провоцирующий гидроцефалию (водянку) мозга. Особенно актуально такое исследование для младенцев, поскольку такая патология характерна для грудничков. При раннем распознавании неравномерного распределения жидкости врач может назначить адекватное лечение, которое исключит развитие осложнений.
МРТ при атеросклерозе мозга
Сужение просвета артерий – причина закупорки и некроза сосудов и развития инсульта. Факторами атеросклероза может быть как наследственная предрасположенность, так и хронические болезни (сахарный диабет, ожирение, гипертония). МР-сканирование сосудов головного мозга позволяет определить участки артерий, пораженных склеротическими отложениями.
Как МРТ определяет опухоль головного мозга
 В норме при МРТ головы мозг на изображении имеет серый цвет. Если на снимках МРТ мозга выделяются белые пятна, то это явный признак имеющегося новообразования. Чтобы дифференцировать зоркачественную опухоль от безобидных скоплений ткани, важно проводить томографию с контрастирующим веществом.
В норме при МРТ головы мозг на изображении имеет серый цвет. Если на снимках МРТ мозга выделяются белые пятна, то это явный признак имеющегося новообразования. Чтобы дифференцировать зоркачественную опухоль от безобидных скоплений ткани, важно проводить томографию с контрастирующим веществом.
Доброкачественная опухоль на снимках МРТ головного мозга выглядит, как затемнение. При детальном рассмотрении видно, что такие очаги имеют четкие очертания, на изображениях отсутствуют метастазы.
При томографии головы проводится оценка состояния мягких тканей лица, что позволяет при сканировании МР выявить рак губы или иных органов.
Аденома гипофиза на МРТ
При наличии размытых клинических признаков опухолевого процесса проводится исследование гипофиза на предмет наличия новообразования. МРТ актуально в случаях, когда у пациента присутствуют симптомы, относящиеся к опухолям гипофиза или иных заболеваний ГМ.
Томограмма гипофиза позволяет обнаружить синдром пустого турецкого седла – специфическую аномалию развития железы.
Чем грозит жидкость в головном мозге
Наряду с опухолевыми процессами часто диагностируется сопутствующее заболевание – отек костного (головного) мозга. На МРТ отек мозга фиксируется в виде неясного контура пониженной плотности.
Скопление жидкости может быть вызвано как травматическими причинами, так и патологиями сосудов и тела головного мозга. Под влиянием отека происходит деформация мозговых структур, что может вызвать выраженные неврологические нарушения (неподвижность, потеря сознания, падение АД до критических значений, высокое внутричерепное давление). Крайне важно проводить МР-томографию в динамике, констатируя результаты лечения.
Поскольку отек мозга является спутником основного заболевания – опухоли, инфекционного поражения или интоксикации – то необходимо принимать меры к ликвидации главного недуга.
Киста головного мозга
Наличие в головном мозге полостей, заполненных цереброспинальной жидкостью диагностируется МР-томографией, как киста головного мозга. Это явление достаточно распространено во всех возрастных группах. Причинами возникновения кист могут быть ушибы и травмы, энцефалопатия, менингит, нарушение кровообращения мозга.
Местами локализации кист могут быть различные отделы головного мозга – оболочки, желудочки, сосудистые сплетения. Исследование МРТ выявляет скопление тканей в самых недоступных местах. Только этот метод дает возможность обнаружить на снимке кисту шишковидной железы, являющуюся редким заболеванием.
Липома в сосудистом сплетении формируется из зачаточных жировых клеток эмбриональной ткани и легко диагностируется на томографическом исследовании. МРТ дает возможность обнаружить доброкачественное образование и отслеживать его прогрессирование.
Если МРТ-исследование показало кисту на головном мозге, то следует незамедлительно принимать меры к ее излечению.
Демиелинизирующий процесс головного мозга на МРТ
Разрушение миелинового слоя белого вещества мозга является необратимым процессом и сопровождает аутоимунные заболевания – в частности, рассеянный склероз. Это заболевание часто не имеет ярких симптомов на начальных стадиях, поэтому особенно важным становится проведение томографической диагностики.
Поводами для проведения МР-сканирования могут быть зрительные нарушения, неврологические расстройства. При расшифровке снимков могут наблюдаться очаги демиелинизации, по которым можно точно определить заболевание.
Может ли МРТ определить рассеянный склероз?
 Магнитная томография позволяет определить очаги поражения нервной системы при диагностировании аутоимунных заболеваний. Поставить по результатам МРТ ошибочный диагноз «рассеянный склероз» крайне сложно.
Магнитная томография позволяет определить очаги поражения нервной системы при диагностировании аутоимунных заболеваний. Поставить по результатам МРТ ошибочный диагноз «рассеянный склероз» крайне сложно.
Видно ли признаки рассеянного склероза на МРТ? Да, при сканировании ГМ в толще белого вещества явно определяются бляшки, характерные для этого заболевания. Очаги рассеянного склероза могут поражать ствол головного мозга, мозжечок. По тому, как выглядит очаг рассеянного склероза на фото, распознается тип заболевания и вариант течения болезни.
Помимо поражений ГМ, распространена спинальная разновидность недуга. При таком типе рассеянного склероза МРТ спинного мозга показывает разрушение миелинового слоя на нервных волокнах. При этом патологические зоны могут выглядеть, как мелкие очаги (в начале заболевания), или поражать весь спинной мозг. МРТ точно определяет локализацию рассеянного склероза, что позволяет компенсировать заболевание на ранней стадии.
Помимо рассеянного склероза, МРТ определяет такое неизлечимое заболевание, как боковой амиотрофический склероз (поражение двигательных нервных волокон, приводящее к атрофии мускулатуры). Выявление синдрома на начальных этапах развития дает возможность замедлить прогрессирование болезни.
МРТ при инсульте
 Инсульт или инфаркт мозга – патология ГМ, спровоцированная нарушением циркуляции крови. В результате спазма сосудов или тромбоза образуются очаги некроза тканей мозга, которые способны привести к тяжелым последствиям. Предшественниками инсульта могут быть артериальная гипертензия, энцефалопатия, атеросклероз сосудов ГМ.
Инсульт или инфаркт мозга – патология ГМ, спровоцированная нарушением циркуляции крови. В результате спазма сосудов или тромбоза образуются очаги некроза тканей мозга, которые способны привести к тяжелым последствиям. Предшественниками инсульта могут быть артериальная гипертензия, энцефалопатия, атеросклероз сосудов ГМ.
Инсульт может протекать в следующих формах:
- геморрагический;
- ишемический (распространенность до 80% от общего числа случаев);
- субарахноидальный.
На МРТ определяются все стадии ишемического инсульта – от острого (до 24 часов) до организационного (1,5-2 месяца). Уже на раннем этапе (10-14 часов от начала инсульта) на снимках явно прослеживаются нарушения паренхимы ГМ, тромбозы и эмболии в сосудах ГМ.
При гемморагическом инсульте КТ или МРТ позволяет выявить очаги кровоизлияния. При этом магнитная томография может распознать гематому через несколько дней после начала болезни, в то время как КТ эффективно в начале инсульта – в первые часы.
Для наибольшей точности снимков при МРТ головного мозга проводится седация, что позволяет пациенту с инсультом находиться в состоянии покоя во время процедуры.
Аномалии головного мозга на МРТ
Высокую эффективность показывает МРТ-сканирование в определении пороков развития головного мозга, особенно в младенческом возрасте. С помощью томографии определяются:
- аномалии белого/серого вещества;
- дефекты венозных синусов;
- патология сосудистого русла и соединительной артерии ГМ.
В научных статьях подчеркивается важность МРТ при шизофрении, вызванной перечисленными аномалиями. На снимках явно отражается чрезмерное развитие желудочков мозга и изменение в структуре белого вещества ГМ.
Магнитная томография в таких случаях используется как для ранней диагностики заболевания, так и для мониторинга состояния пациента в ходе лечения.
Что показывает воспаление в мозгу на МРТ
Дигностика воспалений головного мозга (менингит, арахноидит, энцефалит) – чрезвычайно важная задача. Промедление с лечением воспалительного процесса чревато тяжелыми осложнениями, вплоть до летального исхода.
Воспаление ГМ может вызываться инфекционными микроорганизмами, чаще всего на фоне низкого иммунитета. Так, при токсоплазмозе головного мозга МРТ показывает множественные разрушения, окруженные отечной тканью. Наличие постоянного очага инфекции вызывает воспалительные процессы ГМ.
При менингите отклонения в МРТ головного мозга выявляются в виде гидроцефалии, отека извилин. Томографическое исследование с контрастированием повышает информативность сканирования и позволяет обнаружить прямые признаки заболевания – усиление мозговых оболочек и борозд.
Позднее распознавание болезни и отсутствие терапии могут привести к осложнениям:
- церебрит;
- абсцесс мозга;
- нейросаркоидоз/саркоидоз головного мозга.
Гнойные очаги или участки поражения ГМ на изображениях, полученных при МРТ, имеют яркий вид и легко отличаются от новообразований.
Энцефалит головного мозга характеризуется вирусной природой. На МРТ-снимках, сделанных в течение первых дней заболевания, проявляются одиночные или симметричные очаги поражения, проникающие в белое вещество и кору мозга.
К воспалительным заболеваниям ГМ относится васкулит головного мозга, характеризующийся поражением сосудов мозга. По симптоматике заболевание сходно с рассеянным склерозом, но имеет другую этиологию. Дифференцировать васкулит можно с применением МРТ, на основании заключения назначается соответствующая терапия.
МРТ при неврологических патологиях головного мозга
Эффективность МРТ при диагностировании трудноопределяемых патологий черепно-мозговых нервов и состояния ЦНС головного мозга является доказанным фактом. Посредством послойного лучевого сканирования выявляются следующие расстройства:
- Болезнь Альцгеймера, болезнь Паркинсона – связаны с гибелью нейронов и когнитивными/двигательными нарушениями;
- Эпилепсия – МРТ проводится по программе 3 Тесла для точной установки диагноза и исключения опухолей ГМ, распознавания склероза гиппокампа – одной из причин эпилепсии;
- Очаги глиоза – замещение поврежденных нервных клеток рубцовой тканью.
Для диагностики поражения черепно-мозговых нервов назначаются исследования:
- МРТ при невралгии тройничного нерва – при наличии острого болевого синдрома в области жевательных мышц и полости рта. Исследование позволяет обнаружить васкулярный конфликт (как с тройничным, так и с лицевым нервом).
- Томография при неврите лицевого нерва – при вирусных поражениях лицевых мышц.
- МР-сканирование сетчатки глаза – процедура проводится для диагностики атрофии зрительного нерва и других патологий светового анализатора. МРТ-описание при глаукоме глаза ясно указывает на дегенеративные изменения в зрительном нерве, вследствие чего повышается внутриглазное давление.
Показывает ли МРТ защемление нерва?
При томографии головного и спинного мозга, даже с применением контраста, визуализация ущемленного нервного окончания невозможна. Однако МРТ дает возможность выявить причины защемления – воспалительные процессы, опухоли, грыжи, конституционные аномалии.
МРТ распознает заболевания, внешне никак не связанные с головным мозгом, но вытекающие из неврологических нарушений. Так, иногда при цистите может быть назначено МРТ головного мозга – если речь идет о синдроме нейрогенного мочевого пузыря.
Травмы головы
МРТ при ушибе, травме головы (ЧМТ)– метод, позволяющий выявить микрорасстройства головного мозга, способные вызвать впоследствии негативные долговременные последствия. Гематомы, не распознанные вовремя, могут спровоцировать неврологические нарушения, снижение зрения, слуха.
Магнитная томография при сотрясении мозга не показывает изменений в ГМ, поэтому для диагностики сотрясения не используется. Сканирование призвано выявить осложнения, вызванные травмой черепа – головные боли, посттравматическая энцефалопатия, психические отклонения.
Заключение МРТ головного мозга фиксирует норму или патологию в головном мозге, центральной нервной системе. При нормальной томограмме отмечается стандартная плотность и местоположение тканей мозга, отсутствие гематом, кровоизлияний и любых образований. Такой результат МРТ является исключением из правил, поскольку МР-исследование проводится при наличии достаточных оснований для подтверждения диагноза.
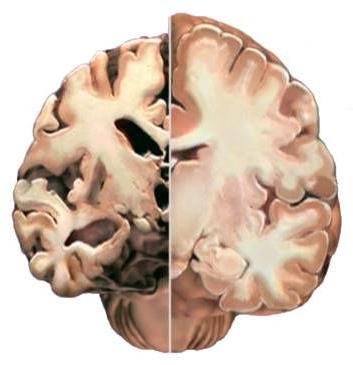
Все виды нарушения кровообращения в организме человека затрагивают и вещество мозга, что в конечном итоге сказывается на его целостности и возможностях нормального функционирования.
А «голодание» клеток, которое провоцируется нарушением или полным прекращением кровоснабжения (в медицине этот процесс называется ишемией), вызывает изменение вещества мозга дистрофического характера. То есть дегенерацию, а иногда, хоть и очень редко, даже исчезновение тканей и значительное ухудшение их функции.
Подробнее об этом патологическом состоянии мы поговорим в статье.
Виды изменений
В медицине дистрофические проявления в веществе мозга разделяют на два вида:
- Диффузные.
- Очаговые.
В первом случае патологические изменения равномерно распространяются на весь мозг, а не на его отдельные участки. Они вызываются как общими нарушениями в работе системы кровоснабжения, так и сотрясением мозга или инфекциями (менингит, энцефалит и т. п.).
Проявляются диффузные изменения в основном снижением работоспособности человека, тупой головной болью, трудностями переключения на другой вид деятельности, сужением круга интересов больного, апатией и расстройствами сна.

А что такое очаговое изменение вещества мозга дистрофического характера, можно понять уже по тому, что его могут вызвать различные мелкие патологии:
- кисты (небольшие полости, образующиеся в мозге),
- некрупные очаги некроза (отмирание тканей на отдельных участках, вызванное отсутствием поступления питательных веществ);
- глиомезодермальные (внутримозговые) рубцы, возникающие после травм и сотрясений;
- незначительные изменения структуры мозгового вещества.
То есть это патологии, вызывающие нарушения кровоснабжения на небольшом участке. Правда, они могут быть как единичными, так и множественными.
Причины возникновения дистрофии
Полная картина появления дистрофических изменений исследователям пока не ясна. Но многочисленные наблюдения позволили сделать вывод, что большинство случаев этой патологии имеют генетическую предрасположенность. Действие же провоцирующих факторов лишь ускоряет развитие процесса или усиливает его проявление.
Поэтому причины, вызывающие очаговые изменения вещества мозга дистрофического характера, можно смело разделить на генетические аномалии и приобретенные. Хотя нужно заметить, что приобретенные причины – это все же весьма условное определение в данном случае, так как они начинают свое разрушающее действие только при наличии склонности данного больного к указанной патологии.
Очаговое изменение вещества мозга дистрофического характера: симптомы развития болезни
Симптомы изменения вещества головного мозга дистрофического характера чаще всего проявляются довольно ярко, но, к сожалению, это происходит, когда болезнь уже сильно прогрессирует. Поэтому важно обращать внимание на появление даже небольших отклонений в состоянии здоровья.
- Вначале описываемые очаговые измененияпроявляются головной болью, возникающей как при физической, так и при эмоциональной нагрузке.
- Характерны для данного заболевания и периодические проявления парестезии – онемения или легкого покалывания в конечностях.
- Больной жалуется на головокружения и бессонницу, у него возникают нарушения координации движений (атаксия).
- С течением болезни перечисленные признаки усугубляются, к ним присоединяется гиперкинез (непроизвольные движения конечностями), развиваются парезы и параличи.
- Дальнейшее развитие недуга приводит к ухудшению памяти, заметному снижению интеллекта, аграфии (потере способности к письму).

Есть ли возрастные ограничения для болезни?
Следует отметить, что единичные очаговые изменения вещества мозга дистрофического характера возникают не только у пожилых людей, но и у лиц, не достигших пятидесятилетнего возраста.
Нагрузки, травмы, стрессовые ситуации, гипертония и другие провоцирующие факторы могут спровоцировать развитие очаговых изменений. Постоянное перенапряжение, которое испытывают многие работоспособные граждане, тоже играет свою неблаговидную роль.

Усиленная работа мозга на фоне имеющегося спазма сосудов в молодости, так же, как и ишемия в старости, одинаково могут привести к возникновению очагов дистрофических изменений со всеми вытекающими последствиями. А отсюда следует, что своевременный и правильно организованный отдых – очень важная часть профилактики описываемой патологии.
Какие заболевания сопровождаются изменениями дистрофического характера в мозге
Очаговое изменение вещества мозга дистрофического характера, как правило, провоцируется весьма распространенными нарушениями функционирования сосудов. К ним относится:
- вазомоторная дистония,
- атеросклероз,
- артериальная гипертензия,
- аневризма сосудов в головном и спинном мозге,
- кардиоцеребральный синдром.
Заболевания пожилого возраста также сопровождаются описанными необратимыми изменениями в головном мозге – всем известны проблемы, вызываемые болезнью Паркинсона, Альцгеймера или Пика.
Как ставится диагноз
Диагноз «очаговое изменение вещества мозга дистрофического характера» установить довольно трудно. Для этого требуется выявление признаков перечисленных выше патологий и исключение иных соматических заболеваний и возможных неврозов. Кстати, в группе риска находятся также и люди, имеющие сахарный диабет и страдающие ревматизмом.
Врач должен оценить состояние больного, его неврологический статус, а также провести необходимые обследования. Наиболее точные показания дает исследование МРТ, где можно выявить очаги поражения, а также их размеры и локализацию. Томография дает возможность определить изменения плотности ткани мозга даже в начальной стадии заболевания. Правильное прочтение результатов МРТ – важный шаг в начале лечения описываемой проблемы.
Очаговое изменение вещества мозга дистрофического характера: лечение
Как уже упоминалось раньше, точная причина появления названной патологии до сих пор, к сожалению, не установлена. А заболевания, диагностируемые вместе с ней, скорее являются факторами, только провоцирующими начало ее развития или усиливающими уже начавшиеся процессы, а не основной причиной возникновения болезни.
Поэтому лечение ее состоит в основном в нормализации режима дня больного и в правильной диете, включающей продукты, которые содержат органические кислоты (печеные и свежие яблоки, вишню, квашеную капусту), а также морепродукты и грецкие орехи. Употребление же твердых сыров, творога и молока придется ограничить, так как избыток кальция вызывает в крови затруднение кислородного обмена, а это поддерживает ишемию и единичные очаговые изменения вещества мозга дистрофического характера.
Кроме того, пациенту не обойтись без симптоматической терапии, которая подразумевает назначение препаратов, воздействующих на мозговое кровообращение и уменьшающих вязкость крови, прием анальгетиков, седативных средств и витаминов группы В. Впрочем, это отдельная и довольно обширная тема.
