На мрт поясничного отдела арахноидит

Запишитесь на МРТ по телефону
(812) 493-39-22
или заполните форму

Расписание приема МРТ:
вторник и воскресенье :
ЦМРТ «Петроградский»
(812) 493-39-22
во вторник прием с 8-00 до 16-00
в воскресенье с 8-00 до 22-30 на ул. Рентгена,5
МРТ аппарат 1,5 Тл
среда и суббота :
ЦМРТ «Старая деревня»
(812) 493-39-22
прием 8-00 до 16-00 на ул. Дибуновская,45
МРТ аппарат 1,5 Тл
Четверг:
Прием в “РНХИ им. проф. А.Л. Поленова” прекращен по техническим причинам и
перенесен в ЦМРТ

МРТ поясничного отдела позвоночника. Аксиальная Т2-взвешенная МРТ. Адгезивный арахноидит (красные точки, ликвор показан желтой точкой).
Арахноидит – это обобщенный термин, под которым понимают воспаление оболочек и субарахноидальных пространств. Этиология арахноидита может быть инфекционная (бактериальная, вирусная, грибковая, паразитарная) и неинфекционная (асептическое возпаление после операции, кровоизлияния или субарахноидального введения препарата). Классические признаки арахноидита при МРТ позвоночника – утолщение и слипание корешков, блокада субарахноидальных пространств, «пустой» дуральный мешок хорошо видны при миелографии и КТ-миелографии. Методом выбора, безусловно, служит МРТ поясничного отдела позвоночника, так как она рутинно не требует интратекального введения контрастирующего вещества. Хотя, методика МРТ с интратекальным контрастированием предлагалась (Tali E.T.et al.,2002; Munoz A.et al., 2007), она не нашла многочисленных последователей. Главной проблемой при МРТ в СПб с нашей точки зрения состоит не только в диагностике арахноидита, но и попытке понимания его этиологии и дифференциальнной диагностике с лептоменингеальным метастазированием. Это эффективно осуществляется нами в закрытом и в открытом МРТ.
В ранние послеоперационные сроки при МРТ позвоночника типична «размытость» корешков конского хвоста. Ни в одном из наших наблюдений мы не видели высокого сигнала от ликвора на Т1-взвешенных МРТ. Этот МРТ признак характерен для инфекционных процессов и отражает повышение содержания белка в ликворе. В поздние сроки после операции при МРТ позвоночника наблюдается адгезия корешков конского хвоста по периферии дурального мешка, либо их слипание в единый ствол, что на Т2-взвешенных МРТ напоминает утолщение конечной нити. Контрастное усиление при МРТ с введением гадолиния отмечается у единичных пациентов, причем слабое и по типу подчеркивания границ корешков. Известно, что линейный тип контрастировали при МРТ, наряду с узловым, может быть при инфекционных процессах, однако контрастирование более выражено. Узловой и диффузный тип контрастировали при МРТ позвоночника, а также утолщение оболочек, встречаются при инфекционном арахноидите и карциноматозном менингите.
Таким образом, послеоперационный арахноидит имеет характерные черты при МРТ. Появление нетипичных признаков, таких как повышение сигнала от ликвора на Т1-взвешенных МРТ, утолщение и выраженное контрастирование оболочек должно вызывать настороженность в плане инфекционной этиологии процесса.

МРТ поясничного отдела позвоночника. Сагиттальная Т1-взвешенная томограмма. “Слипание” корешков конского хвоста.

МРТ поясничного отдела позвоночника. Аксиальная Т1-взвешенная томограмма. “Слипание” корешков конского хвоста.
Остались вопросы? Звоните +7 (812) 493-39-22 или оставьте свои данные и мы
Вам перезвоним!
Заболеваемость церебральным арахноидитом и арахноидит головного мозга растет в связи с увеличением числа пациентов с иммуно-дефицитными состояниями.
Церебральный арахноидит и арахноидит головного мозга характеризуется воспалительным процессом в мозговых оболочках и субарахноидальном пространстве. Сопровождается образованием фибринозного экссудата.
Причины развития арахноидита
- Послеоперационный и посттравматический.
- Инфекционный церебральный арахноидит и арахноидит головного мозга (бактериальный, вирусный, паразитарный).
- Интратекальное введение жирорастворимых контрастных средств (в настоящее время запрещено), анестетиков, антибиотиков и глюкокортикоидов.
- Кровоизлияния под оболочки спинного мозга.
Осложнения:
- сирингомиелия, арахноидальные кисты спинного мозга, оссифицирующий арахноидит.
Симптомы заболевания
- Хроническая боль в пояснице
- Парез вследствие фиксации и/или сдавления спинного мозга
- Слабость в нижних конечностях
- Нейрогенная дисфункция мочевого пузыря и кишечника.
Тактика лечения арахноидита
- Симптоматическое лечение
- Хирургическое разделение спаек.
Какой метод диагностики выбрать: МРТ, КТ-миелография
Покажет ли КТ арахноидит
КТ-миелография:
- Неравномерное накопление контраста вокруг утолщенных нервных корешков.
- Дефекты наполнения вследствие образования грануляционной ткани.
Что покажет МРТ при арахноидите
- Сагиттальная проекция (Т1- и Т2-взвешенные изображения, STIR).
- Горизонтальная проекция (Т2-взвешенное изображение).
- Сагиттальная и горизонтальная проекции (Т1-взвешенное изображение с подавлением сигнала от жировой ткани и контрастированием).
Результаты МРТ
Типы:
- Тип I: спайки приводят к формированию конгломератов вокруг нервных корешков.
- Тип II: «пустой дуральный мешок»: волокна конского хвоста формируют спайки с твердой мозговой оболочкой, что создает впечатление «пустого дурального мешка» на срезах в горизонтальной проекции.
- Тип III: на последней стадии воспалительного процесса в дуральном мешке визуализируется мягкотканное объемное образование.
Снимки МРТ позвоночника в Т1-взвешенном изображении:
- Сигнал от ЦСЖ усилен, поэтому наружный контур спинного мозга имеет нечеткие границы.
- Обычно выявляются равномерные линейные, реже узловатые, очаги накопления контраста в оболочках спинного мозга и волокнах конского хвоста.
- В случае заполнения дурального мешка воспаленными мягкими тканями наблюдается диффузное накопление контраста в субдуральном пространстве.
В течение нескольких месяцев после хирургического лечения грыжи диска LIV—LV больного беспокоят усиливающиеся боли в ногах, а также задержка мочи. При клиническом обследовании выявлены седловидная анестезия и наличие остаточной мочи. Повышен уровень маркеров воспале¬ния. МРТ поясничного отдела позвоночника (сагиттальная проекция, Т2-взвешенное изображение). Волокна конского хвоста неразличимы; в позвон¬ках LV-S1 определяется отек.
МРТ поясничного отдела позвоночника (сагиттальная проекция, Т1-взвешенное изображение с контрастированием). Утолщение волокон конского хвоста и накопление контраста в диске LIV—LV, ранний спондилодисцит LV-S1.
МРТ позвонка LIV (горизонтальная проекция, Т2-взвешенное изображение), волокна конского хвоста спаяны с твердой мозговой оболочкой, что создает впечатление «пустого дурального мешка» (тип II).
МРТ позвонка LIV, (горизонтальная проекция, Т2-взвешенное изображение). Нормальная структура волокон конского хвоста.
Т2-взвешенное изображение на снимках МРТ покажет:
- Утолщение нервных корешков с образованием спаек.
- Облитерация субарахноидального пространства грануляционной тканью.
- Образование спаек между мягкой и паутинной оболочками.
Заболевания, схожие с арахноидитом
Ниже приведены отличительные признаки схожих патологий:
Опухолевая инфильтрация
- При метастатическом поражении мозговых оболочек обычно наблюдается более интенсивное накопление контраста
- Очаги утолщения мозговых оболочек имеют чаще округлую, неправильную и асимметричную форму
- При МРТ не всегда возможно дифференцировать от арахноидита
- Анамнез имеет решающее значение для диагностики
Интрадуральные
- Анамнез
- Опухоль обычно лучше накапливает контраст
Саркоидоз мозговых оболочек
- Накапливающие контраст очаги поражения мозговых оболочек обычно сочетаются с накапливающими контраст очагами поражения в ткани спинного мозга
- Изменение костной структуры тел позвонков

Спинальный арахноидит — асептическое или инфекционное воспаление арахноидальной оболочки спинного мозга. Может сочетаться с церебральным арахноидитом. Клинические проявления варьируют в соответствии с топикой и распространенностью арахноидита, зачастую имеют картину радикулита, сопровождающегося неврологическим дефицитом сегментарного и проводникового характера. Диагноз «спинальный арахноидит» выставляется после проведения миелографии или МРТ спинного мозга. Лечение острых и подострых форм преимущественно консервативное. Не поддающийся терапии хронический спинальный арахноидит является показанием к хирургическому рассечению спаек и удалению кист.
Общие сведения
Впервые спинальный арахноидит с миелографическим подтверждением был описан в 1929 г. В средине XX века он рассматривался преимущественно как осложнение операций на позвоночнике. В период с 1960 г. по 1980 г. отмечалось существенное увеличение частоты встречаемости арахноидита, связанное с использованием для контрастирования в ходе миелографии йодфенилундецилатов. Позже выяснилось, что жировые капли этих контрастных веществ способны длительное время сохраняться в субдуральном спинальном пространстве, обрастать фибрином и провоцировать асептический воспалительный процесс в паутинной оболочке. Замена миелографии современными методами нейровизуализации спинного мозга, а также техническое усовершенствование операционных вмешательств на позвоночнике, в т. ч. благодаря применению микрохирургии, привели к значительному снижению заболеваемости. Однако по сей день спинальный арахноидит остается актуальной проблемой практической нейрохирургии и неврологии.
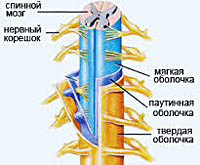
Спинальный арахноидит
Причины спинального арахноидита
Среди триггерных факторов развития арахноидита спинного мозга существенная доля принадлежит травмам позвоночника. Травмирование спинного мозга и его оболочек может произойти во время хирургических вмешательств на позвоночном столбе, в результате многократного проведения эпидуральных блокад и люмбальных пункций. Вторичный спинальный арахноидит может возникнуть на фоне стеноза позвоночного канала, дегенеративных заболеваний (спондилеза, остеохондроза, спондилоартроза), опухолей позвоночника, гематомиелии. Асептический арахноидит может сформироваться вследствие введения в позвоночный канал различных химических веществ, например, контрастов для миелографии.
Инфекционный спинальный арахноидит может быть вызван специфическим возбудителем и являться следствием сифилиса, генерализованного туберкулеза или туберкулеза позвоночника, бруцеллеза, риккетсиоза, системной грибковой инфекции у лиц с ВИЧ или ослабленных пациентов и др. Неспецифический инфекционный арахноидит в половине случаев обусловлен золотистым стафилококком; описана роль стрептококковой инфекции, протея, эшерихий. В 37% случаев арахноидита острого и подострого течения выявить возбудителя не удается.
Классификация спинального арахноидита
По протяженности поражения спинальный арахноидит классифицируется на ограниченный и диффузный. Ограниченный вариант обычно возникает вследствие микротравмы, диффузный — обусловлен позвоночно-спинномозговой травмой, инфекционно-воспалительным поражением ЦНС или системным инфекционным процессом. По этиологии спинальный арахноидит может быть асептическим и инфекционным (специфическим и неспецифическим).
Морфологически спинальный арахноидит разделяют на слипчивый (адгезивный), кистозный и смешанный кистозно-слипчивый. Для слипчивой формы характерно утолщение арахноидальной оболочки и наличие ее спаек с твердой спинальной оболочной; иногда наблюдается оссифицирование арахноидальной оболочки. Кистозная форма протекает медленно с постепенным образованием арахноидальных кист, которые могут быть экстрадуральными (включающими и не включающими нервные корешки) и интрадуральными. Наиболее часто наблюдается кистозно-слипчивая форма арахноидита, сочетающая в себе образование кист наряду со спаечным процессом.
В соответствии с клинической классификацией выделяют 4 варианта арахноидита: корешково-чувствительный, корешково-заднестолбовой, двигательно-спинномозговой, корешково-спинномозговой. По своему течению спинальный арахноидит бывает острым, подострым и хроническим, хотя временные рамки этих форм течения точно не установлены и по-разному описаны в неврологической литературе.
Симптомы спинального арахноидита
Клинические проявления арахноидита спинного мозга зависят от локализации и распространенности воспаления по паутинной оболочке. Ограниченный арахноидит чаще имеет субклиническое течение и может быть случайно диагностирован при обследовании или на вскрытии. Острый и подострый диффузный спинальный арахноидит манифестирует высокой температурой, оболочечными симптомами, островоспалительными изменениями в крови и ликворе. Часто сопровождается церебральным арахноидитом.
Первыми проявлениями арахноидита зачастую выступают преходящие корешковые боли и парестезии. Затем боли становятся постоянными, носят характер упорного радикулита, ишиалгии. Развиваются сегментарные и проводниковые расстройства чувствительности, моторные нарушения, выпадают сухожильные рефлексы, появляются тазовые расстройства. Хронический арахноидит имеет медленно прогрессирующее течение, сопровождается ликвороциркуляторными расстройствами. Если происходит формирование кист, то проявления арахноидита включают симптомокомплекс компрессионной миелопатии и аналогичны клинике спинальных опухолей.
Диагностика спинального арахноидита
Диагностический поиск при арахноидите спинного мозга состоит из изучения анамнеза, осмотра невролога, лабораторных исследований, люмбальной пункции, миелографии или томографии. Острый спинальный арахноидит отражается в анализе крови подъемом уровня лейкоцитов и С-реактивного белка, ускорением СОЭ. О ликвороциркуляторных нарушениях свидетельствует повышенное давление цереброспинальной жидкости, ее быстрое вытекание при люмбальной пункции. При исследовании цереброспинальной жидкости наблюдается белково-клеточная диссоциация, незначительное увеличение концентрации белков.
Как правило, однозначно установить диагноз арахноидита не представляется возможным без применения миелографии или томографических исследований. Патогномоничным признаком арахноидита при проведении контрастной миелографии является задержка контраста в виде отдельных капель. Визуализировать изменения спинальной арахноидальной оболочки стало возможным после внедрения в неврологическую практику МРТ позвоночника. МРТ позволяет также исключить опухоли и другие органические поражения спинного мозга.
Дифференциальный диагноз проводится с менингомиелитом, миелитом, эпидуральным абсцессом, посттравматической гематомой, грыжей межпозвонкового диска и прочей позвоночно-спинномозговой патологией.
Лечение и прогноз спинального арахноидита
Фармакотерапия инфекционного арахноидита предусматривает назначение антибиотиков, при необходимости — противотуберкулезных и противосифилитических препаратов. Применяются противовоспалительные препараты, по показаниям — кортикостероиды. Проводится противоотечная терапия мочегонными средствами (триамтереном, гидрохлоротиазидом, фуросемидом, спиронолактоном), сосудистое (никотиновая к-та, пентоксифиллин) и нейрометаболическое (витамины В, неостигмин) лечение. При спастических параличах используют миорелаксанты (толперизона гидрохлорид), при тазовых нарушениях — уросептики (уротропин). Основу восстановительной терапии составляет адекватная лечебная физкультура, физиотерапевтические процедуры (электростимуляция, рефлексотерапия, электрофорез, магнитотерапия и т. п.), массаж и водолечение (радоновые, йодобромные, хлоридно-натриевые лечебные ванны).
Вопрос о хирургическом лечении арахноидита возникает при неэффективности консервативной терапии, в основном при хроническом течении болезни с формированием кист и спаек. Решение о целесообразности операции обсуждается совместно с нейрохирургом. Задачей оперативного вмешательства является опорожнение арахноидальных кист и рассечение спаек. Операционный доступ осуществляется путем ламинэктомии. Однако открытое хирургическое вмешательство зачастую не приносит ожидаемых результатов из-за своей травматичности, частых осложнений в виде образования повторных сращений и активации дремлющей инфекции. Более эффективными являются малоинвазивные техники операции, предусматривающие разъединение спаек при помощи манипуляторов эндоскопа, введенного в пространство дурального мешка.
Острый спинальный арахноидит имеет относительно благоприятный прогноз. При адекватном и своевременно проведенном консервативном лечении возможно полное восстановление неврологических функций. Хроническая форма менее благоприятна, зачастую приводит к инвалидности и плохо поддается терапии. Внедрение новых операционных техник несколько улучшило послеоперационный прогноз, и работа в этом направлении продолжается.
Узнать больше о неврологических заболеваниях на букву «О»:
Обморок (синкопе);
Окклюзионная гидроцефалия;
Окклюзия сонных артерий;
Оливопонтоцеребеллярные дегенерации;
Оптико-хиазмальный арахноидит;
Оптикомиелит;
Опухоли головного мозга;
Опухоли мозжечка;
Опухоли периферических нервов;
Опухоли спинного мозга;
Опухоли ствола мозга;
Опухоли ЦНС;
Опухоль конского хвоста;
Опухоль эпифиза;
Оромандибулярная дистония;
Остеохондроз позвоночника;
Отек головного мозга;
Отравление угарным газом;
Офтальмоплегическая мигрень.
Оптико-хиазмальный арахноидит — когда воспалена паутинная оболочка
Это нарушение относится к базальным менингоэнцефалитам средней черепной ямки. При оптико-хиазмальном арахноидите поражаются хиазма и зрительные нервы. Симптомами являются:
-
 Быстрая зрительная утомляемость;
Быстрая зрительная утомляемость; - Боль в глазницах;
- Общая слабость;
- Ухудшение зрения.
Для постановки диагноза требуется проведение офтальмоскопии, визометрии, периметрии, уранографии. Также необходимо провести исследование реакции зрачков на свет. При консервативном лечении показано назначение глюкокортикостероидов, антибактериальных препаратов, антигистаминных лекарств, витаминов группы В и С. Если медикаментозная терапия оказывается малоэффективной, возможно оперативное вмешательство.
Общие сведения о заболевании
Эта болезнь считается наиболее распространенной формой воспаления паутинной оболочки. При ней воспалительный процесс локализован в основании головного мозга. По статистике в 60-80% случаев причинами развития патологии является наличие хронических очагов инфекции в придаточных синусах носа. В 10-15% этиология остается неустановленной. Тогда ставится диагноз: идиопатический оптико-хиазмальный арахноидит. Сейчас идет исследование роли аутоиммунных механизмов на возникновение болезни. Базальный менингоэнцефалит распространен во всех географических зонах среди лиц как мужского, так и женского пола.
Причины возникновения
Основной процент развития данной болезни приходится на воспаление околоносовых пазух. Оттуда вирусы и бактерии попадают в черепную коробку через естественные отверстия. В некоторых случаях причинами развития патологии становится острый мастоидит, отит. К основным этиологическим факторам причисляют:
-
 Нейроинфекции. Паутинная оболочка воспаляется из-за внутричерепных осложнений, которые проявляются на фоне ангины, гриппа и туберкулёза. Характерная клиническая картина часто выявляется у больных нейросифилисом. Фиброзирующая форма характерна для длительной персистенции вируса гриппа в ликворе.
Нейроинфекции. Паутинная оболочка воспаляется из-за внутричерепных осложнений, которые проявляются на фоне ангины, гриппа и туберкулёза. Характерная клиническая картина часто выявляется у больных нейросифилисом. Фиброзирующая форма характерна для длительной персистенции вируса гриппа в ликворе. - Черепно-мозговая травма может спровоцировать образование фиброзных спаек в районе арахноидеи. Поскольку симптоматика может проявиться спустя значительное время связь между ЧМТ и базальным менингоэнцефалитом не всегда легко установить.
- Врожденные пороки строения зрительного канала и костных стенок орбиты увеличивают проницаемость инфекции во внутричерепную полость. Из-за этого не только появляется очаговая симптоматика, но и патология имеет рецидивирующее течение.
- Множественный склероз относится к аутоиммунным патологиям. При нем поражается миелиновая оболочка нервных волокон головного и спинного мозга. Нарушение особенно сильно заметны на участке перивентрикулярного пространства больших полушарий и зрительного перекреста.
Механизм развития
Патогенез связан с влиянием на оболочки мозга инфекционного агента, чаще им выступают вирусы. При этом первой поражается паутинная оболочка, а после нее – мягкая. Наиболее выражены изменения структуры нервных тканей в зрительных нервах и зоне хиазмы. Локальный воспалительный процесс приводит к увеличению проницаемости сосудов и их расширению. В мозговых оболочках начинается экссудация и формирование клеточных инфильтратов. Это приводит к гипоксии и появлению аллергических реакций.
В дальнейшем воспаление приводит к фибропластическим изменениям арахноидеи в районе оптического нерва и зрительного перекреста. Соединительная ткань разрастается, отчего образуются обширные синехии между паутинной и твердой оболочки. Также образуются кисты с серозным содержимым и фиброзные тяжи. Кистозные образования могут быть как крупными единичными, так и множественными небольшого размера. Если они окружают хиазму со всех сторон, это вызывает сдавление зрительных нервов. Компрессия – основная причина дегенеративно-дистрофических изменений и атрофии.
Классификация оптико-хиазмального арахноидита
Болезнь имеет острую и хроническую форму. Хронически протекает амавроз Лебера, то есть наследственная семейная атрофия зрительных нервов. У этой патологии отслеживается четкая генетическая предрасположенность. В клинической классификации имеется 3 типа оптико-хиазмального арахноидита в зависимости от доминирующих симптомов:
- При кистозных образованиях клиника сходна с симптомами опухоли оптико-хиазмальной области. Рост кист способствует усилению сдавливания мозговых структур. При небольших кистах болезнь протекает бессимптомно.
- Наиболее распространенным типом течения является синдром ретробульбарного нерва. Для него характерно ассиметричное или одностороннее снижение зрения. Происходит фасцикулярное уменьшение зрительных полей.
- Осложненный застой диска зрительного нерва встречается довольно редко. При этом виде болезни нет симптомов воспалительного процесса. Из-за повышения внутричерепного давления происходит нарастание отека. В процесс включается внутренняя оболочка глазного яблока.
Симптоматическая картина
 Заболевание отличается острым дебютом. У больных возникает сильная головная боль, и двухстороннее ухудшение зрения. Анальгетики не купируют цефалгию. При зрительных нагрузках (просмотре телепередач, чтение, работе за компьютером) появляется повышенная утомляемость. Развиваясь, патология приводит к сильной боли в окологлазничной области. Болевые ощущения иррадиируют в переносицу, лоб, виски и надбровные зоны. Могут локализоваться в орбите глаза. В сложных случаях дисфункция достигает наибольшей силы спустя несколько часов. При более легком течение процесс занимает 2-3 суток. Из зрительного поля начинают выпадать отдельные участки. Может пострадать цветовосприятие, особенно ощущение красного и зеленого цветов. Часто зрачки пациента становятся разного размера. Этот период сопровождается диспепсическими нарушениями: тошнотой, рвотой. Острая фаза может переходить в хроническую. Кроме того могут поражаться черепные нервы ответственные за обоняние. У больных отмечается литеральное опущение рта или глаза в связи с нарушением иннервации лицевого нерва.
Заболевание отличается острым дебютом. У больных возникает сильная головная боль, и двухстороннее ухудшение зрения. Анальгетики не купируют цефалгию. При зрительных нагрузках (просмотре телепередач, чтение, работе за компьютером) появляется повышенная утомляемость. Развиваясь, патология приводит к сильной боли в окологлазничной области. Болевые ощущения иррадиируют в переносицу, лоб, виски и надбровные зоны. Могут локализоваться в орбите глаза. В сложных случаях дисфункция достигает наибольшей силы спустя несколько часов. При более легком течение процесс занимает 2-3 суток. Из зрительного поля начинают выпадать отдельные участки. Может пострадать цветовосприятие, особенно ощущение красного и зеленого цветов. Часто зрачки пациента становятся разного размера. Этот период сопровождается диспепсическими нарушениями: тошнотой, рвотой. Острая фаза может переходить в хроническую. Кроме того могут поражаться черепные нервы ответственные за обоняние. У больных отмечается литеральное опущение рта или глаза в связи с нарушением иннервации лицевого нерва.
Если поражение распространяется на гипоталамическую область, у пациентов отмечаются:
- Вегетососудистые кризы;
- Судорожные сокращения мышц;
- Нарушение терморегуляции;
- Жажда;
- Повышенная потливость;
- Субфебрилитет;
- Нарушения сна.
При хронической форме клинические признаки развиваются постепенно. После проведения диагностической цистернографии зрение у ряда больных восстанавливается на небольшой промежуток времени.
Возможные риски
Самое часто встречающееся осложнение — атрофия зрительного нерва. Возможна дислокация структур головного мозга. При разрастании кистозных тканей, появляется очаговая симптоматика и компрессия тканей. Если процесс переходит на другие оболочки мозга, отмечается менингит и менингоэнцефалит. Течение может осложняться внутричерепными абсцессами. Если произошло вторичное поражение желудочков, появляется вентрикулит. Такие больные попадают в группу риска острого нарушения мозгового кровообращения.
Диагностические методы
На ранних стадиях обнаружить болезнь сложно. Поскольку наиболее часто ее вызывает поражение околоносовых синусов, показана рентгенография или МРТ пазух. В процессе обследования выявляется небольшая пристеночная отечность слизистой клиновидного синуса. Также может обнаружиться поражение задних ячеек решетчатого лабиринта. Аппаратная диагностика включает:
-
 Визометрию;
Визометрию; - Периметрию;
- Исследование зрачковой реакции;
- Офтальмоскопию;
- Краниографию;
- Пневмоцистернографию.
При односторонней форме спустя 2 недели обследование дублируется, чтобы исключить отсроченное поражение второго глаза. Патология может сопровождаться мигрирующими дефектами. Отдельные изменения определяются в иных участках.
Терапия
При острой форме показано консервативное лечение. Терапия занимает 3-6 месяцев. После окончания острой фазы, назначаются физиотерапевтические процедуры, например электрофорез с витамином РР или препаратами кальция. Хорошо себя зарекомендовала иглорефлексотерапия. Для достижения эффекта требуется не менее 10 сеансов. В качестве медикаментозного лечения назначают:
- Гормональные глюкокортикостероиды;
- Антибактериальные средства;
- Антигистаминные препараты;
- Поливитаминные комплексы;
- Гипотензивное лечение;
- Дезинтоксикационная терапия.
Если отсутствует эффект от медикаментозного лечения, может быть проведена люмбальная пункция с введением кислорода в оптико-хиазмальную цистерну. Она позволяет разрушить соединительнотканные сращения. Операция при отеке ДЗН, плеоцитозе и менингите противопоказана. Необходима консультация нейрохирурга.
Прогноз
Врачебный прогноз зависит от характера течения и степени тяжести. Если течение легкое, зрительные нарушения выражены слабо, доктора дает благоприятный прогноз. Более тяжелые формы оптико-хиазмального арахноидита могут приводить к стойкой слепоте.
Меры профилактики
Специфической профилактики заболевания не существует. К неспецифическим методам можно отнести своевременную диагностику и лечение воспалений околоносовых синусов и инфекций головного мозга. После получения черепно-мозговой травмы необходимо регулярно проходить диспансеризацию у невролога. Это позволяет вовремя заметить возникновение симптоматики даже в отдаленном после травмы периоде.
Автор: Мотов Михаил Михайлович
Терапевт, блоггер
