Очаги на мрт с контрастом
Магнитно-резонансная томография – это медицинский метод диагностики внутренних органов, в результате которого получаются трехмерные послойные изображения мозга. В основе МРТ – воздействие магнитного поля на протоны водорода, которые под внешним влиянием способны изменять свою конфигурацию. Эту смену регистрируют датчики томографа. Информация отправляется в компьютер, обрабатывается и выводится на монитор. Врач видит изображение мозга на экране, а пациенту выдаются снимки на цифровом носителе.
Магнитно-резонансная томография назначается для диагностики патологий мозга: инсульт, опухоль и киста, нейроинфекции, дегенеративные заболевания, повышенное внутричерепное давление или нарушения симметрии желудочков.
Вспомогательный метод для магнитно-резонансной томографии – контрастное МРТ. Контрастное вещество – это препарат, который вводится в сосудистый кровоток. Он обеспечивает более четкую детализацию картины, благодаря чему трудно исследуемые участки мозга становятся доступными. Контрастные вещества обладают парамагнитными свойствами, которые изменяют электромагнитные показатели тканей. Чаще всего МРТ с контрастным усилением используется в диагностике сосудистых нарушений головного мозга.
Особенность использования контраста
В основе всякого контрастного вещества для магнитно-резонансной томографии – гадолиний – парамагнетик, намагничивающийся под воздействием магнитного поля. Особенность контрастного вещества на основе гадолиния заключается в том, что оно накапливается в областях повышенного кровоснабжения, например, в опухоли или артериовенозной мальформации.
Магнитно-резонансная томография головного мозга с контрастированием используется в двух подвидах исследования:
- Ангиографическая томография. Назначается при диагностике патологий сосудистой системы мозга. Как правило, контраст вводится капельным путем и медленно.
- Перфузионная томография. Сильные стороны МР-перфузии в диагностике острых сосудистых катастроф и опухолей. Контраст вводится болюсно – в сосудистое русло попадает большое количество препарата за одно введение.
Частота проведения МРТ мозга с контрастом зависит от таких факторов:
- то, как пациент перенес препарат;
- наличие побочных эффектов;
- самочувствие во время введения вещества;
- показаний и общего состояния человека.
Если взрослый и относительно здоровый исследуемый хорошо перенес контрастирование, процедуру можно проводить с частотой раз в неделю. Если возникли побочные эффекты, или пациент жаловался на неприятные ощущения, которые остались после процедуры, контраст вводят по серьезным показаниям, например, при частых обмороках.
Вредно или нет: само по себе контрастное вещество не вредно. Оно обрабатывается печенью и выводится почками с мочой в течение суток, не оставляя после себя следа в организме и не накапливаясь. Вред наносится не контрастом, а побочными эффектами.

Показания к проведению с контрастом
МРТ мозга с контрастированием назначается в таких случаях:
- Признаки некоторых дегенеративных заболеваний центральной нервной системы, например, рассеянного склероза: нарушение внимания, памяти, рассеянность.
- Подозрение на злокачественные и доброкачественные новообразования: распирающая головная боль, хроническая усталость, тошнота и рвота, слуховые или зрительные галлюцинации. Выявление внутричерепных метастазов.
- Подозрение на аденому гипофиза. МРТ головного мозга гипофиза с контрастированием делается потому, что на томографии без контраста опухоль железы не выявляется.
- Частые обморочные состояния, не имеющие очевидной причины. Нарушение сознания.
- Комплекс эмоциональных нарушений: лабильность настроения, раздражительность.
- Вегетативные проявления: гипергидроз, дрожание конечностей, одышка, сердцебиение, головокружение, шум в ушах, снижение аппетита, запор и пронос.
Что показывает исследование
МРТ головного мозга с контрастным веществом может показать такие патологии:
- Выпячивание части стенки артерии, очень редко – вены, из-за чего сосуд в области выпячивания расширяется в два раза.
- Расслоение стенок сосудов.
- Врожденные сосудистые дефекты.
- Воспаление стенок сосудов: флебит, артериит.
- Атеросклероз сосудов головного мозга.
Магнитная томография с контрастом также показывает кровоснабжение опухоли. Накопление контраста при МРТ говорит о злокачественности новообразования.

Как подготовиться к обследованию
На процедуру следует явиться в просторной одежде без металлических вставок. Украшения можно оставить дома – на время процедуры их все равно придется снять. Перед сканированием лучше очистить кишечник и мочевой пузырь естественным путем. Можно ли есть: за два часа перед процедурой не рекомендуется употреблять пищу и пить много воды.
Прежде, чем начнется процедура, пациент отвечает на ряд вопросов, где он указывает наличие металлических и электронных приборов в своем теле. Импланты, искусственные водители ритма – это абсолютное противопоказание к сканированию.
Как делают процедуру:
- Пациент готовится: переодевается, выслушивает инструкцию лаборанта и укладывается на столик.
- Медсестра подсоединяет к вене катетер, через который вводится препарат с гадолинием. Когда вещество попадает в кровь, пациенты часто ощущают покалывание в теле, особенно затылке, потепление руки и жжение. Это стандартные реакции, которых не следует пугаться.
- Столик заезжает в туннель томографа. Начинается сканирование, которое длится от 30 до 60 минут. В это время нельзя двигаться, в противном случае конечная картина исказится.
- После исследования столик выдвигается. Снимается катетер, пациент переодевается и освобождается. Через несколько дней результат выдается на носителе или высылается на почту.
Во время сканирования томограф издает стук, поэтому пациенту выдают беруши или наушники.
Возможные побочные эффекты
Контрастное вещество для МРТ вызывает определенные риски. Хотя большинство пациентов нормально переносит процедуру контрастирования, у некоторых возникают побочные эффекты от легкой до тяжелой степени. Основная группа побочных явлений – аллергическая реакция. Поэтому, прежде чем приступать к процедуре, сообщите врачу обо всех имеющихся ваших аллергиях.
Самые распространенные легкие реакции организма на введение контраста:
- Субъективное ощущение тепла по телу.
- Привкус металла во рту.
- Образование на коже зудящих волдырей, которые похожи на ожег, крапивница. Обычно проходит самостоятельно.
- Выход контрастного препарата за пределы сосудистых стенок, попадание вещества в мягкие ткани. Это проявляется припухлостью, зудом, появлением розовых пятен.
Реакции средней тяжести:
- Ощущение нехватки воздуха. Частота возникновения – 1 случай на 5000 процедур. Симптом сопровождается отеком лица и одышкой.
- Снижение суточного объема мочи, о чем следует сообщить врачу.
Тяжелые реакции:
- Анафилактический шок. Это аллергия немедленного типа, которая развивается спустя 2-3 минуты после введения. Состояние характеризуется резкой болью, отеком, припухлостью лица, зудом кожи и быстрым падением артериального давления. При тяжелом течении отекает гортань и бронхи, затрудняется дыхание. Может привести к смерти.
Смерть от аллергии на контрастное вещество встречается у одного пациента на 100 тысяч процедур. Это при условии, что у исследуемого есть предрасположенность к аллергическим реакциям на контрастирование.
Противопоказания к проведению МРТ с контрастом
Процедуру нельзя проводить при таких ситуациях:
- Пациент страдает гемолитической анемией и другими заболеваниями крови.
- Есть индивидуальная непереносимость гадолиния или его производных.
- Хроническая и острая почечная недостаточность.
- Беременность, так как контраст проникает в кровоток плода, что может негативно сказаться на его развитии.
МРТ с контрастом и без
Альтернатива контрасту – магнитно-резонансная томография без введения контрастного препарата. Разница в том, что МРТ без контраста хуже выделят патологический очаг мозга, область хуже выделяется на фоне соседних тканей. Из-за этого затрудняется постановка диагноза и может быть назначено неправильное лечение.
Не нашли подходящий ответ?
Найдите врача и задайте ему вопрос!
Рассеянный склероз (РС) – наиболее частое воспалительное демиелинизирующее заболевание центральной нервной системы у подростков и у лиц среднего возраста, которое, однако, может возникать и у пожилых людей. В соответствии с критериями Макдональда (McDonald), диагноз рассеянного склероза требует объективных доказательств наличия поражений белого вещества, а также доказательства изменений их количества, локализации и размеров во времени и пространстве. МРТ является крайне важным методом диагностики этого заболевания, так как позволяет увидеть множественные очаги в головном мозге, в том числе клинически «немые», а также выявить вновь возникшие очаги при контрольных исследованиях.
КАК ВЫГЛЯДИТ РАССЕЯННЫЙ СКЛЕРОЗ НА МРТ
Для РС характерно типичное распределение очагов в белом веществе головного мозга, которое помогает отличить их от сосудистых изменений. Для этого заболевания типичны поражения мозолистого тела, дугообразных волокон, височных долей, мозгового ствола, мозжечка и спинного мозга. Такое распределение очагов нехарактерно для других заболеваний. При ангиопатии возможны поражения ствола мозга, однако они обычно симметричны и располагаются центрально, в то время как очаги при рассеянном склерозе локализованы по периферии.
Наиболее типичные вопросы, которые задает себе практически любой рентгенолог во время анализа МРТ:
- Могу ли я заподозрить ли рассеянный склероз?
- Являются ли эти поражения белого вещества результатом патологических изменений мелких сосудов, как у пациентов, страдающих гипертонией?
- Или необходимо думать о других, менее типичных причинах их возникновения?
Чтобы ответить на эти вопросы, при исследовании поражений белого вещества необходимо принимать во внимание следующие моменты:
- Многие заболевания нервной системы могут проявляться так же, как рассеянный склероз, и клинически, и на МРТ.
- Для большинства случайно обнаруженных поражений белого вещества будет обнаружена их сосудистая природа.
- Список возможных диагнозов при обнаружении очагов в белом веществе является весьма длинным
Даже если у пациента имеются клинические признаки рассеянного склероза, необходимо как можно более тщательное изучение изменений белого вещества, чтобы решить, действительно ли эти изменения позволяют заподозрить демиелинизирующий процесс, или они являются случайными находками, возникновение которых обусловлено возрастом.
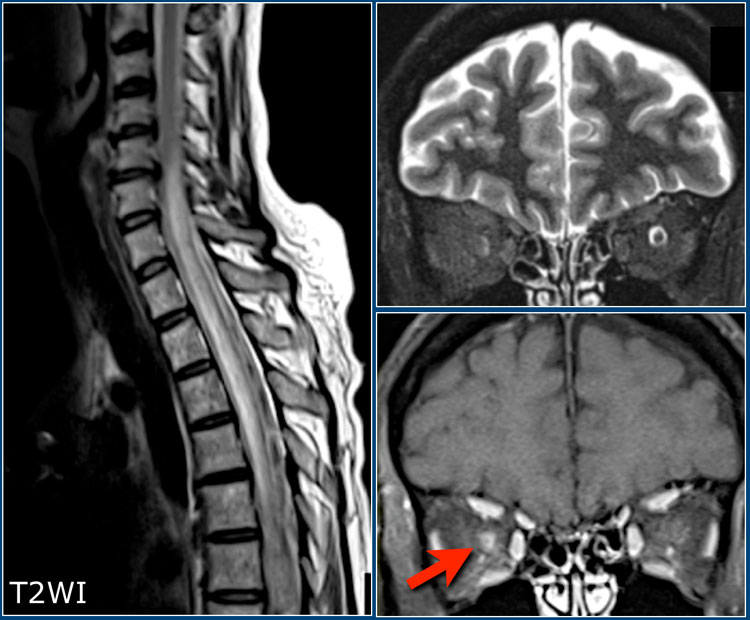
На изображениях продемонстрированы типичные отличия между сосудистыми поражениями и рассеянным склерозом на МРТ головного мозга. Слева – на Т2 ВИ определяется типичный сосудистый очаг в стволе мозга, с поражением поперечных волокон Варолиева моста. Справа на аксиальном Т2 ВИ визуализируется поражение мозгового ствола у пациента с РС в виде гиперинтенсивного очага, расположенного на периферии (часто очаги могут располагаться вблизи или непосредственно в стволовом тракте тройничного нерва, или около края четвертого желудочка).
ЧТО ПОКАЗЫВАЕТ МРТ ПРИ РАССЕЯННОМ СКЛЕРОЗЕ И ДРУГИХ БОЛЕЗНЯХ БЕЛОГО ВЕЩЕСТВА
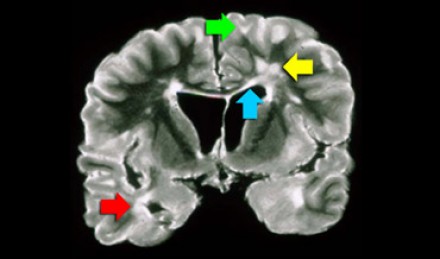
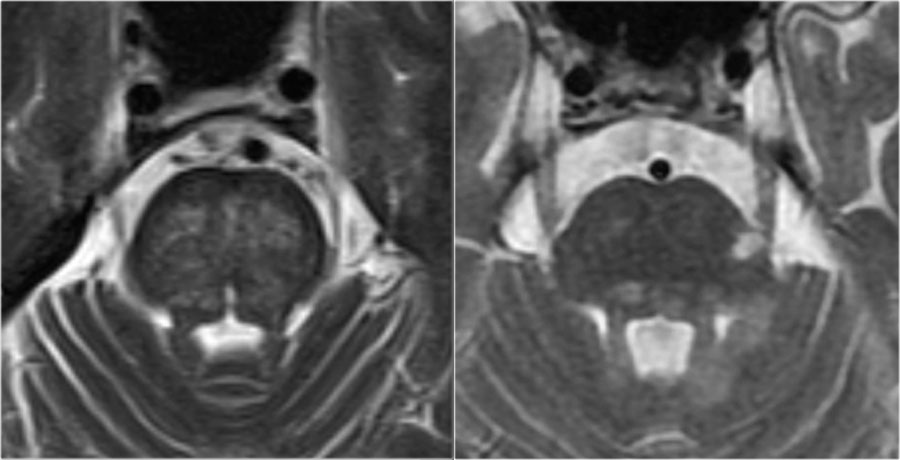
Расположение очагов в белом веществе бывает разным, поэтому диагноз напрямую зависит от того, в каких именно отделах белого вещества обнаружены очаги. Здесь желтой стрелкой отмечены неспецифические глубокие изменения белого вещества, которые могут наблюдаться при многих заболеваниях, например сосудистого характера. Для рассеянного склероза в данном случае являются характерными следующие изменения:
- Поражение височной доли (красная стрелка)
- Юкстакортикальные поражения в непосредственной близости к коре (зеленая стрелка)
- Поражение мозолистого тела (синяя стрелка)
- Перивентрикулярные очаги (вблизи желудочков мозга)
Юкстакортикальные очаги являются специфичными для РС. Они вплотную прилежат к коре. Не рекомендуется использовать термин «субкортикальный» или «подкорковый» для описания их локализации, поскольку он является малоспецифичным и применяется для описания изменений белого вещества на протяжении вплоть до желудочков мозга.
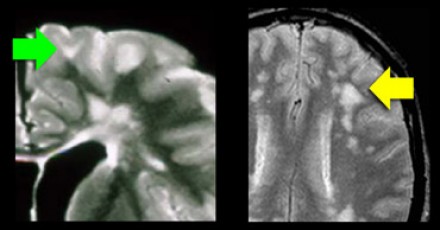
При сосудистых поражениях дугообразные волокна не затрагиваются, вследствие чего на Т2 ВИ и FLAIR визуализируется темная «полоска» между очагом и корой (желтая стрелка).
Поражение височной доли также является характерным для рассеянного склероза. В противоположность этому, при гипертензионной энцефалопатии очаги располагаются в лобной и теменной долях; локализация их в затылочной доле не является типичной, а в височных долях они никогда не обнаруживаются. Только при церебральной аутосомно-доминантной артериопатии с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL) наблюдается раннее поражение височных долей.
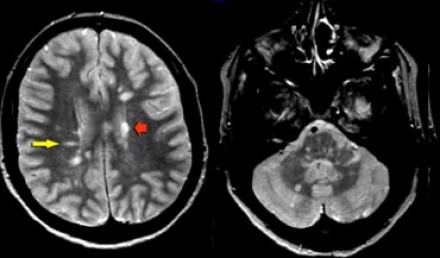
МРТ признаки рассеянного склероза. Множественные очаги, прилежащие к желудочкам мозга (красная стрелка); очаги продолговатой (овоидной) формы, ориентированные поперек длинной оси желудочков мозга (желтая стрелка); множественные очаги в мозговом стволе и мозжечке (справа). Подобные поражения часто именуют «пальцами Доусона», они отражают демиелинизацию белого вещества головного мозга вдоль малых мозговых вен, располагающихся перпендикулярно мозговым желудочкам.
Пальцы Доусона. Считается, что «пальцы Доусона» — характерный симптом рассеянного склероза — возникают в результате воспаления тканей, окружающих пенетрирующие венулы, которые располагаются перпендикулярно по отношению к длинной оси боковых желудочков.
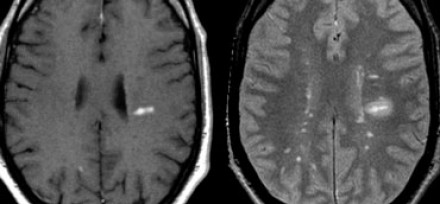
На представленных МР-томограммах типичными для РС являются следующие изменения:
- Очаги продолговатой формы, ориентированные перпендикулярно желудочкам мозга (пальцы Доусона)
- Усиление сигнала от данных очагов после введения контраста
- Множественность поражений и их расположение вблизи желудочков
МРТ с контрастным усилением при рассеянном склерозе
Диагностика рассеянного склероза на ранних сроках осуществляется путем контрастного усиления этих очагов, сохраняющегося в течение месяца после их возникновения, что является другим типичным признаком РС. Наличие в одно и то же время усиливающихся и не усиливающихся при контрастировании очагов объясняется диссеминацией их во времени. Отек с течением времени регрессирует, в итоге остаются лишь небольшие центрально расположенные участки гиперинтенсивного на Т2 ВИ сигнала.
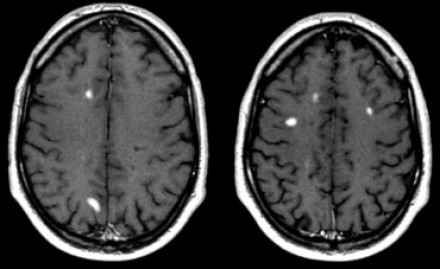
На МР-томограммах (исследование сделано через три месяца после клинического дебюта) определяются типичные признаки рассеянного склероза:
- Множественные очаги, накапливающие контраст
- Большая часть этих очагов вплотную прилежит к коре: они должны быть расположены в области дугообразных волокон
- Все эти очаги являются недавно возникшими, поскольку контрастное усиление очагов при введении препаратов гадолиния наблюдается только в течение месяца (диссеминация во времени).
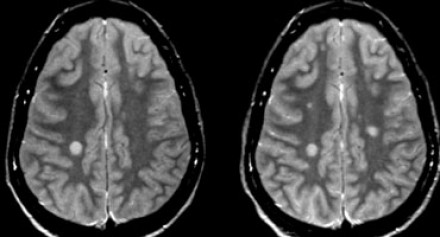
Возникновение новых очагов на МР-томограмме отображает процесс диссеминации во времени. Пациенту была выполнена МРТ через три месяца после клинического дебюта РС. На томограмме слева виден единичный очаг, в то время как на МР-томограмме справа, выполненной через три месяца, определяются два новых очага.
МРТ спинного мозга при рассеянном склерозе
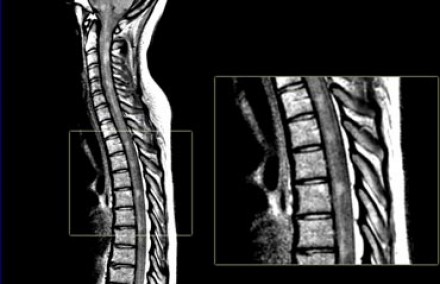
Поражение спинного мозга при рассеянном склерозе: на сагитальной МР-томограмме спинного мозга (слева) определяются очаги, характерные для РС — относительно небольшие поражения, расположенные по периферии. Чаще всего они обнаруживаются в шейном отделе позвоночника, имеют длину меньше чем два позвоночных сегмента. Кроме того, визуализируются очаги и в мозговом стволе: их сочетание с поражениями спинного мозга и мозжечка является признаком, крайне полезным в ранней диагностике рассеянного склероза.
Поражение спинного мозга не характерно для большинства других заболеваний ЦНС, за исключением острого диссеминированного энцефаломиелита, болезни Лайма, проявлений системной красной волчанки, саркоидоза. Обратите внимание, что представленные выше томограммы являются взвешенными по протонной плотности — эта последовательность имеет важное значение в стадировании РС. Сигнал от спинного мозга на изображениях, взвешенных по протонной плотности, однородно низкоинтенсивный (как от ликвора), вследствие чего на этом фоне очаги РС становятся контрастными по отношению к спинномозговой жидкости и спинному мозгу, что позволяет определить рассеянный склероз по МРТ.
Рассеянный склероз под микроскопом
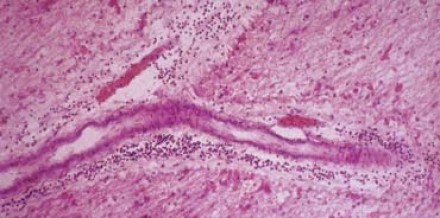
На фотографии (гистологическое исследование) видны признаки перивенулярного воспаления при рассеянном склерозе. Процесс начинается с воспалительных изменений тканей, окружающих вены. В первые четыре недели участки воспаления активно накапливают контраст (препараты гадолиния) из-за локального нарушения целостности гематоэнцефалического барьера. В первое время воспаление является диффузным, затем — по типу «незамкнутого кольца».
КАК ОТЛИЧИТЬ РАССЕЯННЫЙ СКЛЕРОЗ И СОСУДИСТУЮ ЭНЦЕФАЛОПАТИЮ
Ниже в сводную таблицу собраны наиболее характерные типы расположения очагов при рассеянном склерозе и при изменениях сосудистого происхождения. Различия касаются расположения очагов и характеристик контрастирования.
| СОСУДИСТЫЕ ПОРАЖЕНИЯ | РАССЕЯННЫЙ СКЛЕРОЗ | |
| Мозолистое тело | нетипичны | типичны |
| Дугообразные волокна | нетипичны | типичны |
| Кортикальные поражения | типичны (инфаркты) | в некоторых случаях |
| Базальные ядра | типичны | нетипичны |
| Инфратенториальные поражения | нетипичны | типичны |
| Височные доли | нетипичны | типичны (ранние поражения) |
| Перивентрикулярные поражения | нетипичны | типичны |
| Спинной мозг | нетипичны | типичны |
| Контрастное усиление (гадолиний) | нехарактерно | характерно |
| «Пальцы Доусона» | не определяются | определяются |
| Распределение | несимметричное | симметричное (диффузное) |
ВТОРОЕ МНЕНИЕ ПРИ РАССЕЯННОМ СКЛЕРОЗЕ
Нередко дифференцировать рассеянный склероз и другие виды очаговых изменений белого вещества бывает сложно даже опытному специалисту, не говоря о молодых врачах. В таких случаях можно получить дополнительную консультацию врача МРТ, специализирующегося на демиелинизующих заболеваниях и других патологических изменениях нервной системы. Второе мнение специализированного рентгенолога помогает избежать врачебных ошибок и сделать диагноз более достоверным и точным. Кроме того, неврологам необходимо описание МРТ при рассеянном склерозе, выполненное по современным стандартам. Второе мнение можно получить с помощью Национальной телерадиологической сети — эта система обмена диагностическими исследованиями завоевала репутацию надежного помощника, особенно если врачи сталкиваются со сложными или неясными случаями.
ВАРИАНТЫ РАССЕЯННОГО СКЛЕРОЗА
Выше мы рассмотрели МРТ картину при типичной форме рассеянного склероза. Однако, существуют несколько нетипичных форм заболевания, которые обязательно нужно иметь в виду.
Опухолеподобная (псевдотуморозная) форма РС
При этой форме рассеянный склероз на МРТ выглядит как крупный очаг, оказывающий обычно менее выраженное объемное воздействие, чем можно было бы ожидать при таких размерах поражения.
После введения препаратов гадолиния может наблюдаться некоторое периферическое контрастное усиление, часто в виде незамкнутого кольца, что позволяет отличить поражения от глиомы или абсцесса мозга, усиливающихся по типу «замкнутого кольца».
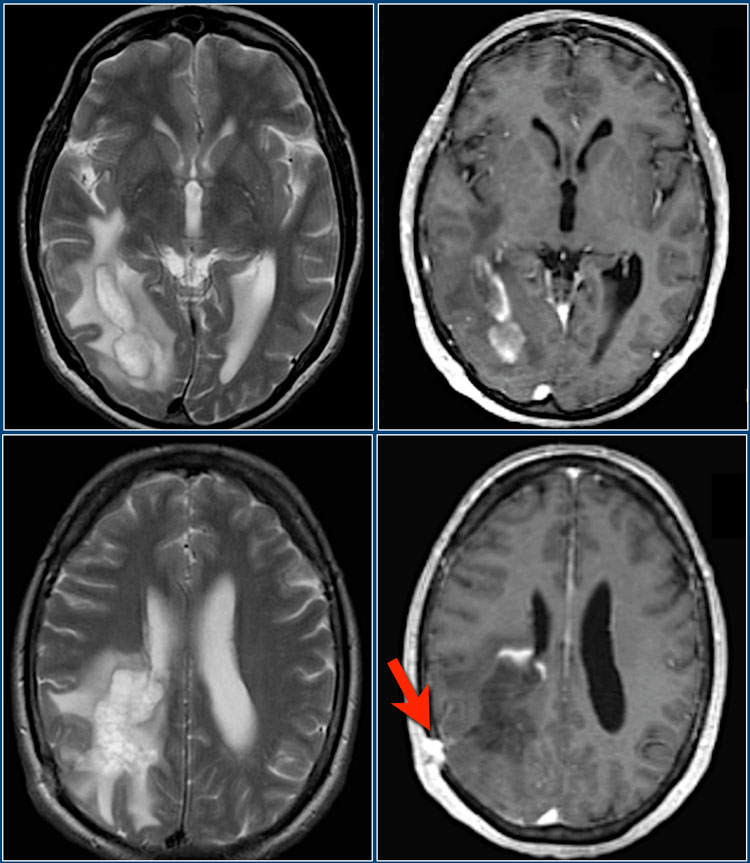
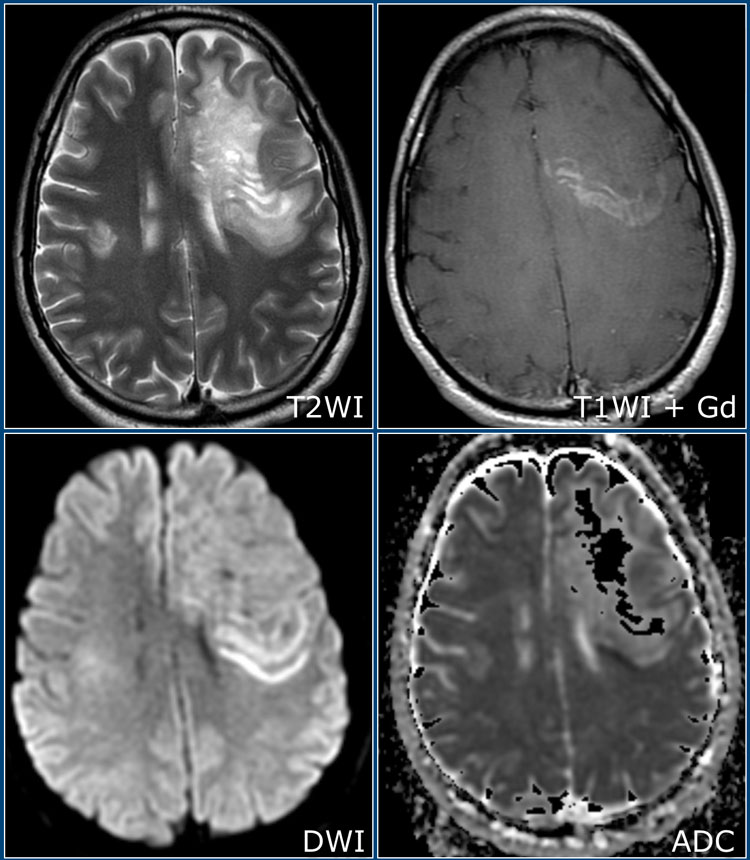
Данные Т1 и Т2 взвешенные МР-томограммы получены у 39-летнего мужчины с подостро возникшей гемианопсией. В этом случае потребовалась биопсия для дифференциальной диагностики между глиомой и демиелинизирующим процессом. Красной стрелкой отмечена зона биопсии.
Определяется интрапаренхиматозное объемное образование в правой височной и затылочной доле с гипоинтенсивным «ободком» по периферии по типу незамкнутого кольца на постконтрастных Т2-изображениях.
Имеется перифокальный отек, но относительно слабо выражено объемное воздействие. Путем биопсии было подтверждено димиелинизирующее заболевание. Контрастное усиление по типу незамкнутого кольца с гипоинтенсивным сигналом на Т2 ВИ постконтрастных томограммах и низким кровотоком характерно для демиелинизации.
Как ясно из вышеизложенного, опухолевоподобную форму рассеянного склероза легко перепутать с опухолью. Одна из распространенных ошибок неопытных рентгенологов — заключение о наличии опухоли тогда, когда на самом деле имеется псевдотуморозный РС. В таких случаях всегда важно помнить про возможность повторной консультации снимков МРТ опытными рентгенологами.
Концентрический склероз Бало
Концентрический склероз Бало является редким демиелинизирующим заболеванием, характеризующееся возникновением чередующихся очагов демиелинизации и участков с сохранением миелина, имеющих вид завитков.
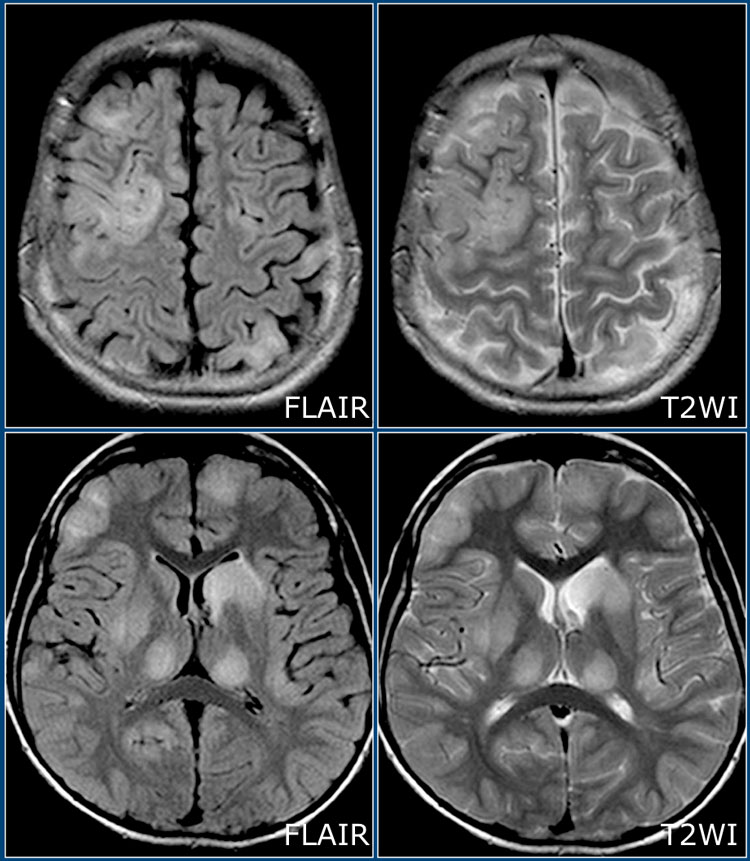
На изображениях представлены Т2 и постконтрастные Т1 взвешенные томограммы, на которых определяется большой очаг поражения в левой гемисфере с чередованием гипоинтенсивных на Т1 и изоинтенсивных «полосок». На Т1 взвешенных томограммах после введения препаратов гадолиния наблюдается чередующееся контрастное усиление в виде полосок. Справа также имеются похожие изменения (меньшего размера).
Оптикомиелит Девика
Очень важно учитывать возможность наличия оптикомиелита (болезнь Девика), особенно у пациентов с двухсторонним поражением зрительных нервов. Оптикомиелит – это болезнь, при которой обычно поражаются зрительные нервы и спинной мозг, при этом в головном мозге определяются незначительные изменения. Болезнь Девика нужно предполагать при выявлении распространенных поражений спинного мозга (на протяжении более чем трех сегментов), дающих низкий сигнал на Т1, в сочетании с утолщением спинного мозга за счет отека. На аксиальных томограммах очаги поражения обычно занимают большую часть спинного мозга, что нетипично для РС, при котором очаги имеют меньший размер и расположены по периферии.

На сагиттальных Т2-взвешенных изображениях спинного мозга у пациента с оптикомиелитом визуализируется продольно ориентированный очаг поражения спинного мозга в сочетании с его отеком.
Острый диссеминированный (рассеянный) энцефаломиелит (ОДЭМ)
ОДЭМ является заболеванием, с которым необходимо проводить дифференциальную диагностику при рассеянном склерозе. ОДЭМ является монофазным, иммунно-обусловленным демиелинизирующим процессом, который часто возникает у детей в результате инфекции или после вакцинации. На МРТ при ОДЭМ обнаруживаются диффузные и относительно симметричные очаги поражения в белом веществе, расположенные супра- и инфратенториально, одновременно усиливающиеся при контрастировании. Также практически всегда наблюдается поражение серого вещества коры головного мозга и подкорковых ганглиев, таламусов.
На изображениях представлены аксиальные FLAIR и T2 взвешенные томограммы, выполненные подростку, страдающему острым рассеянным энцефаломиелитом. Обратите внимание на распространенное поражение коры и подкорковых ядер, в том числе, таламусов.
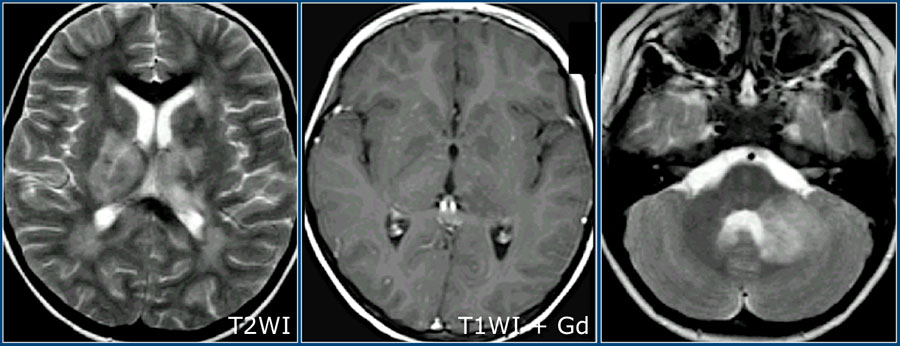
Здесь можно видеть другой случай ОДЭМ. Обратите внимание на поражение базальных ганглиев.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА РАССЕЯННОГО СКЛЕРОЗА И ОДЭМ
| ОДЭМ | РС | |
| МРТ головного мозга | Нечеткие поражения | Пальцы Доусона |
| Локализация поражений | Таламус | Юкстакортикально |
| Контрастное усиление | Неравномерное/отсутствует | Локальное |
| Характер поражений | Протяженные, отек | Множественные, мелкие |
| Контрольные исследования | Разрешение | Новые очаги |
Более подробно с дифференциальной диагностикой рассеянного склероза можно познакомиться в этой статье.
РАССЕЯННЫЙ СКЛЕРОЗ: КРИТЕРИИ МАКДОНАЛЬДА
Для постановки диагноза, а также для сведения к минимуму ошибки МРТ при рассеянном склерозе необходимо исключить похожие заболевания и продемонстрировать диссеминацию поражений во времени и пространстве.
Диссеминация в пространстве:
- Наличие одного и большего количества очагов, дающих гиперинтенсивный сигнал на Т2, как минимум в двух из четырех областях в ЦНС: перивентрикулярно, юкстакортикально, инфратенториально или в спинном мозге.
- Для заключения о рассеянном склерозе не требуется контрастное усиление очагов после введения препаратов гадолиния.
Диссеминация во времени:
- Появление новых очагов на Т2 или вновь возникших поражений, накапливающих контраст (препараты гадолиния) на контрольной МРТ по сравнению с изначальным исследованием, независимо от того, когда оно было выполнено.
- Одновременное возникновение бессимптомно протекающих, усиливающихся после введения препаратов гадолиния, и не усиливающихся очагов.
Критерии Макдональда были рекомендованы в 2001 году международной группой (исследователей) и пересматривались дважды: в 2005 и 2010 годах.
Текст составлен на основе материалов сайта https://www.radiologyassistant.nl
Василий Вишняков, врач-радиолог
Читать подробнее о Втором мнении
Читать подробнее о телемедицине

Кандидат медицинских наук, член Европейского общества радиологов
