При отите поднять иммунитет


Здравствуйте, дорогие друзья!
Сегодня мы продолжаем разговор об иммунной системе и иммуномодуляторах. Помните, на чем мы остановились в прошлый раз?
Я говорила о том, что препараты для повышения иммунитета необходимы только при иммунодефицитных состояниях.
А как их определить за 1-2 минуты общения с покупателем? Что лучше ему предложить в той или иной ситуации? И что делать, если просят что-то для повышения иммунитета? Ничего не отпускать, что ли? И читать ему лекцию о вреде иммуномодуляторов? А потом получить по шее от начальства?
Сейчас все это обсудим.
Вообще, друзья, как вы помните, мы с вами уже провели несколько фарм. кружков. Перед тем, как приступить к статье, я собираю информацию, изучаю разные мнения, размышляю, анализирую. Но ни одна группа лекарственных средств не вызвала у меня столько вопросов, сколько препараты для повышения иммунитета.
Впрочем, по порядку.
Иммунодефицитные состояния
Иммунодефицит бывает первичным и вторичным.
Первичный – это врожденное нарушение в каком-то звене иммунной системы. Такие больные, как правило, долго не живут, потому что любая инфекция для них смертельно опасна.
Вторичный встречается чаще. К нему могут приводить:
- Вирусные, бактериальные, паразитарные инфекции.
- Нарушения питания.
- Обильные кровопотери.
- Эндокринные заболевания.
- Тяжелые травмы, операции.
- Длительный прием некоторых лекарств.
- Неблагоприятная экология.
- Хронические стрессы.
- Онкологические заболевания.
По каким признакам можно заподозрить иммунодефицит?
- Инфекции часто повторяются.
- Обычное лечение не помогает.
- Заболевание продолжается длительно.
- Нередко возникают осложнения.
- Состояние отвратительное, а температура небольшая.
Подтвердить иммунодефицитное состояние может иммунограмма, то есть специальный анализ крови, где все звенья иммунитета разложены «по полочкам», и становится ясно, в каком из них проблема. В зависимости от этих нарушений врач назначает нужный препарат.
Например, Амиксин (Тилорон) помимо того, что активирует синтез интерферонов, восстанавливает соотношение Т-супрессоров и Т-хелперов.
Полиоксидоний улучшает работу макрофагов и стимулирует образование антител.
Галавит действует на несколько звеньев иммунитета: он активирует макрофаги, улучшает выработку цитокинов (мы о них говорили в прошлый раз), стимулирует образование интерферонов и антител.
И т.д., и т.п.
У большинства людей иммунитет нормальный! Поэтому с обычными инфекциями он прекрасно справится самостоятельно без вмешательств со стороны.
Но в жизни человека бывают периоды, когда иммунитет несколько снижен.
Во-первых, это дети. Примерно до 6 месяцев они защищены материнскими антителами и, как правило, болеют редко.

Затем антитела разрушаются, и естественная защита снижается. Поэтому детки начинают болеть чаще и дольше. Но это совершенно не означает, что при каждом эпизоде простуды их нужно пичкать препаратами для повышения иммунитета. Пусть иммунная система развивается, совершенствуется, ТРЕНИРУЕТСЯ.
Есть дети, которые в 2-3 года болеют ежемесячно, а потом все реже и реже, и к школе их иммунная система уже ко всему привычная.
Давайте возьмем первостольников. Каждый день на вас обрушиваются полчища вирусов и бактерий, но ведь вы в большинстве своем не болеете? Почему? Да потому что ваша иммунная система за годы работы в аптеке укрепилась в борьбе с этими агрессорами.
Вспоминаю свои педиатрические будни. На каждом участке есть так называемые социально неблагополучные семьи, где родители пьют, где дети бегают босиком полуголые, полуголодные. Но простудными заболеваниями болеют они крайне редко, поскольку их иммунитет закаленный.
А какая-нибудь благополучная семья маниакально следит за тем, чтобы ребенок всегда был дома в носочках, а иногда и в валенках, пичкает его витаминами, кормит как английского прынца, а ребенок постоянно с соплями, да с кашлем. Потому что иммунитет у него такой же изнеженный, избалованный, как малыш, и сам «боится» всей этой нечисти в виде вирусов-бактерий.

Но народ у нас уж очень любит лечиться. Помню, я проработала после института совсем немного, когда к нам в поликлинику пришла новая доктор и стала лечить детскую простуду обильным питьем да медом-малиной.
Неслыханное дело! Врач пришла и ничего не назначила! Другие-то выписывают ампициллин, супрастин, мешок симптоматических средств!
В общем, на нее посыпались жалобы… А доктор самый что ни на есть настоящий, который свято блюдет заповедь «не навреди!»
Итак, про детей поговорили.
У кого еще физиологический иммунодефицит?
Это пожилые люди. Здесь уже воз хронических болячек, и иммунитет не тот. Так что иногда ему нужно помочь. Но пусть лучше это делает врач, так как среди этого воза могут оказаться аутоиммунные болезни, когда иммунная система ополчилась против собственного организма. Стимулируя ее, мы усиливаем ее атаки на родные ткани и органы.
В-третьих, это беременные женщины. Я уже говорила в одном из комментариев, что в начале беременности иммунитет снижается.
Так задумано Творцом, поскольку иммунная система воспринимает плод как чужака и могла бы его отторгнуть, если бы ее активность не снижалась в этот период.
Вот почему назначение препаратов для повышения иммунитета беременным, особенно в первом триместре, не просто нежелательно, а даже опасно. Поэтому, как правило, индукторы интерферона назначаются им, начиная со 2 триместра.
Короче, вот мои советы вам:
- Иммуномодуляторы детям, беременным женщинам и пожилым людям пусть назначает врач. А если спрашивают «что-нибудь для повышения иммунитета» рекомендуйте обычные витамины.
- Рецептурные препараты для повышения иммунитета тоже отдайте на откуп врачу.
И еще несколько моих (и не только моих) мыслей:
- Местные иммуномодуляторы относительно безопасны.
- Иммунитет в состоянии справиться с простудой самостоятельно. Не случайно говорят, что простуда без лечения проходит за неделю, а с лечением за 7 дней.
- Только в странах бывшего Союза препараты интерферона применяют при простуде. Во всех других странах индукторы интерферона системного действия назначают при вирусных гепатитах, ВИЧ-инфекции, онкологических заболеваниях. Потому что в цивилизованных странах повышать иммунитет при банальной простуде равносильно ампутации ноги при ушибе коленки.
- При редком (1-2 раза в год) применении иммуномодуляторов человеком со здоровой иммунной системой вреда не будет (и пользы, естественно, тоже).
- Большинство иммуномодуляторов — это препараты с недоказанной эффективностью. Об этом заявляют многие врачи, об этом заявляет Кокрановское сотрудничество — международное сообщество медиков, которое анализирует научные доказательства эффективности тех или иных препаратов.
Препараты для повышения иммунитета
Иммуномодуляторы
Переходим непосредственно к препаратам. Говорить я буду только о безрецептурных лекарствах. Хотя будь моя воля, я бы их все сделала рецептурными. Опасное это дело — вмешиваться в иммунную систему.
Иммуномодуляторы – это вещества, оказывающие регулирующее влияние на иммунитет.
Они могут как повышать активность иммунной системы (иммуностимуляторы), так и снижать (иммуносупрессоры или иммунодепрессанты).
Снижать ее нужно после операций трансплантации, чтобы иммунная система не отторгала пересаженный орган, и при аутоиммунных заболеваниях. Это исключительно рецептурные препараты, поэтому о них не говорим.
Некоторые иммуномодуляторы называют «умными», т.е. они якобы приводят в сбалансированное состояние иммунную систему: что надо, стимулируют, что не надо, подавляют. Считаю это полнейшей чушью. Как может химическое вещество разобраться, что стимулировать, что подавлять в такой сложнейшей системе?
А теперь разберем наиболее популярные препараты безрецептурного отпуска этой группы.
Местные иммуномодуляторы
Гриппферон. Это рекомбинантный интерферон, то есть полученный не из донорской крови, как например, человеческий лейкоцитарный интерферон, а синтетическим путем. А значит, он намного более безопасен. В связи с этим он может назначаться беременным женщинам и грудным деткам. Он сразу попадает в очаг инфекции, где и работает. В общий кровоток практически не всасывается.
Деринат капли в нос 0,25% р-р. Содержит натрия дезоксирибонуклеат. Активирует и клеточный, и гуморальный иммунитет, повышая невосприимчивость клеток к вирусам, бактериям, грибкам (в отличие от Гриппферона, который оказывает преимущественно противовирусное действие). Назначается детям с первых месяцев жизни.
Так что при ОРВИ можно рекомендовать и тот, и другой. Для профилактики тоже, хотя эффективность гриппферона для меня в этом случае сомнительна. В прошлый раз я уже об этом говорила.
ИРС-19 – назальный спрей. Содержит лизаты бактерий, которые чаще всего являются виновниками заболеваний верхних дыхательных путей.
Его впрыскивание в полость носа стимулирует образование антител. Антитела препятствуют фиксации и размножению бактерий. Можно детям с 3 месяцев.
Это то, что пишет производитель.
А теперь 5 копеек от меня:
В отношении вирусной инфекции малоэффективен. Рекомендуйте, если выделения из носа желто-зеленого цвета (это указывает на бактериальную инфекцию).
Детям до 2 лет «пшикалки» я бы не стала применять. Это может испугать ребенка, спровоцировать бронхоспазм.
Имудон – препарат аналогичный предыдущему, только работает в полости рта. Детям можно с 3 лет.
Рекомендуйте его при длительно сохраняющейся боли в горле, ангине, хроническом тонзиллите, если спрашивают что-то от частых ангин. Эффективен он при гингивитах, стоматитах, пародонтозе.
Иммуномодуляторы системного действия
Растительные
К ним относятся препараты эхинацеи пурпурной.
Общее для всех: эффект проявляется примерно через неделю после начала приема. У некоторых людей возможна аллергическая реакция вплоть до анафилактического шока.
Поэтому будьте осторожны при рекомендации этих препаратов. Выясните, нет ли аллергии на растения. В противовес мнению о безопасности этих средств я так не считаю. На мой взгляд, они более опасны, чем, к примеру, Амиксин или Полиоксидоний из-за возможной аллергической реакции.
Иммунал содержит сок травы эхинацеи, поэтому концентрация действующих веществ в нем достаточно высока.
Иммунал плюс С не содержит спирта, но в нем есть аскорбиновая кислота. Это средство работает еще как антиоксидант, связывая свободные радикалы.
Эхинацея Доктор Тайсс: таблетки, настойка.
Настойка содержит спирт. Много спирта. Детям разрешен с 12 лет, хотя я бы его давала только взрослым.
Таблетки преимущественно используются при першении в горле, подкашливании.
Рекомендуйте эти средства, если просят что-то «натуральное» для повышения иммунитета, при частых и длительно протекающих ОРВИ, после лечения антибиотиками. Курс не менее 7 дней, но не более 8 недель.
Циклоферон в таблетках – индуктор интерферона. Применяется при гриппе и ОРВИ, герпетической инфекции. Удобно принимать: всего 1 раз в сутки. Неудобно, что взрослым нужно сразу выпить 4 таблетки. И то, что нужно крестиком зачеркивать дни: 1,2,4,6,8. Имейте ввиду, что на курс при простуде нужно 20 таблеток, при герпесе – 40. Давайте сразу на курс.
Детям разрешен с 4 лет.
Внимание: если его рекомендуете, спросите, нет ли заболеваний щитовидной железы. Если есть – посоветуйте что-то другое.
При герпесе местно еще предложите линимент циклоферона.
Амиксин
Таб. 125 мг (без рецепта) с 18 лет, таб. 60 мг (по рецепту) для детей с 7 лет.
При гриппе и ОРВИ, если нет осложнений, курсовая доза для детей 3 табл. по 60 мг, для взрослых 6 таблеток по 125 мг. Удобно принимать. Всего 1т. в день. Для профилактики и того удобнее – 1 т. в неделю.
При герпесе – минимум 10 таб. на курс.
Для лечения остальных инфекций – к доктору.
Может давать аллергические реакции, диспепсию.
О нем рассказывают просто чудеса. Иногда достаточно принять одну таблетку, чтобы почувствовать себя как огурчик. Никогда его не принимала, поэтому подтвердить или опровергнуть не могу.

Полиоксидоний
Без рецепта: ректально-вагинальные свечи, таблетки.
Таблетки с 3 лет.
Свечи: детям 6-18 лет — 6 мг, взрослым — 12 мг.
Показаний — масса. Без врача суппозитории рекомендуйте при ОРВИ, если по каким-то причинам таблетки трудно принимать, или при герпетической инфекции.
Не понимаю, когда в показаниях к назначению иммуномодуляторов числятся аллергические заболевания. Аллергия – это избыточная реакция иммунной системы на аллерген. Что будет, если ее дополнительно стимульнуть? Загадка…
При инфекциях во рту, в горле Полиоксидоний применяется сублингвально (под язык).
При синуситах, отитах, частых простудных заболеваниях – внутрь.
Препарат усиливает фагоцитоз, образование антител, улучшает работу Т-киллеров.
Его «фишки»: помимо воздействия на иммунную систему выводит из организма токсины, соли тяжелых металлов, уменьшает интоксикацию у онкологических больных на фоне химио- и лучевой терапии.
О побочных эффектах ничего не говорится.
Еще два слова о противовирусных препаратах от простуды и гриппа.
Рекомендуя их, не нужно дополнительно предлагать иммуномодулятор, поскольку большинство этих препаратов оказывает иммуномодулирующее действие. Я имею ввиду Ингавирин, Арбидол, Кагоцел, Эргоферон. Причем Кагоцел, хоть и числится в противовирусных, фактически является иммуномодулятором. Это же чистой воды индуктор интерферона! Почему его официально не относят к этой группе, еще одна загадка.
Популярные и широко рекламируемые нынче средства Анаферон и Эргоферон вызывают у меня много вопросов.
Что это за зверь такой «антитела к гамма-интерферону»? Каким образом они повышают иммунитет и действуют на вирусы? Антитела — это белки крови, которые вырабатываются в ответ на попадание в организм антигена, чтобы соединиться с ним в комплекс, а затем попасть прямиком в чрево к макрофагу. Как интерферон — белок, участвующий в реакции иммунитета — может стать антигеном??? Короче, плацебо форте… Или я опять чего-то не догоняю? 
И вообще с ними какая-то темная история.
К примеру, раньше на упаковках детского Анаферона было четко написано: таблетки гомеопатические:
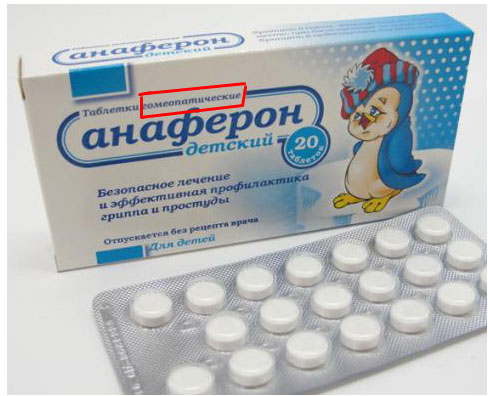
Сейчас эта надпись куда-то делась, хотя состав остался прежним:

Как бы то ни было, мощная реклама сделала и продолжает делать свое дело, благодаря чему Анафероны и Эргоферон улетают с аптечных прилавков со свистом.
Главные выводы этих двух бесед
- Иммунная система слишком сложна и мало изучена, чтобы в нее вмешиваться.
- Если ее без надобности часто стимулировать, то она перестанет самостоятельно работать. А там и до онкологии недалеко. Ведь ежедневно у нас в организме образуются сотни атипичных клеток! И наша иммунная система замечательно с ними справляется.
- Достаточной доказательной базы эффективности иммуномодуляторов нет.
- Есть немало заболеваний, при которых они наносят непоправимый вред. Это аутоиммунные заболевания: рассеянный склероз, аутоиммунный тиреоидит, сахарный диабет 1 типа, ревматоидный артрит и др.
- С большинством ОРВИ иммунная система легко справляется самостоятельно.
Если есть вопросы, пишите, задавайте в окошке комментариев внизу. Если есть свои наблюдения, мысли по поводу иммуномодуляторов, пишите. А если можете ответить на мои вопросы-загадки, буду вам премного благодарна!
Ну, и как всегда, новая загадка от покупателей. Что бы это значило?

Вы можете поделиться ссылкой на эту статью со своими коллегами, если кликните на кнопки соц. сетей, которые видите ниже.
До новых встреч на блоге «Аптека для человека»!
С любовью к вам, Марина Кузнецова
Цитата: kamelia
хотелось бы вообше узнать об отите побольше
Ушки болят… Как справиться с отитом у детей
Всегда жизнерадостный малыш вдруг начинает ни с того ни с сего пронзительно плакать… Он хочет кушать, но попытка проглотить любимую кашу снова вызывает плач? Он не может спать, пытается удобнее устроиться на подушке, но у него это не получается?
Возможно, у ребенка болит ухо.
Видеть страдания крохи, который даже не способен объяснить, где и что у него болит, — серьезное испытание для родителей. Хуже всего осознавать собственную беспомощность. Чтобы подобная ситуация не застала врасплох, лучше заранее узнать о заболевании как можно подробнее. Тем более что своевременное выявление недуга поможет его эффективному лечению и даст возможность свести к минимуму вероятность осложнений.
Подавляющее большинство заболеваний уха относится к группе воспалительных и имеет общий термин — отит (otitis; от греч. otos — ухо и суффикса -itis, используемого для образования названий воспалительных процессов, которые могут носить острый и хронический характер).
Воспалительные заболевания наружного уха
Из них у детей чаще встречается наружный отит. Он возникает, если в кожу наружного слухового прохода (при чистке ушей или расчесывании волос) попадает инфекция. При этом кожа вокруг слухового прохода краснеет, а сам проход щелевидно сужается за счет отека. Нередко там появляется полупрозрачное отделяемое.
Также встречается заболевание наружного уха, вызываемое стрептококками группы А, — рожистое воспаление. Инфицирование происходит через микротрещины, повреждения кожи. Заболевание начинается с того, что температура тела поднимается до 39,0°С и выше, появляется озноб, ребенок отказывается от пищи. Ушная раковина при этом краснеет, отекает, на коже наружного слухового прохода часто появляются пузыри.
Кроме того, причиной боли в ухе может стать фурункул или воспаление волосяного фолликула в наружном слуховом проходе. Предпосылками его появления могут стать микротравмы кожи и сниженная сопротивляемость организма. Снаружи фурункул не виден, однако его наличие можно предположить по косвенным признакам, таким, как боль в ухе, которая усиливается при дотрагивании и жевании и увеличение околоушных лимфатических узлов. По прошествии нескольких дней созревший гнойник вскрывается, и боль стихает. При своевременно начатом лечении осложнений удается избежать.
Лечение. Необходима оценка общего состояния ребенка и определение тактики борьбы с болезнью. При легком течении заболевания можно ограничиться местным лечением в домашних условиях — примочками, мазями, бальзамами. В тяжелых случаях показана госпитализация в стационар и добавление к местному лечению общей терапии — антибактериальной, противовоспалительной и т.д. Во всех случаях препараты должен назначать врач, самолечение недопустимо.
Воспаление среднего уха
Выделяют острый и хронический средние отиты.
Острый средний отит является безусловным «лидером» по частоте встречаемости среди патологий органа слуха. Это заболевание чаще возникает на фоне ОРВИ (как его осложнение) у детей с ослабленным иммунитетом, недоношенных, а также — у малышей, находящихся на искусственном вскармливании и поэтому лишенных материнских антител (защитных белков крови), передаваемых с грудным молоком. В подавляющем большинстве случаев инфекция попадает в среднее ухо из воспаленной носоглотки по слуховой трубе. У детей раннего возраста (до 3 лет) слуховая труба широкая и короткая, что значительно облегчает путь микроба. К тому же малыши первого года жизни преимущественно находятся в горизонтальном положении, что затрудняет отток слизи наружу и способствует ее застою в носоглотке. У грудничков причиной отита может стать попадание смеси или грудного молока из носоглотки в среднее ухо.
Острый средний отит подразделяется на две формы: катаральную и гнойную.
Симптомы. Основным проявлением острого среднего катарального отита является боль в ухе. Ребенок раннего возраста не может сказать о ней или указать место, которое болит. Он пронзительно кричит, трется о подушку головой, иногда скрежещет зубами, не может уснуть. При одностороннем поражении малыш стремится занять вынужденное положение, лежа на больном ухе, иногда тянется к нему рукой, отказывается от пищи, так как сосание и глотание усиливают болевые ощущения. Установить сторону поражения можно, если аккуратно надавить на козелок — выступ, находящийся впереди слухового прохода. На стороне поражения будет возникать болевая реакция, ребенок заплачет и попытается отвернуться от раздражителя. Чтобы лучше оценить эту пробу, можно провести ее, когда ребенок спит (хотя многим мамам будет жаль беспокоить крошку). К тому же у ребенка повышается температура тела, он быстро утомляется, периоды беспокойства сменяются вялостью, заторможенностью, может присоединяться рвота, понос.
У детей острый средний катаральный отит может очень быстро (уже в первые сутки с начала заболевания) перейти в гнойный. Он характеризуется гноетечением из уха, что указывает на разрыв барабанной перепонки (при этом боль в ухе стихает) и является показанием к оказанию срочной медицинской помощи (ребенку необходимо заложить в наружный слуховой проход сухую ватную турунду (фитилек), обязательно надеть шапочку и отправляться к врачу).
Осложнения. Опасность этого заболевания состоит в серьезных осложнениях, которые могут наступить при несвоевременно начатом лечении или молниеносном течении заболевания. Наиболее частым из них является мастоидит — острое воспаление сосцевидного отростка височной кости. Появляется боль в заушной области, кожа ее может краснеть и отекать, набухать, при этом ушная раковина оттопыривается вперед и книзу, ребенок склоняет голову в сторону поражения.
Другим состоянием, которое можно рассматривать как осложнение, является синдром раздражения оболочек головного мозга (менингиальный синдром), возникающий из-за недоразвитости структур среднего уха, когда распространение воспаления за его пределы ничто не сдерживает, а также — за счет обильной сосудистой сети и связи с полостью черепа.
При этом возникают судороги, рвота, спутанность сознания и снижение двигательной активности. Ребенок для облегчения своего состояния рефлекторно запрокидывает голову.
Лечение. При первых подозрениях на заболевание уха (при беспокойстве, измененном состоянии ребенка), необходимо вызвать на дом педиатра или лор-врача, проконсультироваться у специалиста в поликлинике, медицинском центре. При своевременно начатом и правильном лечении удается избавить кроху от страданий без каких-либо неприятных последствий. Например, при остром среднем отите в большинстве случаев бывает достаточно консервативного (нехирургического) лечения. Терапия обязательно включает в себя курс антибиотиков в таблетированной форме или в виде инъекций (при гнойном среднем отите) не менее чем на 5 — 7 дней, особенно детям до двух лет. Это делается, чтобы предупредить развитие осложнений. Кроме того, предстоит регулярно применять препараты для сужения сосудов (сосудосуживающие капли в нос), что поддерживает проходимость слуховой трубы.
Также применяется местное лечение:
1. при остром среднем катаральном отите эффективны сухие тепловые процедуры в области уха, поскольку тепло активизирует крово- и лимфообращение в очаге воспаления, а также дополнительную выработку защитных клеток крови. Например — прогревание синей лампой (рефлектором), полуспиртовые (1 часть спирта и 1 часть теплой воды) или водочные компрессы, а также турунды с ушными каплями (см. далее);
2. при остром среднем гнойном отите требуется тщательное и систематическое удаление гноя ватными турундами, туалет уха дезинфицирующими растворами (например, 3%-ным раствором перекиси водорода), антибиотиками.
В дополнение к основному лечению могут быть назначены тепловые физиопроцедуры: УФО (ультрафиолетовое облучение), УВЧ-терапия (метод электролечения, основанный на воздействии на организм больного ультравысокочастотного электромагнитного поля), лазерное излучение, грязелечение.
Лечение острого среднего катарального отита занимает в среднем неделю, а острого среднего гнойного отита — более двух недель.
Следует понимать, что выбор того или иного препарата зависит от фазы воспалительного процесса, антибиотики должны назначаться с обязательным учетом чувствительности к ним микробов. В случае неэффективности лечения требуется замена препарата. Самостоятельное назначение родителями лечения, основанного на опыте предыдущего посещения врача, может привести к нежелательным последствиям или маскировать процесс, затрудняя диагностику.
Местное лечение по правилам
Компрессы
Итак, если для лечения острого среднего катарального отита врач назначил полуспиртовой или водочный компрессы (при гноетечении из уха компрессы противопоказаны), то делать их нужно следующим образом.
Требуется взять четырехслойную марлевую салфетку, размер которой должен выходить за пределы ушной раковины на 1,5-2 см, посередине сделать прорезь для уха. Салфетку нужно смочить в спиртовом растворе или водке, отжать, наложить на область уха (ушную раковину поместить в прорезь). Сверху наложить компрессную (вощеную) бумагу размером несколько больше марли, и накрыть куском ваты размером, превышающим размер бумаги. Все это можно закрепить платком, повязанным на голову ребенка. Компресс следует держать, пока он оказывает тепловое воздействие (3-4 часа).
Ушные капли
Прямое закапывание ушных капель опасно, поскольку в домашних условиях нельзя осмотреть ухо так, как это сделает лор-врач, и уточнить характер воспаления на данный момент, увидеть, повреждена или нет барабанная перепонка. Если при разрыве барабанной перепонки капли попадут в полость среднего уха, они могут вызвать повреждение слуховых косточек или привести к поражению слухового нерва, что повлечет тугоухость. Вместо этого необходимо сделать из сухой ваты турунду, аккуратно вставить ее в наружный слуховой проход и капать на вату теплое лекарство 3-4 раза в день. Порция капель должна быть нагрета до температуры тела (36,6 °С). Можно, например, нагреть пипетку в горячей воде, а потом набрать в нее лекарство или сначала набрать препарат, а затем нагреть пипетку с ним в горячей воде. Если к флакону с каплями прилагается пипетка — дозатор, то удобно нагреть в горячей воде ту часть лекарства, которая поместится в пипетке при переворачивании пузырька. Предварительно следует закрыть колпачок.
Ушные капли для детей с противовоспалительным и обезболивающим эффектами, например ОТИПАКС, полезно иметь в домашней аптечке.
Общие рекомендации
Необходимо обеспечить ребенку свободное носовое дыхание. Для этого по мере необходимости требуется освобождать носовые ходы от слизи с помощью специального отсоса-груши или жгутиков, скрученных из ваты и смоченных в детском масле. На голову малышу следует надеть платок или чепчик, чтобы в течение дня его уши были в тепле. Во время болезни купать ребенка не рекомендуется, но можно обтирать его. Гулять с крохой разрешается после того, как у него исчезнет боль в ухе и нормализуется температура. При этом на прогулке малыш обязательно должен быть в шапочке.
В некоторых случаях при отитах — особенно при возникновении осложнений — приходится прибегать к хирургическому лечению в стационаре.
Переход острого среднего отита в хронический происходит под влиянием множества факторов. К ним можно отнести снижение общей и местной сопротивляемости организма, которое возникает при патологии различных органов и систем, а также выраженный рахит, сахарный диабет, частые насморки, аденоиды (разрастание лимфоидной ткани в носоглотке), искривление перегородки носа.
Основными признаками хронического среднего отита являются наличие стойкого отверстия в барабанной перепонке и гноетечение из уха, которое может периодически прекращаться и вновь возобновляться, обуславливая волнообразное течение процесса. Хронические отиты непременно сопровождает снижение слуха, которое усиливается при длительном существовании заболевания.
НЕгнойные заболевания среднего уха
К негнойным заболеваниям среднего уха, чаще встречающимся у детей, относится тубоотит (другое название — евстахиит) — воспаление слизистой оболочки слуховой (евстахиевой) трубы, приводящее к ее отеку и сужению.
Тубоотит может появляться при простудных заболеваниях, когда на фоне воспаления слизистой оболочки носоглотки воспаляется и слизистая оболочка слуховой трубы.
Симптомы. Появляется одно- или двусторонняя постоянная тугоухость, шум в ушах, ощущение их заложенности. При зевании, высмаркивании слух может улучшаться на некоторое время.
Лечение. Терапия при тубоотите должна быть комплексной и в первую очередь направленной на устранение нарушения функционирования слуховой трубы. Необходимо излечить очаг инфекции в носоглотке, применяя антибиотики местного действия, антисептики (обеззараживающие) вещества, физиолечение. Хороший эффект дает введение лекарств в ухо через слуховую трубу. Эту процедуру осуществляет лор-врач.
Если же источником инфекции в носоглотке являются увеличенные аденоиды, то тубоотит может привести к стойкой потере слуха. Их своевременное удаление помогает избежать такого неблагоприятного исхода.
Нехитрые правила
Как известно, предупредить болезнь гораздо легче, чем лечить ее. Снизить риск заболевания отитом у ребенка поможет соблюдение нескольких несложных правил. Если речь идет о самых маленьких, желательно как можно дольше обеспечивать им питание грудным молоком, поскольку оно является источником основных защитных сил маленького организма.
При кормлении лучше держать младенца ближе к вертикальному положению, во избежание заброса жидкости в ухо через слуховую трубу.
Разумное закаливание также повышает сопротивляемость организма.
Если малыш все-таки простудился, взрослым при его лечении необходимо помнить, что в положении лежа в носоглотке формируется застой, повышающий риск инфицирования среднего уха. Поэтому необходимо удалять патологическое содержимое из полости носа отсосом-грушей и периодически поворачивать кроху с одного бока на другой.
Следует избегать бесконтрольного применения антибиотиков.
В случае если аденоиды служат причиной воспаления среднего уха, они подлежат удалению.
Все дети с заболеваниями ушей должны наблюдаться у врача с начала и на всем протяжении болезни. Ни в коем случае нельзя самостоятельно, без осмотра и назначений врача, закапывать в уши лекарственные средства. При подозрении на развивающиеся осложнения ребенок подлежит немедленной госпитализации в стационар и интенсивному лечению, при котором не исключена срочная хирургическая помощь.
Не следует увлекаться самолечением, назначать лечение по рекомендации сотрудников аптеки или друзей, давать ребенку препараты, сведения о которых почерпнуты из рекламы, или чрезмерно уповать на всесилие народной медицины.
Назначение медикаментозной терапии должен производить лор-врач после осмотра и обследования.
Валентин Тюкин
детский лор-врач Московского областного научно-исследовательского клинического института (МОНИКИ)
