Спаечный процесс брюшной полости мрт
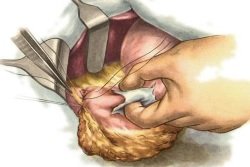
Спаечная болезнь брюшной полости – это заболевание, связанное с появлением соединительнотканных тяжей между внутренними органами и листками брюшины. Патология возникает после перенесенного хирургического вмешательства, реже – на фоне воспалительных процессов. Лечение направлено на купирование негативной симптоматики и профилактику осложнений. В тяжелых ситуациях показана операция.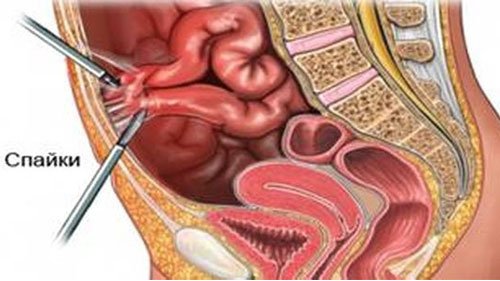
Симптомы
Симптоматика патологии зависит от локализации спаек, их распространенности и длительности болезни. В начальных стадиях патологии отмечаются только признаки поражения пищеварительного тракта. В запущенных ситуациях и при длительном течение болезни наблюдаются внекишечные проявления.
Желудочно-кишечные проявления
Выделяют четыре варианта спаечной болезни:
- Латентная форма.
- Спаечная болезнь с преобладанием болевого синдрома.
- Спаечная болезнь с преобладанием диспепсических нарушений.
- Спаечная непроходимость кишечника.
Латентная форма
Латентная форма предшествует всем остальным вариантам течения болезни. Патология не проявляет себя клинически. После истощения компенсаторных возможностей организма болезнь переходит в следующую стадию.
Спаечная болезнь с преобладанием болевого синдрома
-
 Тупые и ноющие боли в различных отделах живота. Локализация симптоматики будет зависеть от расположения спаек, интенсивность – от выраженности процесса и индивидуальной чувствительности организма.
Тупые и ноющие боли в различных отделах живота. Локализация симптоматики будет зависеть от расположения спаек, интенсивность – от выраженности процесса и индивидуальной чувствительности организма. - Усиление болей после физической нагрузки, погрешностей в питании, пищевой токсикоинфекции. Регулярное воздействие негативных факторов перегружает пищеварительный тракт, исчерпывает его компенсаторные возможности и ведет к развитию кишечной непроходимости.
- Умеренные диспепсические явления: тошнота, изжога, нарушение стула.
Спаечная болезнь с преобладанием диспепсических нарушений
- снижение аппетита;
- тошнота, возможна рвота;
- изжога;
- вздутие живота;
- задержка отхождения газов;
- нарушение стула (запор).
Отмечается периодическое появление схваткообразных болей в животе. Боль непостоянная и возникает на высоте диспепсических явлений.
Спаечная непроходимость кишечника
-
 резкие внезапные схваткообразные боли внизу живота;
резкие внезапные схваткообразные боли внизу живота; - тошнота и рвота;
- отсутствие стула и газов;
- выраженная слабость, нарушение общего состояния.
Непроходимость кишечника возникает в результате перекрытия просвета спайками или при нарушении кровоснабжения в определенной зоне. Без лечения интоксикация нарастает, отмечается ухудшение общего состояния, потеря сознания, повышение температуры тела.
Спаечная непроходимость кишечника – явление, опасное для жизни. Требуется экстренное хирургическое вмешательство.
Внекишечные проявления
При длительном течении спаечной болезни отмечаются такие признаки:
-
 изменение настроения: раздражительность, агрессивность, нервозность, истеричность, неуравновешенность;
изменение настроения: раздражительность, агрессивность, нервозность, истеричность, неуравновешенность; - нарушение функции почек и развитие отеков;
- признаки авитаминоза за счет недостаточного поступления и всасывания питательных веществ;
- сбой в работе сердечно-сосудистой системы: нарушения сердечного ритма.
Сопутствующая внекишечная симптоматика уходит после купирования основного заболевания и нормализации работы пищеварительного тракта.
Причины
-
 Операции на органах брюшной полости. Риск развития спаек выше при лапаротомии (полостной операции). Большой разрез, травматизация мягких тканей, контакт брюшины с воздухом, руками хирурга и инструментом – все это ведет к развитию воспаления и появлению соединительнотканных тяжей между органами и в их просвете. После лапароскопии (малоинвазивной операции) вероятность развития такого осложнения гораздо ниже.
Операции на органах брюшной полости. Риск развития спаек выше при лапаротомии (полостной операции). Большой разрез, травматизация мягких тканей, контакт брюшины с воздухом, руками хирурга и инструментом – все это ведет к развитию воспаления и появлению соединительнотканных тяжей между органами и в их просвете. После лапароскопии (малоинвазивной операции) вероятность развития такого осложнения гораздо ниже. - Воспалительные процессы в органах брюшной полости. Поражение кишечника, желчного пузыря, поджелудочной железы грозит появлением спаек.
- Пороки развития органов пищеварительного тракта. Появление дополнительных связок, фиксация и перегиб петель кишечника ведут к развитию воспаления и спаечной болезни.
- Ушибы мягких тканей живота. В результате травмы идет кровоизлияние в брюшную полость, развивается воспаление, застой крови и лимфы, и формируются спайки.
По статистике, в преобладающем большинстве случаев причиной образования спаек является перенесенное оперативное вмешательство. У женщин речь идет не только об операциях на органах брюшной полости, но и структурах малого таза. Заболевание встречается в любом возрасте.
Схема диагностики
Для выявления спаечной болезни брюшной полости применяются такие методы:
Лечение
Консервативная терапия малоэффективна в лечении спаечной болезни. Применение медикаментов оправдано только для профилактики образования спаек после перенесенной операции, при воспалении органов брюшной полости и иных состояниях. Убрать уже сформировавшиеся спайки лекарствами практически невозможно. Медикаменты назначаются в комплексной терапии заболевания и служат для снятия симптомов и облегчения состояния пациента.
Хирургическая терапия
Показания для операции:
-
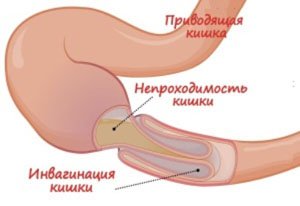 кишечная непроходимость на фоне спаечной болезни;
кишечная непроходимость на фоне спаечной болезни; - хронический болевой синдром;
- выраженные диспепсические нарушения;
- бесплодие (у женщин).
Хирургические операции при спаечной болезни сложны и многочисленны. Выбор конкретной методики будет зависеть от тяжести и распространенности процесса:
- При незначительном числе спаек проводится их постепенное иссечение и отделение от органов брюшной полости и брюшины. Операция выполняется преимущественно лапароскопическим доступом с использованием атравматичного инструмента.
- При выраженном поражении участка кишки, развитии ее перекрута и некроза показана резекция органа. Часть кишечника удаляется, оставшиеся участки сшиваются между собой. Если сопоставить петли кишечника не удается, формируется стома – искусственное отверстие, соединяющее орган с кожными покровами. Временная стома остается до восстановления жизнеспособности кишечника. Постоянная стома сохраняется на всю жизнь.
- При обширном поражении кишки и развитии непроходимости может потребоваться наложение анастомозов. Обходные пути служат для восстановления пассажа пищи и каловых масс.
Хирургические операции в 20% случаев приводят к повторному появлению спаек, поэтому важно соблюдать правила их профилактики.
Восстановление после операции
В послеоперационном периоде практикуется ранняя активизация больного. Для профилактики рецидива болезни рекомендуется вставать спустя 6 часов после лапароскопии. При полостной операции сроки будут зависеть от скорости восстановления. Избыточная физическая активность не рекомендуется. Поначалу больному достаточно встать с постели, дойти до туалета и обратно. Далее объем движений постепенно расширяется.
Препараты
Для профилактики осложнений в послеоперационном периоде назначаются:
-
 Ферментные препараты, способствующие расщеплению вновь образовавшихся тонких спаек.
Ферментные препараты, способствующие расщеплению вновь образовавшихся тонких спаек. - Антибактериальные средства для профилактики инфекционных осложнений.
- Гемостатические препараты для остановки кровотечения (по показаниям).
- Обезболивающие и противовоспалительные средства.
- Препараты для стимуляции перистальтики кишечника.
Физиотерапия
Хороший эффект замечен при использовании методов физиотерапии:
- ультразвук;
- магнитотерапия;
- электрофорез.
Лечебная гимнастика
Приступать к тренировкам можно спустя 3 дня после лапароскопии и через 7-10 дней после лапаротомии (при отсутствии осложнений). Подборка упражнений направлена на усиление двигательной активности и стимуляцию работы мышц брюшной стенки. Уточнить схему тренировок следует у лечащего врача.
Питание
Питание – важный аспект восстановления после перенесенной операции. Общие принципы диеты включают:
-
 частое дробное питание (5-6 раз в сутки);
частое дробное питание (5-6 раз в сутки); - уменьшение объема порций;
- отказ от пищи, стимулирующей газообразование в кишечнике и выработку желудочного сока;
- соблюдение питьевого режима: рекомендуется выпивать до 1,5 литров жидкости в сутки (вода, травяные отвары, компот).
В первые сутки после операции разрешается только некрепкий бульон. На вторые сутки допускается легкая пюреобразная пища. Далее рацион постепенно расширяется за счет протертых овощей, отварного мяса, каши. В течение месяца рекомендуется придерживаться особой диеты. Список разрешенных и запрещенных продуктов представлен ниже.
| Разрешенные продукты | Запрещенные продукты |
|
|
Образ жизни
Образ жизни после операции меняется. Накладываются определенные ограничения:
- запрет на половую жизнь;
- запрет на поднятие тяжестей;
- отказ от тепловых процедур: не рекомендуется загорать на пляже, посещать солярий, сауну, принимать горячую ванну;
- запрет на прием алкоголя;
- ограничение физической нагрузки и отказ от занятий спортом.
Спустя 1 месяц после контрольного осмотра врача все запреты могут быть сняты. При развитии осложнений восстановительный период затягивается.
Возможные осложнения и прогноз для жизни
Прогноз при спаечной болезни определяется длительностью ее течения и распространенностью процесса. При своевременно оказанной помощи можно избежать развития осложнений и нормализовать течение жизни.
Отказ от лечения грозит развитием кишечной непроходимости. У женщин спаечная болезнь, распространившаяся до органов таза, является одной из ведущих причин бесплодия.
Профилактика
Рекомендации по предупреждению спаечной болезни:
-
 Грамотное ведение операции. Практикуется отказ от полостного вмешательства, минимальный контакт с органами брюшной полости, использование атравматичного инструмента и полимерных нитей для ушивания тканей, своевременная остановка кровотечения.
Грамотное ведение операции. Практикуется отказ от полостного вмешательства, минимальный контакт с органами брюшной полости, использование атравматичного инструмента и полимерных нитей для ушивания тканей, своевременная остановка кровотечения. - Правильное ведение послеоперационного периода. Рекомендуется ранняя активизация больного, лечебная гимнастика, соблюдение диеты и прием ферментных препаратов, способствующих рассасыванию тонких спаек.
- Своевременное лечение заболеваний брюшной полости. Важно не допустить прогрессирования воспаления.
Nina-ler nina · 13 апреля 2019
31,6 K
Виртуальное правительство интернета Должность-.Генеральный прокурор.
Узи вполне увидит. Но только это вопрос квалификации врача и качества оборудования. Какой сканер и какой датчик. Вы видели протокол сонографии? Там нет определений Да/Нет,только не визуализируется или визуализируются. Сегодня вижу а завтра не вижу. Рентген тоже очень желателен. На счет томографа я не на 100% уверен, нет большого опыта, купить ЯМРТ это пока мечта, а ПЭТ тут не нужен точно. Чем больше будет диагностических методов тем точней картина, но на мой личный взгляд узи+рентген достаточно. Но 100% гарантии никто не даст, бывает так что видим картину, открываем, там все не совсем так. В сомнительных случаях диагностическая операция лучше всего)) Глазами видим и сразу убираем. Главное в другом: просто так фиброзные процессы не возникают, только в строго определенных случаях. Если их нет то это не вопрос диагноста или хирурга, тревожность снимает другой специалист.
https://ru.wikipedia.org/wiki/Капсульная_эндоскопия в цивилизованных странах — пациент глотает капсулу, размером с пилюлю втиаминов, внутри капсулы — видеокамера. Капсулы номинально одноразовые, но Россия может быть хорошим рынком для использованных капсул.
А обычным эндоскопом если проверять разве не будет видно cпайки? Зачем глотать капсулы? Мне было бы страшно. Только не в государственной больнице нужно проводить такое обследование.
Я вот тоже подумала, что дело не в том, что проблема не видна при обследовании, а возможно всё дело в оборудовании. Мой муж врач, использует эндоскоп Пентакс — одну из самых современных моделей, прекрасно всё видно. Так что нужно пройти дополнительное обследование на качественном аппарате.
Какие качественные способы исследования ЖКТ существуют? Можно ли это сделать с помощью КТ или МРТ, не имея дела с эндоскопами? Продолжительное расстройство.
врач-гастроэнтеролог, терапевт, к.м.н., основатель и директор Клиники Рассвет
Дело в том, что любой метод может быть проведен качественно и информативно. ругой вопрос, что они отличаются между собой показаниями, то есть, клиническими ситуациями, когда какой-либо метод может быть предпочтителен. Пример, столетний рентген желудка по сей день остается лидирующим методом в диагностики грыжи пищеводного отверстия диафрагмы и проявлений рефлюксной болезни.
Однако, если не мудрить, я полагаю, Вас и многих пациентов интересует вопрос: Можно ли качественно обследовать органы живота, не прибегая к болезненным и психологически дискомфортным проникающим (инвазивным) методам? Если требуете ответ нет или да, то нет. А если не столь категорично, то, да, в большинстве случаев можно. При этом КТ, МРТ и другие чудеса науки не могут полностью заменить эндоскопию. Парадокс разрешая тем, что эндоскопия для вашего конкретного диагностического случая требуется далеко не всегда.
И здесь есть два основных сценария: диспансеризация и болезнь.
Что касается диспансеризации, планового профилактического обследования на всякий случай, оно почти никогда не включает в себя эндоскопические методы, за исключением случаев, когда вы точно знаете о наследственном семейном полипозе или раке желудка у обоих родителях. В остальных случаях достаточно неинвазивных методов — определения человеческого гемоглобина в кале иммунохмическим методом и т.д. В возрасте за 50 или даже 60 лет эндоскопические методы диспансеризации скорее оправданы, но пока не вошли в официальные национальные рекомендации кроме Японии и Южной Кореи.
Визуализирующие лучевые методики, КТ и МРТ заточены прежде всего на неполые органы (печень, поджелудочная, селезенка, почки). Виртуальная колоноскопия или мультиспиральная компьютерная томография в режиме колоноскопии не смогла заменить колоноскопию эндоскопическую. Но может быть применена для контроля, когда, допустим, полипы были удалены и пациент проходит регулярное обследование на предмет рецидива. Или в ситуации когда нужно отследить возможный рецидив болезни Крона или опухли с ростом за пределы кишки. Показаний много, но все они узкие. Мораль: метод дополняет эндоскопическую колоноскопию, иногда при контроле используется вместо нее.
Если речь идет о болезни, показания определяются симптомами. При этом если у молодого человека впервые заболел живот, гастро и колоноскопия ему, скорее всего, не нужны. Если следовать Европейским протоколам в этой области, количество этих исследований у молодых снизится многократно, у пожилых, скорее, возрастет.
Теперь к вопросу о возможностях эндоскопических методов и как их перенести легко. В европейских странах 95-98% этих исследований выполняют во сне. Это несколько дороже, но невообразимо комфортнее. Не верьте, что это лишний наркоз, лучше потерпеть, врач будет знать когда вам больно о когда нет и порвет кишку. Все это бред, мракобесие и врачебный фольклор, потому что это предание на кафедре передавали от отца к сыну на к деду. К медицине эти утверждения отношения не имеют. При этом раз мы уже попали внутрь организма, неплохо бы вынести максимум информации из того. У нас безобразно редко берутся биопсии, ответ «не из его брать» — это когда нет видимой язвы или опухоли. Биопсия должна быть всегда, например в желудке не менее, чем из 5 мест в разных отделах, только так можно оценить предрасположенность к раку по наличию атрофии и метаплазии. В кишечнике некоторые болезни видны только при гистологическом исследовании биоптата, у нас исключительно редко диагностируется микроскопический колит именно по причине отсутствия должного количества биопсий. Не говорю о том, что эндоскопы тоже разные бывают, некоторые имеют встроенные лазерные и оптические технологии, позволяющие видеть невидимое. В Японии это уже стандарт, в развитых странах стремительный тренд, у нас пока редкость.
А как же знаменитая видеокапсула, которую проглотил и она репортаж из нутра в реальном времени ведет? Полезная вещь для исследования тонкого кишечника, но, в целом, малоинформативная, не способная заменить гастро и колоноскопию, только дополнить.
А есть хотя бы один метод, который полностью вытеснил инвазивный аналог? Пожалуй, это МРТ-холангиография. Особая программа при МРТ позволяет получать очень точную визуализацию желчного дерева, в том числе, внутри печени. И почти всегда позволяет обойтись без инвазивный холангиографии. Последняя хороша диагностически но по сути мини операция с большим процентом осложнений. Иногда без нее все же не обойтись, но нужна она все реже и реже. Особенно с появлением эндоскопического УЗИ. Это метод тоже инвазивный — вводят гастроскоп с УЗИ датчиком, но процент осложнений ничтожен в сравнении с классической холангиографией, а вместе с МРТ позволяет достичь удивительных результатов.
Тут коллега отписался о гастропанели. Это точный метод диагностики атрофического гастрита, позволяет оценить риск онкологической трансформации. Но опять же, гастроскопию не заменит и нужна далеко не всем. Не дешевый но эффективный лабораторный метод для дифдиагноза между воспалением и функциональными расстройствами кишечника это кальпротектин в кале.
Что в итоге?
Не инвазивных методов для обследования пищеварительной системы, полностью заменяющих эндоскопические аналоги, пока не создано. Но показания к инвазивным методам должны быть четко сформулированы. Они не стоят в начале диагностического поиска, чаще всего, перед ними должны быть другие обследования. Молодым людям они нужны много реже и не целью диспансеризации. Если вы уверены в своем враче, что он правильно определил показания к исследованию, сделать его лучше в месте, где есть совершенная техника, выполняются правила для забора биопсий и есть анестезиологическая служба.
Прочитать ещё 2 ответа
Что представляют из себя процедуры КТ и МРТ?
Здравствуйте.
Компьютерная томография (КТ) — медицинская диагностическая методика, основанная на сканировании объекта при помощи рентгеновского излучения, при которой получаются послойные изображения органов и тканей человеческого тела.
Магнитно-резонансная томография (МРТ) — медицинская диагностическая методика, основанная на явлении ядерно-магнитного резонанса. Послойные изображения
органов и тканей получаются путём помещения тела пациента в магнитное поле и воздействия на него радиочастотными импульсами. В отличие от КТ не используется ионизирующее (радиоактивное) излучение.
Обе методики имеют свои показания и противопоказания, применяются в различных областях медицины.
Прочитать ещё 3 ответа
Сколько можно прожить с неработающим из-за спаек кишечником?
Студент медицинского университета. Интересы: хирургия, терапия, биохимия…
Прежде чем ответить на этот вопрос, дадим определение «неработающему кишечнику из-за спаек». Данный патологический процесс именуется острая кишечная непроходимость. Причин у данного заболевания много, одна из них как раз таки спаечная болезнь брюшной полости.
Разберемся в патогенезе данного заболевания, чтобы дать аргументированный ответ. Если спаечный процесс достиг того уровня, когда развивается острая кишечная непроходимость, происходят следующие процессы. Во-первых происходит потеря большого количества жидкости и электролитов (KCl, NaCl и т.д.) вследствие рвоты, задержки воды в кишечнике и пропотевании жидкости в просвет кишечника (идет процесс воспаления). За сутки можно потерять до 4 литров жидкости. Также идет потеря белка, который сопровождает процессы перечисленные выше, а также обусловлен голоданием и повышенным катаболизмом (организм голодает, преимущественно идут процессы окисления до энерегии) . Во-вторых всасываются токсические продукты обмена кишечных бактерий и организма, так как в кишечник выделяется много токсических метаболитов. Это не полный перечень патологических изменений, но он дает понять общую проблему. Затем развивается гиповолемия (уменьшения Общей циркулирующей крови) и дегидратация ( уменьшение воды в тканях и клетках организма), в совокупности с потерей белка и электролитов и всасыванием токсических продуктов (развивается интоксикация) разовьется в конце концов полиорганная недостаточность, что приведет к смерти больного.
Точные даты сказать невозможно. Нужно учитывать индивидуальные характеристики больного и течение болезни. При тяжелой острой кишечной непроходимости человек скорее всего не проживет больше 3-х дней.
Прочитать ещё 2 ответа
Чем отличается колоноскопия от виртуальной колоноскопиия?
Сеть медицинских центров «Открытая клиника» https://openclinics.ru
Схожесть энтерографии и виртуальной колоноскопии в том, что эти две методики изучают толщину стенки кишечника. Проводятся для исключения опухолевого поражения стенки кишки.
Отличия энтерографии от виртуальной колоноскопии:
при энтерографии изучают и исследуют стенку тонкой кишки ( тощей и подвздошной)
при виртуальной колоноскопии обследуется стенка толстой кишки.
Вследствии чего, имеется и различная подготовка.
Энтерография — для изучения стенки тонкой кишки применяется две методики
1 — пероральное контрастирование просвета кишки (когда контрастное вещество находится в просвете кишки и отчетливо выявляется патологическое утолщение- рентгенопозитивное контрастное вещество)
2 — внутривенное введение контрастного вещества с предварительной водяной нагрузкой (контрастируется стенка кишки).
Виртуальная колоноскопия исследует стенку толстой кишки, поэтому подготовка на исследование соответствует подготовке к обычной колоноскопии (необходимо очистить просвет кишки от каловых масс).
Перед исследованием на КТ необходимо воздухом раздуть просвет кишки ( воздух является рентгенонегативным контрастным веществом). На фоне воздуха и жировой клетчатки брюшной полости исследуется стенка толстой кишки, для выявления полипов, опухолей и дивертикулов.
Прочитать ещё 1 ответ
