Зуд от сниженного иммунитета

Молочница (кандидоз) – распространенная разновидность грибковой инфекции, поражающая половые органы: слизистую влагалища, вульву и шейку матки. Молочница вызывает у женщин физический и психологический дискомфорт из-за специфических симптомов: обильных творожистых выделений белого цвета, зуда и жжения в области гениталий. Согласно статистике, около 70% половозрелых женщин хотя бы раз в жизни сталкивались с данной патологией, а у 15-20% пациенток кандидоз влагалища приобретает хроническую форму.
Лечение молочницы у женщин осложняется тем, что болезнь имеет тенденцию к рецидивам: при малейшем снижении иммунитета симптомы молочницы появляются снова.
Вносят свою лепту и попытки вылечить молочницу в домашних условиях: женщины используют сомнительные народные средства и самостоятельно назначают себе противогрибковые препараты, чего делать категорически не рекомендуется.
Немногие знают, что лечить кандидоз должна не только женщина, но и ее половой партнер (даже при отсутствии у него явных признаков молочницы!) В противном случае во время полового акта возможно повторное заражение.
ПРИЧИНЫ МОЛОЧНИЦЫ У ЖЕНЩИН
Дрожжеподобные грибы рода Candida, в честь которых вагинальный кандидоз получил свое название, входят в состав нормальной микрофлоры влагалища, рта и толстой кишки, однако их активное размножение запускает патологический процесс и вызывает появление творожистых выделений из влагалища. Основными причинами молочницы у женщин являются:
- Снижение иммунитета. В норме иммунная система не дает условно патогенным микроорганизмам бесконтрольно размножаться, однако бактериальные и вирусные инфекции, хронические заболевания и авитаминозы создают благоприятную среду для развития молочницы. К примеру, у людей с низким иммунным статусом (при ВИЧ, после химиотерапии) кандидоз может поразить даже внутренние органы – легкие или пищевод.
- Прием антибиотиков. Антибиотики уничтожают не только болезнетворные бактерии, но и полезную микрофлору, которая в обычное время сдерживает размножение грибов рода Candida. Именно поэтому для профилактики кандидоза влагалища доктора часто рекомендуют пациенткам вместе с антибиотиками принимать пробиотики, ограничивать употребление сахара и дрожжевых продуктов.
- Сахарный диабет, гипотиреоз и другие эндокринные заболевания. Чем выше уровень глюкозы в крови, тем больше гликогена в эпителии влагалища. А поскольку дрожжевые грибы особенно активно размножаются в сладкой среде, женщины-диабетики всегда находятся в группе повышенного риска развития хронической молочницы. Гипотиреоз и другие заболевания щитовидной железы также могут оказаться причиной кандидоза влагалища, потому длительное течение молочницы и отсутствие положительной динамики лечения – повод обследоваться у эндокринолога.
- Беременность, прием противозачаточных таблеток и другие изменения гормонального фона. Любые гормональные перестройки в организме женщины могут снизить иммунитет, нарушить нормальную кислотность влагалища и создать благоприятную почву для размножения грибов Candida. Следует проявить особую осторожность и проконсультироваться у гинеколога, ведь у беременных женщин молочница потенциально способна вызвать ряд осложнений, в числе которых – инфицирование ребенка во время родов.
- Неправильная интимная гигиена. Слишком частые подмывания, использование антибактериального мыла, интимных дезодорантов, ношение синтетического белья, нерегулярная замена гигиенических прокладок и любовь к узким джинсам – прямая дорога к рецидивам молочницы. Следует помнить, что влагалище не должно быть стерильным, а содержащиеся на его слизистой микроорганизмы помогают сдерживать размножение болезнетворных грибов и бактерий.

МОЛОЧНИЦА У ЖЕНЩИН: СИМПТОМЫ
Признаки молочницы у женщин совершенно невозможно игнорировать: зуд, жжение, боль при мочеиспускании и обильные выделения из влагалища вызывают сильный дискомфорт и толкают женщин на необдуманное лечение молочницы народными средствами. Помните, что убирая один симптом вагинального кандидоза, вы можете усугубить другой. Например, частое подмывание с использованием жесткого мыла усиливает зуд во влагалище, потому лечить молочницу женщине следует под наблюдением врача.
- Выделения при молочнице у женщин. Выделения из влагалища – наиболее характерный симптом молочницы у женщин. Вы можете заметить на нижнем белье комочки белого цвета. По консистенции они больше всего похожи на творог, легко снимаются со слизистой влагалища, могут иметь кисловатый. При длительном течении молочницы такие выделения покрывают слизистую плотной пленкой, а попытки их устранить могут привести к микротравмам. Примечательно, что при хронической молочнице выделения могут прекратиться, и женщину будут беспокоить менее специфические симптомы вагинального кандидоза.
- Зуд и жжение во влагалище при молочнице. Причиной зуда при молочнице является поражение эпителия слизистой влагалища продуктами жизнедеятельности грибов Candida. Дрожжевые грибы раздражают чувствительные нервные окончания и провоцируют воспалительный процесс. Иногда зуд можно терпеть, но временами его высокая интенсивность мешает женщине полноценно отдыхать, ходить и работать. Чаще всего влагалище чешется в вечернее время, а жжение появляется после полового акта, во время ходьбы и при мочеиспускании.
- Выделения с запахом при вагинальном кандидозе. Важно помнить, что при кандидозе влагалища выделения обычно не пахнут, либо имеют едва уловимый «кефирный» запах. Если вы заметили, что у вас появились выделения с неприятным запахом, необходимо немедленно обратиться к врачу: такой симптом характерен для бактериального вагиноза,трихомониаза и других половых инфекций.

ДИАГНОСТИКА КАНДИДОЗА: КАК ОПРЕДЕЛИТЬ МОЛОЧНИЦУ У ЖЕНЩИН
Даже если вы заметили у себя все признаки молочницы, необходимо обратиться к врачу, который проведет визуальный осмотр и возьмет мазок со слизистой половых органов. Часто молочница развивается на фоне других инфекций, передающихся половым путем, потому помимо противогрибковых средств женщине может понадобиться антибиотикотерапия.
- Мазок на флору. Мазок у женщин берут со слизистой влагалища, мочеиспускательного канала, слизистой прямой кишки и канала шейки матки. Материал собирают на предметное стекло с помощью стерильного тампона. Последующая микроскопия подтвердит или опровергнет диагноз по наличию клеток гриба Candida. Такой метод диагностики молочницы является наиболее быстрым и позволяет оценить степень выраженности патологического процесса.
- Бак-посев. Помимо микроскопии влагалищного мазка доктор проведет бактериальный посев на флору (соскоб со свода влагалища). Эта процедура необходима для определения подвида возбудителя болезни и его чувствительность к лекарствам, которые врач назначит для лечения молочницы.
- Анализ мочи и крови на сахар нередко назначают при хронических формах кандидоза влагалища: как вы уже знаете, молочница у женщин может оказаться одним из симптомов сахарного диабета.
ЛЕЧЕНИЕ МОЛОЧНИЦЫ У ЖЕНЩИН
Главным условием эффективного лечения молочницы у женщин является прекращение патогенной активности грибов рода Кандида. С этой задачей отлично справляются противогрибковые препараты для внутреннего и наружного применения (антимикотики).
Сегодня на рынке представлено множество таблеток, свечей и мазей от молочницы, но заниматься самолечением нельзя: подходящие средства и длительность курса лечения должен назначить врач.
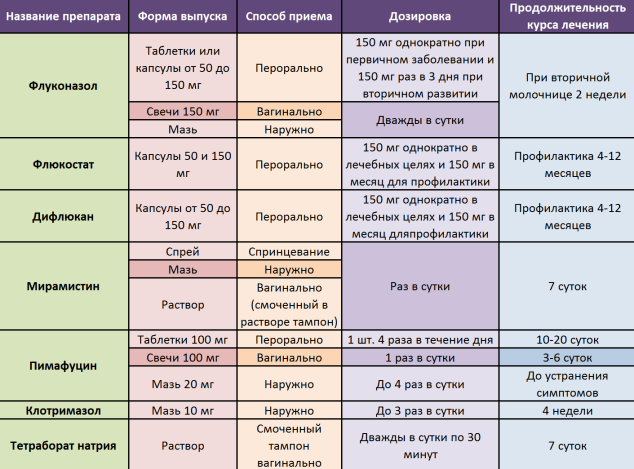
- Таблетки от молочницы. Таблетки с флуканазолом – самое популярное средство для медикаментозного лечения молочницы у женщин. Этот синтетический противогрибковый препарат особенно эффективен при появлении первых симптомов молочницы. Еще одно действующее вещество, которое используют в таблетках от вагинального кандидоза – интраконазол. Такие препараты часто назначают, если наружное лечение молочницы не приводит к успеху, либо заболевание протекает с частыми рецидивами. Во время беременности и кормления таблетки от молочницы не назначают.
- Свечи и кремы от молочницы. Свечи (суппозитории), кремы и мази подходит для лечения молочницы во время беременности и в период лактации. Вагинальные свечи обычно вводят перед сном, а кремами и мазями обрабатывают внутреннюю поверхность влагалища и половые губы. Даже если симптомы молочницы прошли после однократного использования лекарства, важно соблюдать курс лечения, назначенный врачом.
- Народные средства для лечения молочницы у женщин. Народные рецепты ни в коем случае нельзя использовать как единственные средства от молочницы. Их вам может назначить доктор для снижения воспаления слизистой и скорейшего восстановления микрофлоры влагалища. Обычно в таких случаях рекомендуют чаще есть лук и чеснок, богатые биологически активными фитонцидами, пить лекарственный травяной настой из можжевельника, тысячелистника, шалфея, эвкалипта, ромашки и календулы, подмываться отварами из корня лопуха, цветков календулы, зверобоя или дубовой коры.
ПРОФИЛАКТИКА МОЛОЧНИЦЫ У ЖЕНЩИН
Для профилактики вагинального кандидоза необходимо соблюдать правила личной гигиены, придерживаться рационального питания, принимать лекарственные препараты строго по назначению врача (некоторые препараты вызывают дисбактериоз, что может стать причиной возникновения молочницы).
Чтобы не спровоцировать рецидив молочницы, необходимо уменьшить количество сладкой и мучной пищи, отказаться от использования ароматизированной или цветной туалетной бумаги, менять ежедневные и обычные прокладки не реже, чем через 3-4 часа, использовать мыло для интимной гигиены с нейтральным уровнем pH, не носить тесную одежду и синтетическое нижнее белье (особенно летом, когда плотные узкие джинсы создают внутри себя настоящий парниковый эффект).
Источник
 Иммунитет — одна из важнейших систем для человека, он защищает от разных патогенных организмов и способствует здоровой работе всего тела. И, естественно, именно он первым страдает, если в организм пытается проникнуть инфекция. Многие понимают, что иммунитет снизился, когда уже заболевают. При этом есть еще целый ряд признаков, указывающих на то, что защитные силы на пределе и организму следует помочь. О том, какие есть неочевидные признаки снижения иммунитета, АиФ.ru рассказала врач-иммунолог Анна Шуляева.
Иммунитет — одна из важнейших систем для человека, он защищает от разных патогенных организмов и способствует здоровой работе всего тела. И, естественно, именно он первым страдает, если в организм пытается проникнуть инфекция. Многие понимают, что иммунитет снизился, когда уже заболевают. При этом есть еще целый ряд признаков, указывающих на то, что защитные силы на пределе и организму следует помочь. О том, какие есть неочевидные признаки снижения иммунитета, АиФ.ru рассказала врач-иммунолог Анна Шуляева.
Усталость и сонливость
Если постоянно хочется спать, многим кажется, что они просто переутомились. В Сети скорее будут искать советы о том, как преодолеть синдром офисной усталости, как защитить себя от слабости, как перестать хотеть спать на рабочем месте. Такой упадок сил обычно оправдывают недосыпами, чрезмерно активным графиком работы и прочими причинами.

Однако именно сонливость и слабость являются одними из первых симптомов снижения иммунных сил. Появляются они потому, что организм, чувствуя истощение, попросту начинает собирать запасы энергии, он заранее копит силы на случай непредвиденной атаки инфекциями.
Отличить усталость иммунную от той, что возникает после стресса, практически невозможно. Единственное, что подскажет, — это сопутствующие признаки. Например, у человека на фоне усталости и сонливости постоянно рецидивирует вирус простого герпеса: раз в неделю-две выскакивает. Также маркером могут служить прыщи на лице. Если они появляются вместе со слабостью, стоит начать принимать меры по укреплению своей брони.
Без внимания
Невозможность сконцентрироваться на каком-то деле также может быть не признаком рассеянности и синдрома дефицита внимания, а ярким симптомом снижения иммунитета.
Человек не может сосредоточиться на чем-то потому, что его организм в данный момент, чувствуя проблемы в своей защите, аккумулирует все силы про запас. Естественно, что многозадачность в этой ситуации поддерживается с огрехами.

Высыпания на коже
Снижение иммунитета нередко отражается на коже. Прыщи, высыпания, глубокие временные морщинки — все это указывает на то, что нужна передышка. Кожа — одна из частей иммунной системы организма. На нее возложена функция защиты от воздействия внешних факторов. Если структура кожи повреждается, — например, физически, механически, из-за ожогов, обморожений и т. д. — то начнутся иммунные реакции. Также появление высыпаний разного рода на коже может стать следствием слишком активного отопления, большого количества хлорки в воде и т. д.
Ослабление иммунитета связано с нарушением работы клеток, которые сидят в коже и отвечают за защиту организма в целом.

Желудочно-кишечное расстройство
Обычно люди списывают проблемы с ЖКТ на отравление или неправильный рацион. Однако на деле они могут возникать и при снижении иммунитета. Ведь на это реагирует любая слизистая, в которой живет условно-патогенная микрофлора. А кишечник — как раз-таки один из самых больших органов с такой флорой. Механизм воздействия здесь следующий. Когда снижаются защитные силы организма, гибнет полезная флора, условно-патогенная ее просто давит. И на этом фоне начинаются проблемы с кишечником. Можно почувствовать вздутие, расстройство стула. Также все это может сопровождаться тошнотой.
Увеличение лимфоузлов
Все мы привыкли, что лимфоузлы увеличиваются, когда в организме уже есть инфекция. Даже дети сегодня знают, что воспаление узлов — это сигнал того, что организм борется с вирусами или бактериями. На самом же деле лимфоузлы могут воспаляться и раньше, когда иммунитет только идет на снижение.
Лимфоузлы увеличиваются даже в том случае, если в организме идет микровоспаление. При этом его может быть не видно в общем анализе крови. Но тогда стоит провести более обширные исследования крови: иммунограмму, биохимию. Где-то все же покажется источник проблемы. Если отмечается бессимптомное увеличение лимфоузлов, стоит отправиться к иммунологу и разбираться с ним детально. Нередко такое снижение иммунитета вызывают заболевания, которые «сидят» в организме 10 и даже 20 лет и при этом никак себя не проявляют.
Вряд ли в наше время можно найти человека, который ничего не слышал про аллергию. Увы, в том или ином виде эта болезнь встречается очень и очень часто. К сожалению, даже сами аллергики слабо представляют себе, чем же именно они страдают.
Классическое определение аллергии гласит, что это «гиперчувствительность иммунной системы», но точнее будет сказать — «ошибочная реакция иммунной системы». Именно в этом суть аллергии — ошибка. Совершенно безвредные вещества: пыль, чешуйки кожи, еда, пыльца — воспринимаются иммунной системой как злейшие враги, что сопровождается бурной реакцией, которая разрушает эти безвредные вещества, а заодно повреждает клетки и ткани вокруг, что может привести даже к смерти. Классифицировать аллергию по разным типам можно бесконечно. Существуют классификации по механизму развития реакции и скорости, по симптомам, по тяжести, по аллергенам. Но намного интереснее разобраться в традиционных вопросах: «Кто виноват?» и «Что делать?»
Откуда она взялась?
В появлении этого заболевания виновата… современная цивилизация. Во времена, когда человек был куда как ближе к природе, про аллергию никто и не слышал — тогда людей занимали более насущные вопросы — например, где найти еду и как ей не отравиться. Уровень гигиены, даже с учетом римских акведуков и русских бань, был, скажем прямо, намного проще. Никаких антибиотиков, никакого холодильника, а термообработка еды применялась больше для облегчения прожевывания, чем для стерилизации. Блохи, вши, глисты и целый набор других паразитов был практически у каждого — от крестьян до королей (все как в природе — попробуйте найти в африканской саванне льва без блох). Для иммунной системы такая ситуация была нормальной, пусть от бесконечного количества паразитов избавиться и невозможно, но по крайней мере, их количество и разрушительную активность можно держать под контролем.
Осторожно, мошенники
Аллергия — благодатная ниша для шарлатанов. Аллергия неизлечима, можно добиться лишь состояния без симптомов, ремиссии. Поэтому те, кто обещает полностью излечить аллергию, лукавят. Никакие БАДы, травы или лазерные приборы, «изгоняющие паразитов», в этом помочь не могут. Никаких «революционных технологий» с применением мумиё и прочей биологической экзотики не существует. Ученые работают над этой проблемой, но решения, увы, пока нет. Следует отличать пищевую непереносимость (ПН) от пищевой аллергии (ПА). ПН — это комплекс симптомов, вызванных употреблением в пищу продуктов, на которые организм не реагирует адекватно. Причин ПН может быть множество: болезни ЖКТ; токсические свойства продуктов; употребление продуктов, вызывающих выброс гистамина (яичный белок, крабы, клубника, томаты, шоколад, ананасы, арахис); употребление продуктов, содержащих много гистамина и аналогичных активных веществ (красное вино, салями, кетчуп, баклажаны, бананы, твердые сыры); прием лекарств, подавляющих разрушающие гистамин ферменты. В любом случае, ПН не вызывается ни одним из четырех типов иммунных реакций гиперчувствительности и не связана с аллергией. Несмотря на это, некоторые «диагносты» преподносят ПН как истинную причину аллергических проявлений и диагностируют с помощью тестов на иммуноглобулин G, тестов с нейтрофилами, эритроцитами и т. п. Между тем, ПН — это отдельная (притом редкая) патология, которая этими тестами не выявляется.
Для этого контроля у нас есть полноценное, специализированное звено иммунитета: эозинофилы, тучные клетки, базофилы, лимфоциты, соединенные с особой системой рецепторов и сигнальных молекул, а также молекул быстрого реагирования (самая известная из них — гистамин), и все это происходит с участием иммуноглобулина Е (IgE). Чем занята эта система в условиях современной, помешанной на гигиене цивилизации, когда наличие паразита в организме, а также тяжелая инфекция — ситуации довольно редкие?
Что делать?
Решением ситуации «Кто виноват?» и «Что делать?» занимаются врачи и ученые, работающие в рамках гигиенической гипотезы — довольно нового направления иммунологии. Казалось бы, если повышение уровня гигиены и избавление от паразитов вызывает учащение аллергии, то для излечения достаточно перестать мыться и начать употреблять в пищу немытые фрукты и овощи и полусырое мясо для заражения гельминтами. Звучит вполне логично, хотя результат будет далек от ожидаемого: при наличии аллергии вероятность «переучить» иммунную систему, найдя ей нужное занятие, невелика, а вот риск отравиться и получить тяжелый гельминтоз очень высок. Тем не менее уже сейчас проводятся многочисленные клинические испытания по лечению очень тяжелых случаев аллергии с помощью заражения пациента видоизмененными (для большей безопасности) живыми гельминтами. Причем результаты этих испытаний выглядят весьма многообещающими.
Но все-таки есть более приятные и более безопасные способы. Первое, что приходит в голову при упоминании аллергии, — это пыль. Она не только является сильным аллергеном, но и служит домом для грозных врагов аллергика — клещей домашней пыли. Именно поэтому важно по мере возможности уменьшить количество шерстистых, пыльных и волосатых поверхностей в доме — убрать ковры, шторы заменить на жалюзи, сменить пуховые и перьевые подушки и одеяла на синтетические и раз в неделю делать влажную уборку.
Впрочем, пыль — важный, но не единственный фактор. Серьезное влияние на проявление аллергии оказывает пищевой рацион. Полезные бактерии в кишечнике способны поедать и расщеплять часть аллергенов, они также подают иммунной системе постоянные сигналы на снижение уровня реакции — «толерогенные сигналы», и эти сигналы работают не только в пищеварительной системе, но и на уровне всего организма. Так что, поправив ситуацию в желудочно-кишечном тракте (ЖКТ), можно уменьшить аллергический конъюнктивит или ринит. Впрочем, не стоит вестись на рекламу волшебных йогуртов и БАД, иногда достаточно просто увеличить количество «живой» еды: сырых овощей и фруктов, кисломолочных продуктов.
В основе любого типа реакций лежит неадекватный ответ иммунной системы: вместо защиты организма она разрушает свои же ткани и клетки. Первый контакт с аллергеном вызывает образование большого количества антител класса IgE (реже IgG4). Эти антитела фиксируются на тучных клетках и базофилах. Когда аллерген попадает в организм второй раз, его узнают антитела на поверхности клеток, клетки активируются и выбрасывают огромное количество молекул, вызывающих симптомы аллергии и повреждение тканей вокруг очага контакта с аллергеном — гистамин, гепарин, серотонин, тромбоцитактивирующий фактор, простагландины, лейкотриены и др. В зависимости от того, какие молекулы преобладают, и сколько их выбрасывается, развиваются разные проявления аллергии: от зуда и насморка до затруднения дыхания (астма) и даже анафилаксии, например в виде отека Квинке.
Еще один немаловажный фактор — климат. Самый плохой вариант для аллергика — холодный, ветреный и влажный климат. Самый лучший — сухой и теплый, с малым количеством буйной тропической поросли. Именно поэтому поездка «на море» — прекрасный вариант. Соленая морская вода помогает облегчить кожные проявления аллергии, а солнце запускает еще один механизм толерантности, связанный с витамином D, повышенным нагревом кожи и регуляторными Т-клетками. Бывает так, что двух недель морского отдыха аллергику достаточно, чтобы «продержаться» с меньшими проявлениями аллергии целый год до следующего лета. В тяжелых случаях можно подумать и о смене климата. Впрочем, помогает это не всегда, и медицинские аспекты тут ни при чем. Например, правительство Австралии в годы заселения пустынных и полупустынных территорий на континенте прицельно изучало статистику по аллергиям. Оказалось, что эти места благодаря отсутствию аллергенов (растительных и животных) и почти нулевой влажности — просто подарок для аллергиков. Правда, после заселения территорий ситуация изменилась — люди быстро обеспечили себя аллергенами, построив оранжереи с буйно цветущими растениями, наладив систему орошения и привезя домашних животных.
Еще один универсальный совет — полностью прекратить самолечение антибиотиками. Эти препараты должны приниматься только по назначению врача. Самостоятельное снижение дозы и продолжительности — и вы можете вырастить у себя колонию устойчивых бактерий, выживших на неполном курсе. Они будут противостоять нормальной микрофлоре, снижать ее толерогенные сигналы, вызывая проявления аллергии. Напротив, применение антибиотиков при каждом «чихе» приведет к подавлению полезной микрофлоры и появлению устойчивых к антибиотикам штаммов — самых живучих и вредных.
Узнать врага в лицо
Как видите, факторов, способных вызвать аллергию, достаточно много. Чтобы уменьшить ее проявления, нужно уменьшить контакт с аллергенами, но как определить, что именно вызывает реакцию?
В случае пищевой аллергии, особенно у детей, приходится действовать методом проб и ошибок — по одному (а не набором по десять штук!) вводить новые продукты, контролируя реакцию. Этот способ хорош, но имеет огромный минус — бывает так, что аллергия развивается не на пищевые продукты, а, скажем, на жидкость для мытья посуды. В таком случае совпадения различных факторов могут привести к совершенно неверным выводам: например, те продукты, которые едятся холодными с тарелки и ложкой, на которых осталась эта жидкость, приведут к аллергическим проявлениям, а те, которые едят горячими, — нет (аллерген разрушается). Так что, занимаясь пищевым дневником, не стоит без оглядки увлекаться ограничениями и время от времени стоит аккуратно возвращать запрещенные продукты, поскольку реакция может измениться (особенно у детей).
Оружие против аллергии
Все лекарственные методы лечения аллергии должны назначаться исключительно врачом-аллергологом, либо дерматологом. Они зависят от типа аллергической реакции, а также от места, где она происходит. Существует несколько групп препаратов. Антигистаминные. Эти препараты подавляют реакцию клеток иммунной системы на гистамин, уменьшая симптомы аллергии. Препараты старого поколения (тавегил, супрастин) подавляют все типы гистаминовых рецепторов, вызывая сонливость и другие побочные эффекты, препараты последнего поколения (H1-специфичные) лишены этого недостатка (группа лоратадина, цетиризин (зиртек), телфаст и другие). Для лечения аллергического коньюктивита, ринита есть аналогичные антигистаминные в виде глазных капель или спрея в нос. Противоспалительные. Самые мощные — гормональные препараты — кортикостероиды и их аналоги. Для лечения кожных проявлений есть формы в виде кремов/мазей, есть глазные капли, для лечения астмы — ингаляторы, иногда таблетки. Применение этой группы препаратов без назначения врача может привести к очень серьезным и неприятным побочным эффектам. С другой стороны, отказ от их применения в случае назначения врачом, особенно при астме, может закончиться весьма плачевно. Ингибиторы лейкотриенов (другой группы воспалительных молекул). Новая группа эффективных препаратов, обладающих противоспалительным действием. В основном они используются при астме. Бронхорасширяющие препараты. Они нужны астматикам, чтоб убрать самый грозный симптом астмы — затруднение дыхания, которое происходит из-за спазма гладких мышц в дыхательных путях. Обычно они в форме ингалятора, но бывают в таблетках. Кромогликат натрия. Подавляет выброс продуктов воспаления тучными клетками, стабилизирует их клеточную мембрану. В итоге после контакта с аллергеном тучные клетки не вызывают столь серьезного каскада реакций. Может быть эффективен при всех формах аллергии, и соответственно выпускается в разных формах: таблетки, ингаляторы, капли в глаза, спрей в нос. Энтеросорбенты. Часто помогают при пищевой аллергии. Лечебное голодание, борьба с запорами, ферментная терапия (после диагностики ферментной недостаточности) тоже могут облегчить проявления ПА. Антитела к IgE. Это один из новейших методов лечения астмы и аллергического ринита (I типа гиперчувствительности). Антитела связывают в крови иммуноглобулин IgE и не дают ему связываться с иммунными клетками, уменьшают реакцию последних на уже связанный IgE, и снижают производство нового IgE. Подавление других воспалительных медиаторов и молекул. В основном, препараты этой группы пока что изучаются лишь на уровне клинических испытаний.
С 3−5-летнего возраста имеет также смысл делать аллергические пробы: ин витро (в пробирке) либо ин виво (на коже). Впрочем, данные тесты показывают лишь вероятность аллергии (которая также может измениться со временем). Каждый способ имеет свои плюсы и минусы, так что выбор — за врачом-аллергологом.
Отдельная большая тема — дети и домашние животные. Почти всегда (даже до проведения тестов или в случае отрицательного результата) от животных советуют избавляться, пугая риском развития астмы. В концепции исключения аллергенов этот подход верен. Однако статистические данные на огромных популяционных выборках показывают совсем противоположное: в семьях, где дети росли с домашними животными, аллергия развивается реже и проявления ее гораздо менее серьезны. Самые значительнее отличия наблюдаются в возрасте до года, меньшие — до трех лет, а после пяти лет разница пропадает. Эти данные ученые объясняют так: в период обучения иммунной системы ребенка, когда ее механизмы еще не отлажены, ей предоставляется щедрый источник шерсти, слюны, эпителия и т. п. Таким образом то самое нефункционирующее звено иммунитета отрабатывает свои реакции на все эти вещества и тренирует правильный и адекватный ответ.
Можно ли излечиться
Уже развившаяся аллергия, увы, неизлечима. Любая терапия направлена лишь на то, чтобы уменьшить симптомы, и самый лучший результат, который можно получить, — состояние отсутствия симптомов. Но это состояние (ремиссии) при правильном подходе может длиться годами.
В первую очередь необходимо выявить аллерген и исключить или уменьшить контакт с ним. Для некоторых видов аллергий (обычно на пыльцу, на цветение растений) работает метод лечения под названием «специфическая гипосенсибилизация», когда пациенту вводят аллерген в возрастающей концентрации, переключая иммунный ответ на адекватный. Этот способ требует длинных курсов лечения (до трех лет), но зато может быть очень эффективным. Таким же образом работает «лечение домашними животными», когда взрослый аллергик заводит себе кошку или собаку, переживает 2−3 тяжелые недели, а потом обнаруживает, что аллергические проявления уменьшились или даже исчезли. Объясняется это тем, что огромное количество аллергенов, проникающих через кожу и слизистые, может переключить аллергическую реакцию на адекватную. Но этот способ ни в коем случае не рекомендуется тем, у кого есть тяжелые формы аллергии, особенно с затруднением дыхания (астма), и в любом случае требует консультации с врачом.
Болезнь от нервов
На самом деле почти половина проявлений аллергии психосоматические: нейродермит, психосоматическая бронхиальная астма и т. п. Настоящая аллергия проявляется вне зависимости от того, знает ли аллергик о том, что он съел именно опасный продукт. А психосоматическая — когда аллергик думает, что он съел именно опасный продукт (независимо от того, действительно ли он его съел). Последнее — как раз тот случай, когда «все болезни от нервов», и лечить его нужно у грамотного психотерапевта, или просто привести нервы в порядок — заняться физкультурой или любимым хобби, и аллергия пропадет сама. Если же нервы не лечить, результаты аллергических тестов будут все время положительные, причем на разные аллергены, а препараты не будут давать никакого эффекта. Таким образом, если аллергия чаще проявляется во время стресса, стоит задуматься, в какой степени она психосоматическая.
Автор текста — аллерголог-иммунолог, кандидат медицинских наук
Статья «Ошибка иммунитета» опубликована в журнале «Популярная механика»
(№6, Июнь 2010).
