Киста головки плечевой кости мрт

Аневризмальные кисты костей
Формально выделены из кист костей в 1942 г. H.L. Jaffe и L. Lichtenstein, но были известны и описаны G. Engel (1864), Van Arsdale (1894), J. Ewing (1940) и др. По поводу патогенеза аневризмальных кист костей также существуют многочисленные теории. К сожалению, многие авторы ставят знак равенства между этиологическими причинами и патогенетическими процессами. J.L. Biesecker, R.C. Marcove, A.G. Huvos, V. Mike (1970) среди 66 больных с аневризмальными кистами у 21 больного в полости кисты или непосредственно рядом с ней обнаружили разнообразные патологические процессы: неоссифицирующуюся фиброму, хондробластому, гигантоклеточную опухоль, остеобластому, фиброзную дисплазию, однокамерную кисту и т.д., что, по мнению авторов, свидетельствует об их тесной связи и вторичном происхождении аневризмальных кист. L. Lichtenstein (1950, 1977), J.L. Biesecker и соавт. (1970) и др. связывали возникновение кист с местным нарушением кровообращения, наличием местного повышения венозного давления, что объясняли наличием в этой области артериовенозных шунтов как на поверхности, так, возможно, и внутри кости.
Однако, по сообщению D.J. Ruiter и соавт. (1975), жидкость из кисты обладает резко повышенной фибринолитической активностью, что, несомненно, имеет важное значение в возникновении и разрушении тканей.
Работами большого числа исследователей (А.П. Бережной, A.M. Герасимова, Н.И. Аржакова, Л.М. Буркова, С.М. Топорова, Л.Н. Фурцева) показано, что наряду с нарушением синтеза фибриногена и фибринолизом повышен уровень энзимов, разрушающих углеводный компонент внеклеточного матрикса — на фоне коллагенолиза и т.д. Несомненным является и то, что местно разыгрывается сложный биохимический процесс и что в патогенезе аневризмальных кист принимают участие сосудистые образования, поскольку в начальном периоде существования аневризмальной кисты ее полость заполнена кровью, а в более поздние периоды обнаруживаются бурая жидкость со следами гемосидерина и большие организующееся сгустки крови.
Во время нескольких операций, которые производились нами в начальных стадиях формирования аневризмальной кисты кости, т.е. когда появляются локальные боли, небольшая припухлость и уплотнение ткани, а на рентгенограмме видна лишь поверхностная узурация кортикального слоя кости, мы обнаруживали артериальный сосуд, начинавший активно кровоточить, когда вскрывался патологический очаг. Недостаточная коагуляция этого сосуда у одного больного не остановила патологического процесса в плечевой кости, и через 4 нед мы его оперировали повторно, причем за этот сравнительно короткий срок деструкция кости значительно увеличилась, образовалась большая полость с соединительнотканной капсулой, сгустками крови и жидкой кровью, вытекавшей из того же артериального сосуда, который мы коагулировали при первой операции. Как отмечает Л.М. Буркова (1990), при пункции агрессивной аневризмальной кисты из нее вытекает жидкая кровь, причем она не свертывается, а давление достигает 50 мм рт.ст. Потеря крови и ее способности к свертыванию в полости аневризмальной кисты не могут быть объяснены с позиций артериовенозных фистул.
В работах последних лет, посвященных моделированию и ремоделированию костной ткани, есть указания, что этот процесс протекает иногда очень активно и происходят значительные биохимические сдвиги; эти процессы должны учитываться исследователями, занимающимися кистами костей.
Клиника. Мы наблюдали больных с аневризмальными кистами костей. Если говорить о терминологии, то правильнее было бы говорить о псевдоаневризмальных кистах, поскольку аневризма подразумевает наличие целости сосудистой стенки. Встречались аневризмальные кисты длинных трубчатых костей, чаще располагавшиеся в метафизарных, но нередко и диафизарных отделах. Однако несколько чаще поражались, особенно у детей, плоские кости. При аневризмальной кисте чаще был разрушен кортикальный слой на большом протяжении, реже наблюдались центрально расположенные аневризмальные кисты.
А.П. Бережной, анализируя свой материал, касающийся аневризмальных кист костей, отметил преобладание больных женского пола — 72 пациентки, или 63,8 % (из ИЗ больных), и 41 больной мужского пола — 36,2 %. Длинные трубчатые кости были поражены только у 36,2 % больных, позвонки — у 35,3 % и кости таза — у 24,8 %. Эксцентрически расположенных кист было 58 %, центрально расположенных — 42 %.
Из приведенных А.П. Бережным (1985) данных следует, что наиболее часто у девочек аневризмальные кисты возникают в период менархе. Нам не удалось найти в литературе указаний, возникают ли они чаще во время менструаций, когда происходят изменения в свертывающей системе крови. М.В. Волков, А.П. Бережной и Т.Т. Постерникова (1980) отметили, что аневризмальные кисты бедренной кости у девочек наблюдаются в 5 раз чаще, чем у мальчиков.
При аневризмальной кисте можно почти всегда отметить острое или подострое начало. Ее появление сопровождается локальными болевыми ощущениями, припухлостью или увеличением плотности тканей, иногда местным повышением температуры, появлением расширенных венозных сосудов. Все это говорит о каком-то остром процессе, нисколько не похожем по своей клинической картине на проявления солитарной юношеской кисты. Патогенез аневризмальной кисты также совершенно отличен от патогенеза юношеской, поэтому рассматривать их вместе не следует.
Вслед за острым периодом возникновения аневризмальной кисты наступает чаще всего период стабилизации процесса, когда часто определяются обширный очаг разрушения кости и мягкотканная капсула, окружающая остатки произошедшего кровоизлияния, разрушения костной ткани, т.е. эта капсула окружает фибринозные сгустки и жидкую часть — желтоватую или окрашенную гемосидерином жидкость. Симптомов активности процесса в этот период, как правило, не бывает. При развитии аневризмальной кисты в плоских костях, богатых спонгиозой костях таза, позвонках киста нередко достигает громадной величины — реже при поражении позвонков, чаще — костей таза.
Рентгенологическая картина аневризмальных кист неоднозначна. При поражении длинных костей в метафизарной области или в диафизарном отделе сначала в остром периоде — это небольших размеров деструктивный литический процесс, уничтожающий кортикальный слой кости, постепенно, в течение 2—6 нед, разрушающий всю спонгиозу метафизарной области, но не достигающий зоны роста, при поражении диафиза доходящий до противоположного кортикального слоя. Периостальные структуры иногда обызвествляются, в связи с чем первые авторы дали этому процессу название «оссифицирующаяся субпериостальная аневризма», т.е. в острой стадии есть и внекостный и внутрикостный компоненты. Через месяц внекостный компонент часто исчезает, иногда же остается резкое вздутие кости, что особенно характерно для позвоночника и костей таза. Диагноз иногда бывает труден, приходится проводить дифференциальную диагностику, трепанобиопсию. Иногда помогает компьютерная томография.
С.Т.Зацепин
Костная патология взрослых








Причины возникновения костной кисты у детей
- Поражение встречается у мальчиков в два раза чаще, чем у девочек.
- Ювенильная костная киста (солитарная киста кости, простая или однокамерная доброкачественная киста кости) – доброкачественное опухолевидное образование в виде полости в кости, заполненной прозрачной или красноватой жидкостью, стенки полости покрыты грубоволокнистой дистрофической соединительной тканью.
- Формируется в течение 1-го и 2-го десятилетия жизни
- Пик частоты в возрасте 13 лет
- 6% от всех доброкачественных поражений кости
- Этиология кисты кости не установлена
- Стенка кисты состоит из хорошо васкуляризированной трабекулярной сети
- Ограничена хорошо васкуляризированной мембраной из соединительной ткани.
Какой метод диагностики ювенильной костной кисты у детей выбрать: МРТ, КТ, рентген, УЗИ
Методы выбора
- Рентгенологическое исследование в двух плоскостях
- МРТ для проведения дифференциальной диагностики.
Что покажут рентгеновские снимки костей конечностей при костной кисте
- Солитарная киста кости практически всегда расположена в метафизальной и метадиафизальной (реже в диафизальной) части длинных трубчатых костей, особенно проксимальной части плечевой (50%) (киста головки плечевой кости) и бедренной (25%) костей (костная киста головки бедренной кости)
- Редко поражает кости таза (киста подвздошной кости), пяточную кость (киста пяточной кости), больше- и малоберцовые кости (киста малоберцовой — и киста большеберцовой кости)
- Центральное расположение полости в кости, четкая граница, географическое поражение (мо¬жет содержать псевдотрабекулы)
- Часто определяется склеротическое кольцо
- Расширение кости встречается редко
- При наличии расширения кости возможно образование тонкой оболочки из надкостницы
- После патологического перелома внутри кисты определяется костный фрагмент (признак «падающего фрагмента»), который является патогномоничным, но встречается редко.
Ювенильная костная киста головки бедренной кости. Рентгенологическое исследование шейки левой бедренной кости в прямой проекции у женщины 27 лет с ювенильной кистой. Типичное доброкачественное, четко ограниченное, географическое поражение.
а, b Ювенильная киста кости. Рентгенологическое исследование плечевой кости в двух проекциях. Девочка 12 лет с патологическим переломом правой плечевой кости вследствие ювенильной кисты кости.
Что покажут снимки МСКТ конечностей при ювенильной кисте
- Сходны с данными рентгенологического исследования
- Дифференцирование между однокамерными и многокамерными кистами
- Патологические переломы.
В каких случаях проводят МРТ конечностей при костной кисте
- Интенсивность сигнала, эквивалентная жидкости
- Выраженная гипер-интенсивность на Т2-взвешенных изображениях
- Гипоинтенсивное на Т1-взвешенном изображении
- Отсутствие контрастного усиления внутри поражения
- Возможно усиление сигнала по периферии кисты
- При наличии кровоизлияния — гиперинтенсивный сигнал на Т1-взвешенном изображении и Т1-взвешенном изображении с подавлением МР-сигнала от жировой ткани
- Возможно наличие расслоения жидкости.
Клинические проявления
Типичные проявления солитарной кисты кости:
- Обычно протекает бессимптомно
- Часто манифестирует в виде патологического перелома после «тривиальной» (при которой в норме перелом не возникает) травмы.
Методы лечения
- Часто спонтанное выздоровление
- Киста кости, обнаруженная в детском возрасте и не имеющая осложнений, лечится консервативными методами.
- Показания к оперативному удалению кисты кости у детей служат: возраст старше 3-х лет в случае агрессивного развития процесса.
- Таким образом, методы лечения кисты головки плечевой кости, костной кисты головки бедренной кости как наиболее типичных локализаций для поражения, а также иных отделов скелета включают инъекции кортизола, выскабливание и спонгиопластику.
Течение и прогноз
- Прогноз благоприятный
- Высокая частота спонтанного выздоровления
- Выздоровление в течение 6-12 мес. после терапии глюкокортикоидами.
Что хотел бы знать лечащий врач
- Стабильность кости
- Локализация и размеры поражения
- Патологические переломы.
Какие заболевания имеют симптомы, схожие с костной кистой
Аневризматическая киста кости
— В случае обширного поражения дифференциальная диагностика (в том числе гистологическая) затруднена
— Более эксцентричное расположение
— Более экспансивный рост
— На МРТ определяются хорошо васкуляризированные трабекулы
Гигантоклеточная опухоль
— Расположение в эпифизе
— Границы менее четкие
— На МРТ определяется солидное образование, накапливающее контрастное вещество
Фиброзная дисплазия
— Рентгенологически: склеротически измененный край, затемнение в виде «битого стекла»
— На МРТ определяется плотная ткань, накапливающая контрастное вещество
Липома пяточной кости
— Центральное расположение, точечные кальцинаты
— На КТ и МРТ по внешним признакам соответствует жировой ткани
Советы и ошибки
Ошибочная интерпретация доброкачественной костной кисты как злокачественной опухоли кости.
Для периартикулярных ганглиозных кист характерно близкое расположение к суставам, что позволяет говорить о возможной взаимосвязи повреждения капсулы и формирования кисты. Кистозное образование может формироваться при капсулолабральном разрыве в результате истечения синовиальной жидкости в ближайшие ткани без возможного обратного тока.
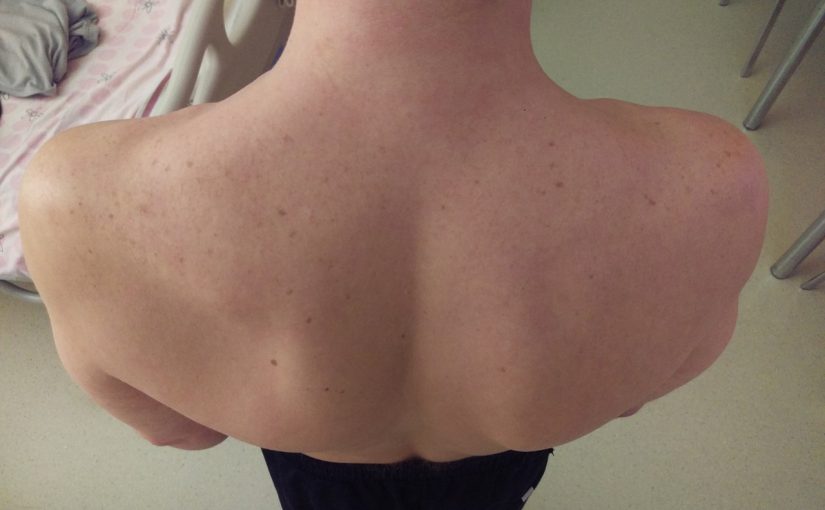
Некоторые авторы выявили связь ганглиозных кист с повреждением суставной губы. Piatt обнаружил повреждения заднего отдела суставной губы у 65 из 73 пациентов с кистами в области остно-гленоидной борозды. Moore выявил разрыв суставной губы у 10 из 11 пациентов, получавших артроскопическое лечение по поводу ганглиозных кист с компрессией надлопаточного нерва.
Ганглиозные кисты по данным МРТ плечевого сустава, определяются довольно часто. Исследование ганглиозных кист в области плечевого сустава показало, что образования, не превышающие 1 см, редко становятся причиной патологических проявлений (исключение – они сами являются признаком повреждения суставной губы). В целом, симптоматическими могут быть кисты размером более 1 см, когда они являются причиной компрессии надлопаточного нерва, которая ведёт к прогрессивному увеличению давления, ущемлению нерва между кистой и костью и, в итоге, дисфункции нерва.
Есть предположения, что ганглиозная киста распространяется по пути меньшего сопротивления вдоль фиброзно-жировой ткани, покрывающей надлопаточный нерв, и между надостной и подостной мышцами выходит к остно-гленоидной борозде и залегающему в ней нерву. Учитывая большое количество разрывов верхнего отдела суставной губы, вероятность формирования кисты в этой области также велика. Повреждения нижнего отдела суставной губы, возможно, могут явиться причиной похожего распространения жидкости в область четырехугольного отверстия.
Клиническое обследование
Диагностика компрессии надлопаточного нерва, вызванной ганглиозной кистой, на основании клинического осмотра, сложна, поскольку симптомы могут соответствовать более частым состояниям, таким как патология вращательной манжеты или суставной губы. Для выявления асимметрии мышц, которая может свидетельствовать об ущемлении нерва, необходимо проводить осмотр плечевых суставов с обеих сторон.
В анамнезе часто имеются упоминания о травме или чрезмерных нагрузках, особенно выше головы. Независимо от механизма, у большинства пациентов имеются капсуло-лабральные повреждения, которые дают начало формированию кисты.
Фото 1, 2, 3. Выраженная гипотрофия подостной мышцы слева обусловлена нарушением ее иннервации надлопаточным нервом
Жалобы
Жалобы сводятся к неспецифической боли, усиливающейся при работе руками над головой. Боль может иррадиировать медиально вверх в шею и латерально вниз в руку в результате сдавления чувствительных ветвей. Нейропатия надлопаточного нерва часто характеризуется диффузной ноющей болью в области плечевого сустава и различной степенью снижения силы отведения и наружной ротации. (См. фото 1.2.3)
По мере прогрессирования компрессии нерва пациент жалуется на хроническую боль и слабость, которые приобретают постоянный характер и вызывают нарушение сна. Боль может определяться при пальпации сзади в области остно-гленоидной борозды или сверху в области надлопаточной вырезки. При перекрёстном приведении боль в результате натяжения нерва локализуется в заднем отделе плечевого сустава. Если имеется сопутствующее повреждение суставной губы, может определяться болезненное блокирование.
Часто встречающимся признаком у таких пациентов является отчётливое снижение силы при наружной ротации с сопротивлением, которое определяется в положении конечности, приведённой к туловищу и не вызывает сильной болезненности.
Диагностическая визуализация
Для исключения переломов, костной компрессии или эрозии необходимо выполнять рентгенограммы в переднезадней, аксиллярной и надостной “outlet” проекциях.
Применение МРТ при патологии плечевого сустава позволяет выявить кистозные очаги в независимости от наличия симптомов нейропатии надлопаточного нерва. МРТ также способствует выявлению сопутствующей внутрисуставной патологии, например, повреждений суставной губы. Чувствительность МРТ при сопутствующей патологии суставной губы может быть увеличена с помощью МР-артрографии (МРА). (см. видео МРТ)
МРТ картина большой перилабральной кисты в нижнем отделе плечевого сустава.
Несмотря на то что МРТ является точным методом отображения размера и положения ганглиозной кисты и патологии суставной губы, наличие на томограммах кистозного очага не обязательно свидетельствует о нейропатии надлопаточного нерва. Иногда наличие сигнала патологической интенсивности в толще подостной мышцы предполагает о компрессии надлопаточного нерва. Подострая денервация является причиной увеличения интенсивности сигнала при неизмененном массиве мышцы. Хроническая денервация проявляется при МРТ признаками мышечной атрофии с жировым перерождением.
Диагноз компрессии надлопаточного нерва может быть поставлен только посредством электромиографии (ЭМГ) и электронейрографии (ЭНГ) с непосредственным выявлением нейропатии надлопаточного нерва. При сдавлении нерва кистой в остно-гленоидной борозде, результаты его тестирования обычно показывают снижение иннервации подостной мышцы при сохранной иннервации надостной. Снижение функции обеих мышц, наоборот, свидетельствует о компрессии в надлопаточной вырезке или проксимальнее.
Лечение
Исходная тактика лечения паралабральных кист зависит от наличия компрессии надлопаточного нерва. Если киста невелика и не вызывает дисфункции нерва и если нет показаний к сопутствующей патологии суставной губы, то лечение следует начинать с консервативных мероприятий. Однако при признаках нейропатии или болевого синдрома, лишающего пациента трудоспособности, следует как можно раньше выполнить хирургическую декомпрессию для предотвращения развития необратимых изменений со стороны надлопаточного нерва.
Консервативные мероприятия включают в себя рекомендации избегать повторяющихся нагрузок над уровнем головы и других действий, способных усугубить это состояние. Может быть предписано физиотерапевтическое лечение, направленное на улучшение подвижности и укрепление стабилизаторов лопатки и мышц вращательной манжеты. Пациент должен находиться под постоянным наблюдением с контролем признаков компрессии, поскольку возможно увеличение размеров кисты.
Методы хирургического лечения включают в себя открытые вмешательства и артроскопические манипуляции. Успешно зарекомендовало себя применение традиционного открытого заднего доступа для декомпрессии кисты и надлопаточного нерва. Преимущество метода – непосредственная визуализация кисты и надлопаточного нерва. Недостатки метода – возможность осложнений, связанных с разрезом, отделением мышцы и недостаточной оценкой капсулолабрального повреждения и его лечения, что может привести к рецидиву.
Артроскопический релиз надлопаточного нерва в вырезке лопатки- стандартная процедура. Заключается в пересечении связки вырезки лопатки над нервом. Выполняестя как при изолированной компрессии нерва, так и при массивных повреждениях манжета ротаторов. как этап операции. (см. видео артроскопического релиза надлопаточного нерва в вырезке лопатки).
Реабилитация
Характер реабилитации после операции зависит от того, выполнялась ли стабилизация суставной губы. Если проводилось устранение сопутствующего SLAP-повреждения, пациенту назначают иммобилизирующую поддерживающую повязку на 3-4 недели.
С первой недели начинают упражнения для локтевого и лучезапястного суставов и кисти, а также легкие маятниковые движения. Активные движения начинают с третьей недели. Упражнения на укрепление бицепса откладывают до шестой недели после операции.
Полная активность допускается при нормальном объёме движений и силовых показателях примерно с четвёртого месяца после вмешательства. Если устранение SLAP-повреждения не выполнялось, поддерживающую повязку назначают на короткий период, только для комфорта.
Пациенты начинают постепенное выполнение силовых упражнений по состоянию. Полное возвращение к физической активности возможно в течении шести недель.
